Кортизоловый криз что такое
Гормон кортизол: чем полезен и опасен? Как восстановить его баланс?
Содержание статьи:
Реакция человека в ситуациях, угрожающих жизни, одинакова — бей или беги. Причиной тому гормоны стресса, в частности, кортизол.
Кортизол — гормон «стресса или страха». Он вырабатывается надпочечниками в тот момент, когда человек чувствует угрозу или ощущает мощнейшие эмоциональные и физические нагрузки.
Кортизол обычно преобразовывает жиры в жирные кислоты, а затем в глюкозу, которая является источником энергии. Организм человека нуждается в энергии постоянно, а в ситуации стресса ее количества требуется в два раза больше.
Чем кортизол полезен и опасен для вас?
В условиях нескончаемого информационного потока 21-го века человек невольно становится свидетелем тщательно скрываемого дворца, несправедливости судебной системы или масонских заговоров. Да и к тому же проблемы на работе, общение с друзьями не ладится, и все не так, как должно быть. Ожидание подвоха и угроз в конечном счете приводит к хроническому стрессу, а вместе с этим и к постоянной циркуляции в крови кортизола.
Бесспорно, кортизол — важный и нужный гормон для организма, но только в ситуациях кратковременного стресса. На время трудного экзамена, например, или соревнований.
Основная функция кортизола — мобилизация энергетических ресурсов организма. Так, получение дополнительной энергии в стрессовых ситуациях обусловлено в первую очередь расщеплением жиров до жирных кислот. В случае затянувшегося стрессового состояния, когда жиров становится все меньше, а уровень кортизола остается неизменным, гормон продолжает «добывание» энергии, но уже из белков. Распад белков происходит преимущественно в мышечной ткани, что приводит к ее уменьшению. Параллельно с этим в крови продолжают циркулировать свободные жирные кислоты, что повышает риск образования атеросклеротических бляшек в артериях.
Кортизол в качестве глюкокортикостероидного гормона влияет на все виды обменов в организме. Это приводит к снижению чувствительности тканей к инсулину и развитию стероидного сахарного диабета. Последствия постоянной циркуляции кортизола в крови достаточно серьезные, но их можно предотвратить, понаблюдав за собой некоторое время.
Признаки повышенного кортизола в крови
Пока уровень кортизола не приблизился к верхнему пределу, стоит ознакомиться с признаками, указывающими на его увеличение.
В норме уровень кортизола следует циркадным ритмам организма, достигая пиковых значений утром перед пробуждением и снижаясь в течение дня. У лиц с хроническим стрессом эта схема нарушена, и перед сном уровень кортизола настолько высок, что не дает расслабиться и заснуть.
Кортизол способствует перераспределению жира в жировой ткани центральной оси туловища и его накоплению в абдоминальной области.
При повышенной концентрации кортизола организму необходим быстрый источник энергии — простые углеводы. Потребление увеличивается, а расход остается неизменным либо снижается. Случаются переедания, а любое ограничение в потреблении жирной и углеводной пищи расценивается, как дополнительный стресс.
Как только человек начинает беспокоиться, активируется гипоталамо-гипофизарно-надпочечниковая система, и уровень гормонов стресса повышается. Кортизола становится больше, уровень стресса повышается, а к вечеру так и не удается расслабиться и уснуть. Это еще больше провоцирует синтез кортизола, получается замкнутый круг.
Аддисонический криз или острая недостаточность коры надпочечников
1. Общие сведения
Значение эндокринной системы в жизнедеятельности организма переоценить невозможно. Фактически, это второй (после нервной системы), исполнительный регулятор всех физиологических и психических процессов. Каждая железа внутренней секреции вырабатывает несколько гормонов, и каждый из них, в свою очередь, задействован в сложнейшей перекрестной системе нейрогуморальной регуляции. На сегодняшний день вскрыты и изучены далеко не все взаимосвязи и взаимозависимости в этой системе, что дополнительно затрудняет лечение гормональных расстройств и заболеваний, которые и без того отличаются полиморфизмом, терапевтической резистентностью, системным и персистирующим (упорным) характером.
Надпочечники – парная железа, вырабатывающая, как и другие эндокринные железы, несколько гормонов различного состава и предназначения. Мозговое вещество надпочечников продуцирует адреналин и норадреналин (катехоламины), половые гормоны, соматостатин и некоторые нейроактивные пептиды; надпочечниковая кора –гормоны кортикостероидной группы: альдостерон, кортикостерон, дезоксикортикостерон (минералкортикоиды), кортизон и кортизол (глюкокортикоиды). В целом, секреторная активность надпочечников является ключевым элементом нейрогуморальной регуляции: эта железа контролирует эмоции и пищеварение, сердечную деятельность и реактивность нервной системы, противовоспалительный отклик организма и аллергическую гиперчувствительность рецепторов, метаболические процессы и продукцию соединительной ткани, уровень сахара в крови и выраженность вторичных половых признаков.
Поэтому любые отклонения и нарушения в работе надпочечников являются серьезной, тяжелой, а иногда и катастрофической проблемой для всего организма, причем аномальное снижение гормональной секреции так же опасно, как и гиперсекреция.
Хроническая надпочечниковая недостаточность – тяжелое полисимптомное заболевание, названное аддисоновой болезнью в честь выдающегося английского ученого ХIХ века, отца эндокринологии Томаса Аддисона. Его же именем назван острый, кризовый вариант отказа коры надпочечников, при котором секреция кортикостероидов падает настолько резко и быстро, что организм не успевает даже частично адаптироваться к гормональному дефициту, – развивается жизнеугрожающее состояние, требующее экстренного вмешательства.
2. Причины
Наиболее распространенной и «логичной» причиной аддисонического криза является хроническая надпочечниковая недостаточность, – например, если больной произвольно прерывает заместительную гормональную терапию или снижает дозу препарата (что является безрассудной и смертельно опасной самодеятельностью), либо же в случаях, когда организм подвергается тяжелому инфекционному воздействию, травматизации и т.п.
Однако и вне аддисоновой болезни может развиться кризовая несостоятельность надпочечниковой коры. Как правило, это происходит при инфаркте надпочечников (острый очаговый некроз), массивной кровопотере, сепсисе, а также при агрессивных аутоиммунных атаках на кору надпочечников.
3. Симптомы и диагностика
К этому моменту «Скорая помощь» должна быть, как минимум, уже вызвана.
Предположительный диагноз устанавливается клинически и анамнестически (если кто-либо присутствовал при развитии криза и может сообщить врачу значимые сведения). Проводится дифференциальная экспресс-диагностика, – прежде всего, с состояниями острого живота, острой сердечной недостаточности, интоксикации соединениями свинца и т.п. Больной госпитализируется в неотложном порядке. Окончательно диагноз подтверждается биохимическим и гормональным анализом крови.
4. Лечение
Следует понимать, что при аддисоническом кризе фактор времени играет ту же роль, что и, например, при инсульте или инфаркте: критически важна каждая минута, и спасти больного могут только своевременная диагностика и специализированное вмешательство в отделениях интенсивной терапии или реанимации.
Ключевое значение имеет капельное введение кортикостероидов и растворов, компенсирующих дегидратацию (обезвоживание). В зависимости от ситуации, дополнительно назначают кардиопротекторы, антибиотики и т.д. Критическими являются первые сутки, затем состояние, как правило, стабилизируется (в течение 4-6 дней). Однако если аддисонический криз развивается на фоне менингита или сепсиса, прогноз неблагоприятный.
Заболевания 
Жалобы и симптомы 
Диагностика 
Наши цены 
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Кортизоловый криз что такое
Болезнь Аддисона – заболевание, при котором корой надпочечников не выделяется достаточного количества гормонов. При этом снижается количество кортизола и альдостерона, которые имеют большое значение в регуляции обмена веществ, водно-солевого обмена и других функций организма. Как следствие, происходит потеря веса, снижается артериальное давление, появляется мышечная слабость, быстрая утомляемость.
Заболевание развивается в результате повреждения клеток коры надпочечников. Это может происходить при аутоиммунных процессах (заболевания, при которых иммунная система повреждает клетки своего организма, ошибочно принимая их за чужеродные), при различных инфекционных заболеваниях (например, туберкулезе), опухолях надпочечников. В результате возникает так называемая первичная недостаточность коры надпочечников.
Вторичная недостаточность развивается при нехватке адренокортикотропного гормона, который стимулирует деятельность коры надпочечников. Выделяется данный гормон гипофизом (структура в головном мозге, которая контролирует деятельность различных органов, продуцирующих гормоны).
Лечение состоит в приеме гормональных препаратов для возмещения недостающих гормонов коры надпочечников.
Хроническая недостаточность коры надпочечников, гипокортицизм, «бронзовая» болезнь.
Adrenal insufficiency, hypocortisolism.
Также при данном заболевании может возникать «аддисонический криз» – тяжелое состояние, которое угрожает жизни и требует неотложных лечебных манипуляций. Он сопровождается следующими симптомами:
Общая информация о заболевании
Болезнь Аддисона возникает в результате выделения недостаточного количества гормонов корой надпочечников. Надпочечники расположены в верхней части почек и состоят из двух слоев: коры надпочечников и мозгового вещества. Корой выделяются стероидные гормоны: глюкокортикоиды (кортизол), минералокортикоиды (альдостерон), и андрогены (мужские половые гормоны). В мозговом веществе при стрессовых ситуациях производятся гормоны (например, адреналин), которые способствуют мобилизации сил организма.
Гормоны коры надпочечников выполняют следующие функции.
Болезнь Аддисона вызвана повреждением коры надпочечников (первичная недостаточность коры надпочечников), которое может возникать по следующим причинам:
Существует и вторичная надпочечниковая недостаточность. Деятельность надпочечников контролируется гипофизом (специальная структура в головном мозге). При недостаточном выделении надпочечниками гормонов гипофиз производит адренокортикотропный гормон (АКТГ). Тот в свою очередь стимулирует деятельность надпочечников, вызывая повышение продукции необходимых гормонов. При недостаточном выделении гипофизом АКТГ возникает вторичная надпочечниковая недостаточность.
Обычно симптомы заболевания развиваются постепенно. При травме, болезни или другом стрессовом воздействии может наблюдаться острая нехватка гормонов коры надпочечников. Такое состояние называется аддисоническим кризом. Он угрожает жизни больного и требует неотложных медицинских мероприятий.
Кто в группе риска?
Ведущую роль в диагностике болезни Аддисона играют лабораторные методы.
Лечение болезни Аддисона состоит в приеме гормональных препаратов для коррекции уровня недостающих гормонов (кортизола и альдостерона). При дефиците альдостерона рекомендуют увеличить потребление соли. Повышение доз препаратов может потребоваться при стрессовых воздействиях на организм, таких как травмы, операции, болезни.
При аддисоническом кризе требуется немедленное внутривенное введение гормонов надпочечников (гидрокортизон), солевых растворов, растворов глюкозы.
Специфической профилактики болезни Аддисона не существует. Людям с данным заболеванием следует помнить о возможности возникновения аддисонического криза. При этом рекомендуется иметь при себе карточку с данными о болезни и инструкцией по неотложным мероприятиям, ампулу, шприц для введения гидрокортизона (гормональный препарат).
Рекомендуемые анализы
Anthony S. Fauci, Dennis L. Kasper, Harrison’s principles of internal medicine (16th ed.). New York: McGraw-Hill Medical Publishing Division, 2005.
Болезнь Аддисона
Болезнь Аддисона (гипокортицизм, хроническая надпочечниковая недостаточность) — это редкое заболевание, характеризующееся недостаточной выработкой надпочечниками глюкокортикоидного гормона кортизола и минералокортикоидного гормона альдостерона.
Чаще всего гипокортизицм, которому подвержены как мужчины, так и женщины, возникает в 30-50 лет, однако дебют (первое клиническое проявление) заболевания может наблюдаться в любом возрасте.
Распространенность болезни Аддисона во всем мире составляет 40-60 пациентов с установленным диагнозом БА на 1 миллион человек.
Причины возникновения
Как правило, болезнь Аддисона возникает из-за повреждения или разрушения коры надпочечников в результате развития аутоиммунного процесса (иммунная система воспринимает кору надпочечников как чужеродную, атакует и разрушает ее) или другого аутоиммунного заболевания, имеющегося у пациента.
К другим причинам возникновения заболевания относятся:
Дефицит глюкокортикоидных и минералокортикоидных гормонов, вызванный снижением функции коры надпочечников, называют первичной надпочечниковой недостаточностью. Если надпочечники не способны продуцировать эти гормоны по другим причинам (например, из-за аномалий гипофиза или его дисфункции), речь идет о вторичной надпочечниковой недостаточности.
Симптомы
Болезнь Аддисона прогрессирует медленно, в течение нескольких месяцев. Симптомы могут варьироваться от человека к человеку. Первые клинические проявления часто неспецифичны, то есть сходны с симптомами других — распространенных — заболеваний.
Обычно на начальных стадиях заболевания пациент не ощущает никаких симптомов. К сожалению, дебют БА ассоциирован с 90% повреждения коры надпочечников.
К симптомам болезни Аддисона относятся:
Иногда болезнь Аддисона, не проявлявшая себя ранее, может возникнуть внезапно и остро — например, при отсутствии необходимого лечения или в результате воздействия стрессовых факторов (несчастный случай, травма, хирургическое вмешательство), инфекции, другого заболевания. В этом случае речь идет о жизнеугрожающем состоянии — т. н. аддисоническом кризе или острой надпочечниковой недостаточности. Характерные признаки: сильная слабость, спутанность сознания, боли в спине, ногах и животе, рвота и диарея, низкое артериальное давление, гиперкалиемия, гипонатриемия.
Диагностика
Диагноз устанавливается на основании анамнеза, жалоб и симптомов пациента, результатов лабораторной и инструментальной диагностики (КТ, МРТ).
Анализы крови направлены на определение уровня натрия, калия, кортизола и адренокортикотропного гормона (АКТГ), который стимулирует выработку гормонов корой надпочечников, а также на выявление специфических антител, ассоциированных с болезнью Аддисона.
Пациенту может быть назначена стимуляционная проба АКТГ, во время которой (для стимуляции выработки кортизола) вводится адренокортикотропный гормон. Если стимуляция не приводит к выработке нормального уровня кортизола, это указывает на повреждение надпочечников или нарушение их функции.
Также проводится инсулин-индуцированная гипогликемическая проба, которая помогает установить взаимосвязь характерных симптомов болезни Аддисона с аномалиями гипофиза или нарушениями его функции. Во время этого теста пациенту вводится быстродействующий инсулин, уровень сахара в крови замеряется до и после инъекции.
Для оценки функции надпочечников и их структурных особенностей дополнительно проводится визуализация с помощью КТ и МРТ. Эти исследования помогают уточнить характерные изменения, наблюдаемые при развитии болезни Аддисона.
Дифференциальный диагноз
Чаще всего болезнь Аддисона дифференцируют (различают) со следующими заболеваниями:
Лечение болезни Аддисона
Лечение болезни Аддисона основано на применении медикаментозной терапии, направленной на замещение глюкокортикоидного и минералокортикоидного гормонов. Рекомендуется пероральный прием гидрокортизона и флудрокортизона, дозировка препаратов подбирается индивидуально. Терапия проводится на протяжении всей жизни.
Некоторым пациентам может быть предложена андроген-заместительная терапия (тестостерон или андростендион). Больные, получающие такое лечение, сообщают о снижении проявлений усталости, улучшении настроения и психоэмоционального состояния в целом, повышении либидо (у женщин), однако эти подходы к лечению пока исследуются.
Лечение аддисонического криза включает внутривенное введение гидрокортизона, жидкостей, электролитов и препаратов, нормализующих артериальное давление.
Особенности и преимущества лечения болезни Аддисона в клинике Рассвет
Своевременная диагностика и эффективное лечение редких синдромов и болезней входят в область интересов всех врачей клиники Рассвет.
Наши эндокринологи — врачи высокой квалификации, прекрасно подготовлены и имеют большой практический опыт.
Пациентам с подозрением на болезнь Аддисона проводятся все необходимые диагностические исследования для подтверждения или исключения диагноза. При необходимости индивидуально подбирается адекватная схема терапии.
Рекомендации врача-эндокринолога клиники Рассвет пациентам с болезнью Аддисона
Помимо приема препаратов заместительной терапии, пациенту необходимо следить за тем, чтобы получать достаточное количество соли (натрия) из рациона, особенно во время физических нагрузок, при жаре или желудочно-кишечных расстройствах.
Дозировка принимаемых лекарств может быть временно увеличена, если пациент испытывает стресс, связанный с проведением операции, инфекционными и другими заболеваниями. Если из-за тошноты и рвоты пациент не может принимать необходимые препараты перорально, ему назначаются инъекции.
Пациентам с болезнью Аддисона важно знать, что прием стероидов в их случае не связан с серьезными побочными эффектами, поскольку осуществляется восполнение недостатка выработки гормонов. При правильном подборе дозировки лекарств побочные эффекты практически не наблюдаются.
Пациентам с болезнью Аддисона необходимо постоянно иметь при себе медицинский документ, свидетельствующий о наличии заболевания, для случаев оказания экстренной медицинской помощи.
Болезнь Аддисона нельзя предотвратить, но для нее существует эффективное лечение. При своевременной диагностике, правильном подборе терапии, соблюдении мер профилактики острой надпочечниковой недостаточности, ожидаемая продолжительность жизни у пациентов с этим заболеванием не снижается.
Аддисонический криз – это тяжелое эндокринное расстройство, развивающееся как результат внезапного выраженного снижения либо абсолютного прекращения синтеза гормонов корой надпочечников. Проявляется адинамией, снижением артериального давления, утратой аппетита, тошнотой, болями в животе, рвотой, диареей, запахом ацетона изо рта, ацетонурией, судорогами. При тяжелом течении развивается обезвоживание, коллапс, помрачение сознания, кома. Диагностика включает опрос и осмотр больного, анализы крови и мочи, ЭКГ. Лечение медикаментозное, направлено на восстановление нормального уровня гормонов, устранение обезвоживания и его последствий.
МКБ-10
Общие сведения
Синонимы аддисонического криза – аддисонов криз, острая надпочечниковая недостаточность, гипоадреналовый криз, адреналовый криз, адренокортикальный криз, острый гипокортицизм, острая недостаточность коры надпочечников. Кризовый отказ коркового слоя надпочечников назван по имени британского терапевта Томаса Аддисона, описавшего клинику данного состояния в сер. XIX в. В Международной классификации болезней 10 пересмотра гипоадреналовый криз отнесен к категории «Другие нарушения надпочечников» (код – E27.2). Распространенность данного состояния в клинической эндокринологии составляет 50 случаев на 1 млн. человек, или 0,005%. Чаще диагностируется у женщин, гендерное соотношение 2:1. Пиковым периодом заболеваемости является возраст от 55 до 63 лет.
Причины
Кризовое состояние чаще всего развивается у больных с первичной и третичной надпочечниковой недостаточностью, болезнью Аддисона, синдромом Шмидта. У данных категорий пациентов причинами обострения хронических заболеваний становятся различные стрессы, шок, интенсивные нагрузки, прием лекарств. Наиболее распространенными провоцирующими факторами являются:
У лиц, не имеющих хронической патологии надпочечников, аддисонический криз является результатом аутоиммунного поражения коркового вещества, врожденных нарушений активности ферментов, двустороннего острого инфаркта корковых тканей надпочечников или кровоизлияний в них, хирургического удаления одного или двух надпочечников. Иногда резкое снижение секреции гормонов становится первым диагностированным признаком латентной формы хронического гипокортицизма, тиреоадренокортикальной недостаточности.
Патогенез
Надпочечники – железа эндокринной секреции, вырабатывающая несколько видов гормонов. Надпочечниковая кора производит кортикостероиды, такие как кортизон, кортизол, альдостерон, кортикостерон, дезоксикортикостерон. Активность этих соединений обеспечивает нормальную работу нервной и сердечно-сосудистой системы, протекание метаболических процессов и пищеварения, производство соединительной ткани, поддерживает уровень сахара.
При аддисоническом кризе производство кортикостероидов снижается очень быстро. Системы организма не успевают приспособиться к внезапному дефициту гормонов. В итоге нарушаются многие виды обменных процессов, возникает дегидратация, уменьшается количество циркулирующей крови. Изменение метаболизма калия отражается на работе сердечной мышцы: она начинает хуже сокращаться, и артериальное давление снижается. Развивается почечная недостаточность, концентрация сахара крови падает. Состояние криза становится жизнеугрожающим.
Классификация
Адиссонический криз разворачивается в течение периода от нескольких часов до нескольких суток. Выделяют предкризовую стадию, при которой пациенты испытывают общую слабость, мышечные боли, снижение аппетита, и стадию развернутой клинической картины, характеризующуюся прогрессивным ухудшением самочувствия. Другая классификация основана на различиях в клинической картине. Согласно ей выделяют пять форм аддисонического криза:
Симптомы аддисонического криза
У пациентов с хроническими формами недостаточности надпочечников симптомы криза нарастают на протяжении нескольких дней, быстрое развитие тяжелого состояния за 3-6 часов возможно при инфекционных и шоковых состояниях. Вначале больные отмечают снижение работоспособности, вялость, адинамию. Мышечная слабость настолько выражена, что они предпочитают находиться в постели большую часть времени, нередко нуждаются в уходе (кормление, переодевание, туалет). При попытках встать и пройтись по комнате возникает головокружение, иногда – обморок. Резкое падение кровяного давления провоцирует коллапс.
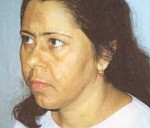
Усиливается характерна «бронзовая», золотисто-коричневая пигментация кожи и слизистых оболочек. Аппетит заметно снижается вплоть до полной непереносимости вида и запаха еды. Больные жалуются на тошноту, которая при прогрессировании симптоматики перерастает в неукротимую рвоту. После очередного приступа самочувствие не улучшается. Нарастает боль в области живота: сначала она концентрируется в эпигастрии, затем распространяется по всей абдоминальной области. Острые боли сопровождаются выделением рвотных масс с кровью, черного, дегтеобразного стула или диареей. Реже боль локализуется в пояснице. Диарея и рвота провоцируют обезвоживание организма, потерю электролитов.
Снижение уровня натрия и сокращение объема крови приводит к резкому снижению систолического и диастолического давления. Органы не получают достаточного количества кислорода. Гипоксия головного мозга проявляется усилением сонливости и головокружения, помрачением сознания. Из-за нарушения кровотока в почках ухудшается клубочковая фильтрация, сокращаются объемы мочи, развивается олигурия, затем – анурия. В крови накапливается мочевина и азот, формируется ацидоз, основным признаком которого является ацетоновый запах из ротовой полости и от кожи больного. Со стороны нервной системы возможны такие симптомы как судороги, псевдоменингеальный синдром, психотические состояния с параноидным бредом и/или галлюцинациями, делирий.
Осложнения
Диагностика
Аддисонический криз представляет собой острое состояние, требующее оказания срочной врачебной помощи, поэтому более распространены методы экспресс-диагностики – клинический сбор данных и несколько лабораторных тестов, позволяющих выявить нарушения метаболизма, провести дифференциацию криза с перитонитом, сердечной недостаточностью, целиакией, миопатией, гиперпаратиреозом и некоторыми другими заболеваниями. Как правило, в комплекс обследований больного входит:
Лечение аддисонического криза
Помощь пациентам оказывается в условиях отделения эндокринологии либо интенсивной терапии. Основной комплекс мероприятий проводится в первые сутки пребывания больного в стационаре, по завершении этого периода удается оценить эффективность терапии и составить прогноз. Стабильный период выздоровления продолжается 4-6 дней. Лечение ведется в четырех направлениях:
Прогноз и прогноз
Исход аддисонического криза напрямую зависит от своевременности лечения: чем раньше начаты терапевтические мероприятия, тем благоприятнее прогноз. В группе повышенного риска летальности находятся пациенты с сопутствующими аутоиммунными и инфекционными заболеваниями. Для предупреждения криза лицам с хроническим гипокортицизмом необходима систематическая диагностика функции надпочечников, врачебный контроль эффективности поддерживающего лечения. Недопустима самостоятельная отмена препаратов, замена назначенных лекарств аналогами. При повышенных эмоциональных или физических нагрузках, острых заболеваниях, беременности нужно проконсультироваться с эндокринологом об увеличении дозировки препаратов.