Краснуха на что влияет
Краснуха на что влияет
Возбудитель
Источник инфекции
Заболевший краснухой, а также дети с синдромом врожденной краснухи.
Пути передачи
Воздушно-капельный, трансплацентарный (от матери плоду во время беременности).
Группы риска
Особую опасность краснуха представляет для беременных в связи с высоким риском инфицирования плода, влекущее за собой у них множественные пороки развития.
Инкубационный период
Симптомы краснухи появляются спустя 11-21 день с момента инфицирования.
Период заразности
Инфицированный человек становится заразным уже за 4 – 5 дней до появления симптомов. Продолжается период заразности до 5 – 7 дней после появления сыпи (в целом – около двух недель).
У детей с врожденной краснухой вирус может выделяться в течение 8—12 мес и более (до 2 лет) после рождения.
Клиника
Инфицирование краснухой во время беременности может привести к развитию внутриутробной инфекции, которая может закончиться потерей беременности или развитием синдрома врожденной краснухи, при котором формируются врожденные дефекты плода, пороки сердца, поражения глаз (катаракта, врожденная глаукома и др.), снижению умственного развития ребёнка, снижению слуха.
Чем опасно заболевание
Инфекция особенно опасна в первом триместре беременности, в связи с вероятностью поражения вирусом эмбриона или плода. Особенно опасно инфицирование в первом триместре беременности.
Диагностика
Диагноз краснухи устанавливается на основании клинической картины, лабораторных данных (определение титра IgM к вирусу краснухи), а также эпидемиологической связи с другими подтвержденными случаями краснухи.
Лечение
Профилактика
Схема вакцинации детей
Для вакцинации используется как моновакцина, так и трехвалентная (корь, паротит, краснуха).
Вакцинация и ревакцинация против краснухи также проводится детям от 1 года до 18 лет (включительно), женщинам от 18 до 25 лет (включительно), не болевшим, не привитым, привитым однократно против краснухи, не имеющим сведений о прививках против краснухи.
Противопоказания к вакцинации
Реакция на введение вакцины
В большинстве случаев прививка против краснухи переносится хорошо, в некоторых случаях спустя 5-12 дней могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В очень редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика заключается в исключении контактов с заболевшими краснухой, а также в соблюдении правил личной гигиены.
Что такое краснуха? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
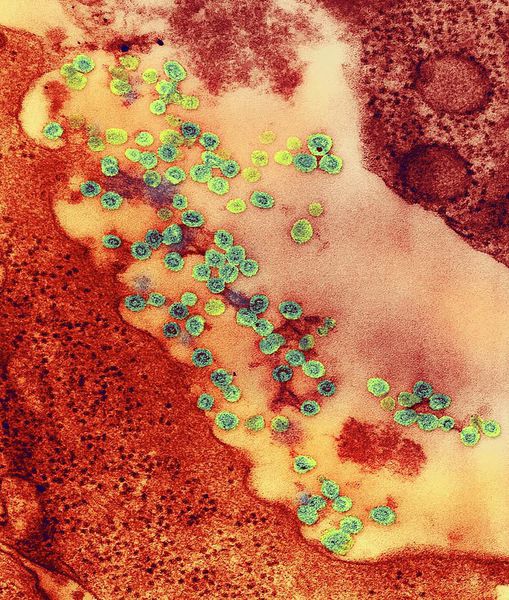
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток. [4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой). [5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он «расслаблен», так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
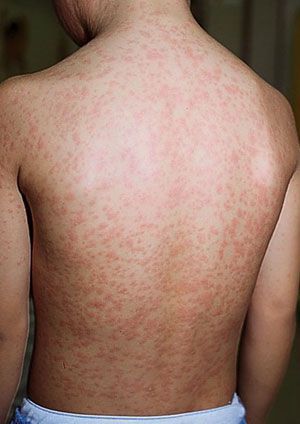
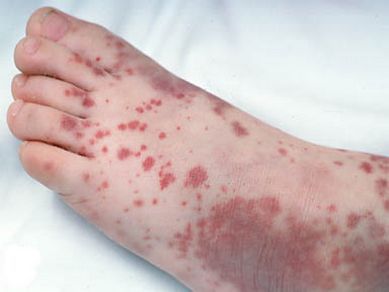
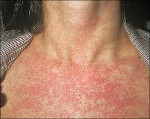
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. К признакам краснухи также относят бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов — симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
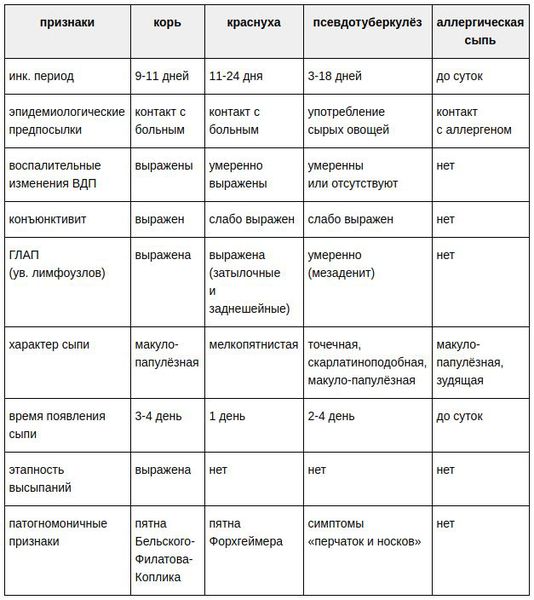
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
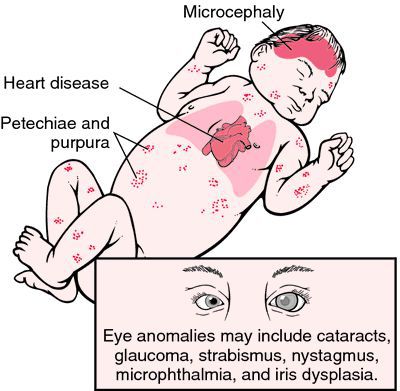
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития. [3] [6]
Тяжёлое течение краснухи
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
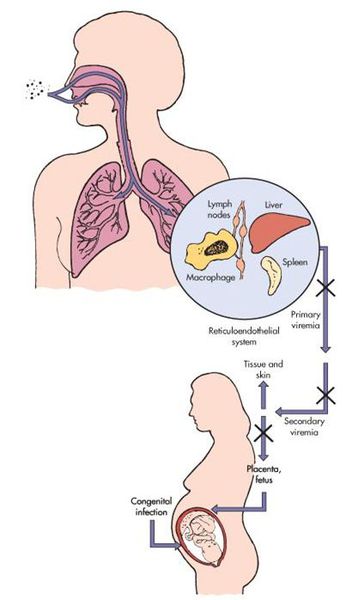
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией). [4] [7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
2. Врождённая краснуха:
Выделяют три степени тяжести краснухи:
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит. [4] [5]
Диагностика краснухи
К какому врачу обратиться. При появлении симптомов краснухи следует обратиться к педиатру или терапевту. Чтобы подобрать максимально эффективное лечение, врач может направить пациента на консультацию к инфекционисту.
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител). [7]
Третья болезнь, или смертельные опасности краснухи
Вообще-то это легкое заболевание. Его почти не чувствуешь. Появляется сыпь, которую нетрудно скрыть с помощью пудры, тебя слегка лихорадит, но ничего особенного. Вроде ты и чувствуешь себя неплохо, и из дому можешь выйти, и с людьми пообщаться, если есть желание. (. ) И в этом — ключ ко всему, потому что краснуха — штука исключительно заразная, понимаете? Подхватить ее ничего не стоит. Но у этой болезни есть одна особенность. Если женщина заболевает ею в первые четыре месяца. — следующее слово мисс Марпл произнесла со стыдливым благонравием, — м-м-м. беременности, последствия бывают донельзя серьезными. Ребенок может родиться слепым или умственно отсталым.
Агата Кристи. Зеркало треснуло
Наверное, не все знают, что роман Агаты Кристи «Треснувшее зеркало» основан на реальных событиях. И краснуху можно назвать одним из главных героев этого драматического сюжета. В 40-х годах XX века у американской актрисы родилась дочь. Малышка родилась недоношенной – на 6 месяце беременности. Но, кроме недоношенности, девочка была глухой, из-за катаракты зрение было очень сильно нарушено, ребенок был умственно отсталым. Причиной появления таких патологий у новорожденного была краснуха, которой актриса переболела во время беременности. Лишь спустя несколько лет после рождения ребенка несчастная мать узнала, что она заразилась краснухой от женщины-поклонницы. Она болела краснухой, но сбежала из-под карантина, что бы попасть на встречу со своей любимой актрисой и получить автограф. В романе Агаты Кристи происходит убийство – несчастная мать убивает фанатку, бездумный поступок которой породил такую трагедию. В реальной жизни убийства не произошло, но трагедия подкосила здоровье звезды кинематографа Джин Тирни, она долго лечилась, но полного восстановления психического здоровья так и не произошло. То, что краснуха нашла свое отражение в художественной литературе совсем не удивительно- 60-е годы печально известны эпидемией краснухи в Европе и Соединенных Штатах Америки. Многие женщины были инфицированы на ранних сроках беременности, и в результате синдрома врожденной краснухи только в США родилось более 30 тысяч малышей с тяжелыми пороками развития: умственная отсталость, глухота, нарушение зрения, поражение сердца.
Но коварство этого заболевания в том, что вирус распространяется крайне быстро, а восприимчивость к нему у людей, не поучивших прививку от краснухи, очень высока. Причем не только среди детей, но и среди взрослых. Наиболее опасно появление больного краснухой в детских и закрытых коллективах – детские лагеря, военные казармы общежития. В таком случае возможно развитие эпидемических вспышек краснухи.
Для краснухи, как и для других вакционоуправляемых инфекций, характерно чередование периодов благополучия, с периодами инфекционных вспышек. Массовое заражение краснухой происходит в том случае, когда количество вакцинированного населения снижается и накапливается «неиммунная прослойка» людей, восприимчивых к инфекционному заболеванию. Источником инфекции является человек. Причем, наиболее активное выделение и распространение вируса начинается еще в конце инкубационного периода, то есть, когда никаких проявлений заболевания нет, и человек может даже не догадываться, что он является «инкубатором» для вирусов краснухи. Вирус передается воздушно-капельным путем, если произошло инфицирование краснухой беременной женщины, то она может передать инфекцию плоду, такой путь передачи называется трансплацентарным.
Инкубационный период— период, который начинается после проникновения вируса в организм. Входными воротами для внедрения вируса является слизистая оболочка дыхательных путей. Там происходит прикрепление и дальнейшее проникновение вируса в подслизистую оболочку и лимфатические узлы. В лимфатических узлах в течение 7 дней вирус активно размножается, затем выходит в кровоток, выделяется в окружающую среду. Начиная с 7 дня инфицированный пациент сам становится источником и может инфицировать других. Длительность инкубационного периода колеблется от 11 до 24 дней.
Источником краснухи является больной человек, выделяющий вирус во внешнюю среду в последние 7 дней инкубационного периода и до 21 дня после появления сыпи.
Период клинических проявлений. Как правило, при краснухе беспокоит слабость и общее недомогание, умеренная головная боль. Высокая температура не характерна для краснухи, обычно она не превышает фебрильных цифр, лишь при тяжелых формах достигая 39 0 С и выше. Тяжелые форм краснухи чаще встречаются у подростков и взрослых.
Сыпь при краснухе первоначально появляется на лице и шее, за ушами. Затем, спустя сутки высыпания распространяются на туловище, верхние и нижние конечности. Более яркая и заметная сыпь на спине, ягодицах, поясничной области, разгибательной поверхности рук и ног. На ладонях и подошвах сыпь всегда отсутствует. Характер сыпи в основном в виде мелких пятнышек около 5-7 мм в диаметре (мелкопятнистая), в редких случаях сыпь может быть крупнопятнистой, достигая в диаметре до 10 мм. Элементы сыпи располагаются на фоне кожи обычного цвета. Пятнышки сыпи могут бледнеть при растягивании. Высыпания сохраняются на кожных покровах около 3 дней, после чего бесследно исчезают, не оставляя после себя пигментации или шелушения.
У 25-30% населения краснуха может проходить без появления сыпи. Такое течение заболевания называется атипичным, для него характерны незначительные катаральные симптомы и умеренное увеличение лимфатических узлов. Атипичные формы заболевания можно выявить и подтвердить диагноз краснухи только при проведении лабораторной диагностики.
Поражение головного мозга – краснушечный энцефалит – одно из самых грозных осложнений краснухи, развивается сразу после исчезновения сыпи, реже на фоне высыпаний. Краснушечный энцефалит характеризуется высокой смертностью и тяжелыми неврологическими нарушениями. Основными симптомами при краснушечном энцефалите являются выраженная головная боль, судороги, угнетение сознания вплоть до комы, возможно появление парезов.
Особую опасность краснуха представляет для беременных женщин. Перенесенная во время беременности краснуха может быть медицинским показанием к прерыванию беременности. Чем раньше срок беременности, тем больше вероятность рождения ребенка с синдромом врожденной краснухи. Наиболее опасно для плода инфицирование в I триместре беременности.
Именно по этой причине всем женщинам, планирующим беременность, рекомендуется поведение лабораторного обследования. В случае отсутствия защитных антител класса Ig G против краснухи рекомендуется проведение вакцинации.
Основным методом профилактики краснухи является вакцинация. В России вакцинация происходит в соответствии с Национальным календарем профилактических прививок. Именно охват вакцинацией не менее 95% населения может обеспечить популяционный иммунитет, необходимый для распространения инфекции среди населения.
Краснуха
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.