Кровь на неонатальный скрининг что это
Скрининг новорожденным из пятки стандартный на 5 наследственных заболеваний и расширенный, 43 показателя
В детском медицинском центре «Санаре» проводится неонатальный скрининг на базе лаборатории Морозовской детской городской клинической больницы.
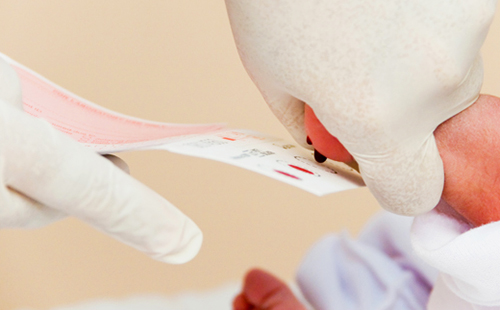
Суть скрининга в том, что выявляются достаточно часто встречающиеся в популяции заболевания, успех лечения которых целиком и полностью зависит от раннего начала терапии. В терапии этих состояний определяющую роль играет именно время и грамотный подход.
Согласно Приказу № 185 Минздравсоцразвития РФ от 22.03.2006 «О массовом обследовании новорожденных детей на наследственные заболевания», скрининг новорожденных проводится на 5 наследственных заболеваний:
Процедура забора крови для неонатального скрининга
Образец крови у новорожденного ребенка берется таким же способом, как для неонатального скрининга на фенилкетонурию, галактоземию, гипотиреоз, адреногенитальный синдром и муковисцидоз.
Исследование можно провести и для детей старшего возраста!
Если забор крови производится у ребенка старше 1 года, то кровь для проведения исследования берется из пальца.
Для новорожденного ребенка можно использовать пятна крови, которые были взяты для неонатального скрининга, у ребенка старшего возраста забор производится на специальный индивидуальный бланк-фильтр.
Решающая капля крови. Почему нельзя отказываться от неонатального скрининга?
Почему досрочное выписывание женщины из роддома после родов или домашние роды могут привести к умственной отсталости или преждевременной смерти ребенка?
Первый звонок
Светлана Каримова: «Я была в шоке, но мой папа, профессор, позвонил коллегам и выяснил, что анализы надо уточнять в медико-генетическом центре, при этом, если держать диету и принимать специализированные аминокислотные смеси, ребенок будет совершенно нормальным. Нам поставили диагноз «фенилкетонурия». При фенилкетонурии отсутствует один фермент, отвечающий за переработку аминокислоты — фенилаланина. В организме происходит накопление его токсичных производных: фенилпировиноградной и фениломолочной кислот (в норме они практически не образуются), которые в первую очередь отравляют головной мозг. Если диагноз устанавливается, например, к шести месяцам, эти процессы уже необратимы. Рацион больного составляет всего 6-9 граммов живого белка, который содержится в овощах и фруктах (для примера, в 100 граммах хлеба содержится 11 граммов белка), остальное — специализированные дорогие аминокислотные смеси. В 2002 году никакой особой помощи не было. Питание и аминокислоты мы получали с гуманитарной помощью. Потом принимали экспериментальное российское питание: получали баночки без наклейки и описывали побочные эффекты. Но других вариантов не было, иначе ребенку становилось бы хуже».
Генетический скрининг
В первые дни жизни всем новорожденным в России проводится обязательный неонатальный скрининг — по нескольким капелькам крови специалисты медико-генетического центра определяют, есть ли у малыша наследственные нарушения обмена веществ, которые впоследствии могут повлиять на его умственное и физическое развитие. Подобный скрининг проводится в 52 странах мира.
Фенилкетонурия (ФКУ) встречается у одного из 7 тысяч новорожденных. Уступая первое место врожденному гипотериозу, частота которого выше примерно в два раза, она является одним из наиболее распространенных наследственных нарушений обмена веществ, тест на которые в обязательном порядке проходят все российские детишки. С 2006 года Минздравом в список «подозреваемых» включены также муковисцидоз, адреногенитальный синдром и галактоземия. Все эти заболевания — редкие генетические изменения, большинство из которых передаются по наследству, хронически прогрессируют и при отсутствии лечения приводят к инвалидности и смерти.
Если лечение не начато вовремя, то уже спустя несколько месяцев после рождения у малыша появляются клинические проявления — симптомы и признаки, которые, в отличие от последствий обычных болезней, необратимы. Генетический тест в первые дни его жизни призван выявить болезнь на биохимическом уровне, пока она не успела внести свои коррективы в личность и физику ребенка.
Кровь для генетического анализа из пяточки младенца берут на четвертые сутки его жизни. Этот срок был признан оптимальным, так как на четвертый день можно выявить изменения анализов, характерные для всех перечисленных заболеваний. Ольга Медведева, врач-неонатолог, уточняет, что такой срок корректен, если ребенок развивался нормально.
У недоношенных же детишек забор крови происходит на седьмые сутки. Капелька крови наносится на специальный тест-бланк. На следующий день он отправляется в лабораторию, где из сухой пробы делают анализ. Результат теста появляется примерно через 10 дней, и если он отрицательный, мам не беспокоят. Если же обнаруживают отклонения, то родителей с ребенком через детскую поликлинику приглашают в медико-генетическую консультацию для повторного обследования. Если подтверждающая диагностика дает положительный результат, детей ставят на диспансерный учет и начинают терапию: при фенилкетонурии — в медико-генетической консультации, при врожденном гипотиреозе и адреногенитальном синдроме — у детского эндокринолога, при муковисцидозе и галактоземии — у педиатра (или в региональном центре муковисцидоза для этой болезни в ряде субъектов РФ).
Если анализ не был сделан в роддоме, его нужно пройти в поликлинике. Однако надо понимать, после выписки из роддома эти анализы на ответственности мамы и поликлиники, куда роддом передает все данные о малыше. В рамках полиса ДМС скрининг можно пройти дома. Если вы решили рожать в другой стране, то обязательный неонатальный скрининг делается по правилам этой страны и обычно покрывается страховкой.
В идеале скрининг должны проходить все новорожденные. Конечно, статистические 100 процентов недостижимы из-за показателей младенческой смертности и доли мертворожденных детей. Но и детки, которым повезло больше, иногда выпадают из программы неонатального скрининга, лишившись возможности на первых стадиях поймать нарушение, которое впоследствии сильно изменит их жизнь.
Что такое скрининг
Прямая речь:
Говорит замдиректора по научной работе Медико-генетического научного центра РАМН Вера Ижевская
— Впервые определение термина «просеивание», или «скрининг» (от английского screening — просеивание), дано J. Wilson, G. Jugner в 1968 году в официальном документе ВОЗ, согласно которому этот термин означает предположительное выявление недиагностированной ранее болезни или дефекта с помощью тестов, обследований или других процедур, дающих быстрый ответ. Это тестирование внешне здоровых людей с целью подразделения их на группы с высокой и низкой вероятностью заболевания. Скринирующие программы в медицине применяются достаточно широко (например, осмотр молочных желез у женщин по достижении определенного возраста и маммография для выявления рака молочной железы или туберкулиновые пробы — реакция Манту — детям для выявления туберкулеза). Применение скрининга новорожденных обусловлено рядом факторов: заболевания, на которые проводится скрининг, как правило, имеют тяжелые и во многих случаях фатальные проявления; без скрининга данные заболевания либо вообще не выявляются, либо обнаруживаются так поздно, что успевают произойти необратимые изменения и их лечение становится неэффективным; для них разработаны методы лечения, эффективные при ранней диагностике.
Существуют объективные причины, по которым младенцу не делается генетический тест. «Мы воздерживаемся от забора у детей с экстремально низкой массой тела (до 1 кг) в связи с тяжестью их состояния»,— отмечает Ольга Медведева. Тем более что раньше гражданами считались детки, родившиеся не ранее 28-й недели развития, но с 2012 года действует закон, по которому эта граница сдвинута на 22-ю неделю. В то же время дети, рожденные на 22-23-й неделе, зачастую не доживают до неонатального скрининга.
От любви до смерти
Неонатальный скрининг — обязательная процедура, к сожалению, женщины плохо или совсем не информированы о неонатальном скрининге, о заболеваниях, на которые проводится скрининг, его целях и последствиях отказа то этого анализа. Не все родители приходят на подтверждающую диагностику, когда их вызывают в МГК. Страшнее, что мамы стали отказываться от анализа сознательно. Роженицы стали взрослее (нормальным стало рожать в 27-28 лет), они обычно заинтересованы в своей беременности, часто лежат в платных палатах, начитаны. Но при возможности сделать скрининг заявляют, что не хотят причинять ребенку боль. Хотя забор крови для ребенка не является болезненным.
«Я бы не сказала, что женщины отказываются от скрининга сознательно, они явно не понимают серьезности такого решения до конца,— полагает заведующая отделением новорожденных Татьяна Горячева.— Многие после кропотливых бесед все же соглашаются делать анализ. Но некоторые замыкаются и стоят на своем, не понимая, что, следуя какой-то глупой моде, вредят своему ребенку»,— удивляется врач. Таким женщинам тяжело объяснить, что если проблема существует, ее можно и нужно будет решить сразу.
Если момент, в который можно было диагностировать заболевание, упущен, то через 2-3 месяца проявляются симптомы, и врачи, не знакомые с редким нарушением, затрудняются поставить правильный диагноз. В отсутствии лечения происходят необратимые изменения: при фенилкетонурии и врожденном гипотиреозе — умственная отсталость, при АГС без заместительной терапии ребенок может умереть. Кроме того, часть скринируемых заболеваний наследственные с высоким риском повторения в семье (фенилкетонурия, галактоземия, муковисцидоз, адреногенитальный синдром). После рождения больного ребенка родителям просто необходимо пройти медико-генетическое консультирование и обследование перед тем, как планировать следующую беременность.
Специалисты уверены, что о скрининге будущим мамам должны говорить заранее — это врачи, которые готовят их к родам, женские консультации, частные центры, где они ведут беременность. В предродовом же состоянии женщина находится в стрессе и не может принять логичное решение по биологическим причинам, а после уже занята проблемами с ребенком.
По словам Светланы Каримовой, нужно обязательное обучение и соответствующее указание Минздрава, чтобы медперсонал и сотрудники консультации говорили об этом анализе авторитетно, а роженицы к моменту забора крови уже хорошо понимали, что это такое.
В списке живых
В России массовое обследование новорожденных на фенилкетонурию стало проводиться с 1985 года, хотя в отдельных регионах в Советском Союзе он проводился и ранее. В 1993 году в рамках президентской программы «Дети России» стал внедряться скрининг на врожденный гипотиреоз. С 2006 года, согласно приказу Министерства здравоохранения и социального развития Российской Федерации от 22 марта 2006 года N 185 «О массовом обследовании новорожденных детей на наследственные заболевания» в России проводится неонатальный скрининг на пять наследственных заболеваний: фенилкетонурию, гипотиреоз, муковисцидоз, адреногенитальный синдром и галактоземию.
С начала применения неонатального скрининга в нашей стране почти все случаи фенилкетонурии и гипотериоза выявлялись благодаря ему. Диагнозы же на остальные болезни до 2006 года ставились поздно, при развернутой клинической картине. Нередко из-за того, что большинство врачей не наблюдают такие нарушения в ежедневной практике, диагнозы ставили неверно и людей лечили совсем от других болезней, позволяя развиваться настоящей катастрофе. Сейчас же, утверждает Ольга Медведева, персонал медико-генетической консультации действительно следит, чтобы больных детишек находили, и никого не бросает.
Хотя надо понимать, что пока речь идет только о пяти заболеваниях. Этого категорически мало. В США скрининг доходит до 45 наследственных болезней, в Германии — до 14. Упомянутая уже ассоциация «Генетика» бьется за то, чтобы в России список заболеваний, включенных в обязательный скрининг, расширили. Потому что это позволит сократить число больных с редкими или неизлечимыми заболеваниями или просто спасти от смерти.
Светлана Каримова, рассказывает: «Мы используем импортное питание, которое выдают в медико-генетическом центре. Поддержка препаратами взрослого человека при фенилкетонурии стоит 40-45 тысяч рублей в месяц плюс затраты на продукты питания с низким содержанием белка (пачка хорошей муки, например, стоит около 500 рублей). Вы не отличите мою дочку от других детей. Но уходить с диеты нельзя. Мы с мужем планируем рождение еще одного ребенка. Я носитель мутационного гена ФКУ, и даже если анализы мужа покажут, что он тоже носитель, мы готовы растить будущего малыша. Конечно, бывает страшно, но я знаю, что с патологиями можно столкнуться, и умею с ними бороться. Ведь каждый человек — носитель мутационных генов, и соответственно столкнуться с этим может каждый».
Дети в процентах
Статистика
В 2013 году, по данным Минздрава, из 1 887 574 новорожденных обследованы 1 880 125 (от 98,5 до 99,6%). У 1281 из них выявлены заболевания (фенилкетонурия — 285, врожденный гипотиреоз — 523, адреногенитальный синдром — 198, галактоземия — 83, муковисцидоз — 192). По данным ведомства, за 7 месяцев 2014 года (январь — июль) на территории России родились 1 014 725 детей (на 18 тысяч больше, чем за аналогичный период прошлого года). Из них практически все прошли неонатальный скрининг (от 95,7 до 99,1%), нарушения выявлены у 595 детей.
«Пяточный тест»: обычный и расширенный неонатальный скрининг
Неонатальный скрининг, известный как «пяточный тест» (или скрининг «пяточка», как называют его мамы) проводят всем новорожденным малышам без исключения. Анализ позволяет выявить наиболее распространенные генетические заболевания, которые представляют угрозу для жизни и здоровья ребенка.
Столь ранняя диагностика просто необходима, ведь дает возможность врачам своевременно начать лечение и избежать тяжелых осложнений. В России длительное время проводился неонатальный скрининг всего 5 наследственных заболеваний. Однако время не стоит на месте. С развитием новых технологий стало возможным расширить перечень болезней. Что сегодня включает «пяточный тест»?
Неонатальный скрининг: как проводится?
Обследование на генетические заболевания проводят детям в первые 10 дней после рождения. Забор капиллярной крови из пяточки выполняют медицинские сотрудники родильного дома или поликлиники доношенным детям на 4 сутки жизни, а недоношенным — на 7 сутки жизни.
Почему скрининг проводят так рано? Такие сроки обследования связаны с тем, что болезни, на которые проверяют малышей, дебютируют в первые месяцы жизни и угрожают развитием тяжелых необратимых осложнений.
Лечение, начатое до появления первых симптомов, увеличивает шансы на успех. Ребенок сможет полноценно расти и развиваться наравне со сверстниками.
Пребывая в хлопотах и заботах, родители порой забывают о том, что их малышу проводили скрининг. Действительно, ведь при отсутствии отклонений от нормы информировать их не принято. Зато при повышении того или иного показателя, у ребенка в кратчайшие сроки возьмут кровь на повторный анализ.
В дальнейшем, если диагноз будет подтвержден, то наблюдение и лечение будет осуществлять специалист в профильном учреждении.
Неонатальный скрининг: прошлое и настоящее
Неонатальный скрининг сейчас — это простой, доступный и перспективный метод обследования новорожденных для выявления тяжелых наследственных заболеваний.
Его история началась в 1960-х годах в США с проведения биохимического теста на выявление фенилкетонурии.
Затем технология распространилась во многих странах мира и стала основой для создания перечня генетических болезней, которые можно диагностировать у детей в первые дни после рождения.
Существуют определенные критерии, по которым заболевание включается в перечень для скрининга в стране:
Пожалуй, последний пункт особенно важен. Ведь основная цель неонатального скрининга — не столько выявить заболевание, сколько начать вовремя лечение, чтобы обеспечить полноценную жизнь ребенку.
На сегодняшний день неонатальный скрининг проводится более чем в 50 странах мира, а перечень насчитывает более 50-60 заболеваний.
При домашних родах или ранней выписке из родильного дома обследование тоже проводят. И пройти его нужно обязательно, это в интересах и родителей, и малыша.
Неонатальный скрининг: 5 основных заболеваний
В большинстве регионов России проводится неонатальный скрининг на 5 основных генетических заболеваний.
Характеризуется поражением центральной нервной системы. Единственный способ избежать тяжелых последствий — соблюдение диеты с низким содержанием фенилаланина уже с первой недели жизни ребенка.
Проявления заболевания разнообразны: от тяжелых нарушений водно-солевого обмена и полиорганной недостаточности до неправильного развития половых органов, маскулинизации и в дальнейшем бесплодия у девочек. В качестве лечения используется заместительная гормонотерапия.
При отсутствии должного лечения происходит задержка психомоторного и речевого развития, наступает отставание в физическом и половом развитии. Показана пожизненная заместительная терапия препаратами тиреоидных гормонов.
Основная роль в лечении отводится диете с пожизненным исключением продуктов, содержащих лактозу и галактозу.
Наиболее ярко болезнь проявляет себя со стороны органов дыхания — респираторная форма. Она дебютирует в раннем возрасте, проявляется частыми ОРВИ, бронхитами и пневмониями, сопровождается постоянным приступообразным кашлем с густой мокротой. В дальнейшем появляются и нарастают явления дыхательной и сердечной недостаточности.
Лечение муковисцидоза симптоматическое (единственное исключение из обязательной «пятерки» скрининга) направлено на снижение вязкости мокроты, восстановление проходимости бронхов и устранение инфекционного воспаления.
Скрининг новорожденных входит в программу ОМС и проводится бесплатно.
Расширенный неонатальный скрининг
Современная технология диагностики — тандемная масс-спектрометрия — позволила на порядок расширить перечень наследственных заболеваний, которые можно включить в программу скрининга новорожденных: болезни обмена веществ, гемоглобинопатии, спинальная мышечная атрофия, тяжелый комбинированный иммунодефицит и другие.
В Москве с 2018 года дополнительно включены 6 заболеваний, отвечающих критериям Всемирной организации здравоохранения:
Все эти заболевания со столь сложными названиями относят к врожденным болезням обмена веществ (ВБО) или врожденным аномалиям метаболизма.
Причина их появления — дефекты единичных генов, которые кодируют ферменты, способствующие превращению одних веществ в другие. В результате таких нарушений метаболизма происходит накопление токсических веществ, воздействующих на различные органы и ткани, и отмечается дефицит важных веществ.
25% всех врожденных болезней обмена веществ дебютирует уже в период новорожденности. При этом они протекают тяжело, часто скрываются под маской других заболеваний и могут привести к смерти ребенка без должного лечения.
Неонатальный скрининг позволяет предупредить дебют опасной болезни и вовремя начать терапию.
Все ВБО контролируются путем соблюдения соответствующей диеты, ограничивающей поступление в организм веществ, обмен которых нарушен. Или, наоборот, путем введения в организм недостающих метаболитов.
До внедрения технологии тандемной масс-спектрометрии в практику неонатального скрининга в Москве было проведено исследование в Свердловской области в 2012-2014 годах. Тестирование прошли более 150 тысяч новорожденных детей на 16 врожденных болезней обмена веществ. Всего было выявлено 9 больных детей, что составляет 1 случай на 1130 детей.
Результат близок к средней по стране распространенности этих заболеваний. Исследование доказало эффективность нового метода диагностики и возможность его внедрения в другие регионы страны.
Тяжелая комбинированная иммунная недостаточность — место в неонатальном скрининге
Первичные врожденные иммунодефициты характеризуются неспособностью организма противостоять микробам и вирусам. Это неизбежно приводит к частым инфекционным заболеваниям, протекающим тяжело, длительно, с осложнениями и необходимостью раз за разом принимать антибиотики.
Наиболее опасной формой первичного иммунодефицита является тяжелая комбинированная иммунная недостаточность (ТКИН), при которой у детей резко снижено число лимфоцитов.
Заподозрить врожденный иммунодефицит в первые месяцы жизни ребенка сложно, ведь какое-то время болезнь может ничем себя не проявлять или имитировать симптомы других более распространенных патологий. Однако именно время установления диагноза во многом определяет успех лечения.
Наиболее эффективный метод лечения детей с тяжелой комбинированной иммунной недостаточностью — это трансплантация гемопоэтических стволовых клеток. В случае ее проведения в возрасте до 3,5 месяцев и при отсутствии инфекционных процессов отмечается хороший результат.
Неонатальный скрининг на ТКИН уже проводится в США, Израиле, некоторых странах Европы, Ближнего Востока и Азии.
Внесение ТКИН в программу неонатального скрининга в нашей стране позволит на ранних сроках диагностировать тяжелый врожденный иммунодефицит, вовремя проводить соответствующее лечение и предупреждать инфекционные осложнения.
Обследование проводится на такие болезни как: врожденный гипотиреоз, муковисцидоз, фенилкетонурия, адреногенитальный синдром, галактоземия. Раннее выявление этих заболеваний позволяет врачу вовремя назначить необходимое дообследование, лечение или специализированную диету.
Остановимся немного подобнее на каждом из этих заболеваний.
В рамках неонатального скрининга эти пять заболеваний включены еще и потому, что при ранней диагностике их можно вылечить, или, по крайней мере, значительно облегчить последствия и тяжесть течения процесса.
Как проводится данное обследование?
Обычно кровь на анализ берут у малышей, родившихся в срок не ранее 4-го дня жизни, недоношенным деткам тест проводится не ранее 7-го дня жизни. Но точная дата обследования может существенно меняться в зависимости от обстоятельств. Такое раннее обследование объяснимо тем, что некоторые генетически обусловленные болезни могут проявляться в первые недели жизни и крайне важно вовремя диагностировать их, чтобы начать необходимую терапию, с целью минимизировать риски тяжелых последствий заболевания.
Среди родителей скрининг на наследственные заболевания принято называть «пяточным тестом»- потому, что кровь для теста берут через маленький прокол на пяточке малыша (у ребенка старше 3 месяцев кровь на обследование берется из пальчика).
Чтобы результаты теста были максимально точными, кровь следует сдавать натощак, через 3 часа после последнего кормления ребенка (у новорожденных перед очередным кормлением).
В Детском Диагностическом центре появилась уникальная возможность сдать анализ крови на 5 наследственных заболеваний. Подробнее
Неонатальный скрининг новорожденных. Зачем берут кровь из пяточки?
Неонатальный скрининг поможет определить недуги, с которыми мы не в силах бороться при помощи витаминок или соблюдения режима дня.
В этой статье мы расскажем вам о том, что такое неонатальный скрининг новорожденных, для чего его делают. Ведь многих мам волнует вопрос, зачем малышу в роддоме берут кровь из пяточки?
После рождения малыш вступает в жизнь с непривычными для него условиями, нуждаясь в нашей заботе и обереге от заболеваний. Частично свое чадо от «летающих» вирусов и бактерий мы защищаем. Однако существуют недуги, с которыми мы не в силах бороться при помощи витаминок или соблюдения режима дня.
Речь идет о наследственных или врожденных заболеваниях, не выявленных у малыша во время внутриутробного развития. Подробнее о генетических исследованиях до и во время беременности https://www.u-mama.ru/read/waiting/pregnancy/8760.html.
Что такое неонатальный скрининг
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
Сроки и условия проведения неонатального скрининга новорожденных
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
Автор: Корецкая Валентина Петровна, педиатр,