Куриная грудка у ребенка что делать
Деформация грудной клетки у детей
Записаться на прием
Задать вопрос онлайн
Заказать обратный звонок

Деформация грудной клетки – это в ряде случаев наследственная аномалия. Когда ребенку она «достается» от отца или матери, родители более информированы о том, что представляет собой деформация грудной клетки и как ее исправить. Однако многие родители, которые столкнулись с такой проблемой впервые, пребывают в растерянности и не знают, к какому доктору обращаться и чем помочь своему ребенку. Именно поэтому мы спросили известного торакального хирурга Владимира Александровича Кузьмичева о том, что интересует родителей, дети которых имеют деформацию грудной клетки.
— Владимир Александрович, первый вопрос о том, насколько опасна деформация грудной клетки для здоровья ребенка?
— Существует два основных вида деформации грудной клетки: воронкообразная (впалая грудь) и килевидная (выступающая грудь). Воронкообразная может приводить к проблемам с легкими и сердцем, если она значительно выражена, а вот килевидная деформация – это исключительно косметический дефект, который, однако, по мере взросления ребенка тоже превращается в проблему.
— Родители, как правило, замечают такой дефект у детей в возрасте 2-4 лет. Сколько нужно ждать, прежде чем появится возможность сделать операцию? Какой возраст читается оптимальным?
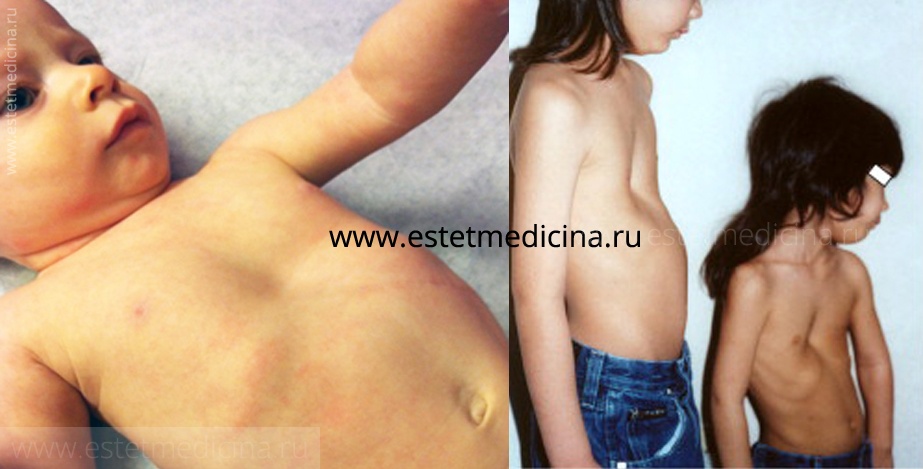
На фото воронкообразная грудная клетка у детей (впалая грудь, «грудь сапожника»)
На фото килевидная грудная клетка у ребенка («птичья грудь», «куриная грудь»)
— Взгляды по поводу того, когда лучше оперировать ребенка, неоднократно менялись. Лет 30-40 назад принято было оперировать достаточно рано. Известные хирурги того времени говорили, что ребенка нужно оперировать как можно раньше, потому что это легче и для него, и для хирурга. В принципе, что легче для хирурга, не имеет значения, если он заинтересован в выздоровлении своего пациента, а вот то, что легче для ребенка, конечно, должно учитываться. В те годы операция делалась открытым способом с резекцией хрящей и ребер, сейчас она делается по методу Насса через небольшие разрезы. Однако проблема подхода «чем раньше, тем лучше» заключается в том, что после операции у ребенка нарушались ростковые зоны ребер, как следствие, возникало осложнение в виде торакальной дистрофии, когда ребра не развиваются. И сейчас я часто имею дело с пациентами, которым делали операцию в раннем возрасте и которые страдают от последствий столь ранней травматичной операции.
Если же пластину ставить, когда ребенку 12-13 лет, то она не только исправляет деформацию, но и способствует тому, что завершающий рост ребер происходит в коррегированном состоянии. На сегодняшний день большинство хирургов оптимальным возрастом для операции считают последний год перед пубертатом (половым созреванием). Для девочек это 12-13 лет, для мальчиков – 13-14 лет. Когда ребенок маленький, то непонятно, будет ли прогрессировать деформация. Возможно, коррекция грудной клетки через несколько лет может не понадобиться в принципе. Поэтому задумывать об операции нужно не раньше 10-12 лет. С другой стороны, если уже в раннем возрасте деформация значительная – ждать не нужно и надо исправлять деформацию сразу.

— Почему важно сделать операцию именно в последний год перед пубертатом?
— Дело в том, что именно в этот период у подростков начинается половое созревание, но окончательного роста нет. В этом возрасте кости еще мягкие и податливые, т.е. коррекция сама по себе несложная и дает хороший результат. А через 3 года, когда приходит время удалять пластину, рост уже заканчивается, и нет риска рецидива деформации. Для хирурга главное – не только исправить деформацию, но и сделать так, чтобы по прошествии времени ребенку не пришлось столкнуться с последствиями и повторной операцией. Именно поэтому операцию не нужно делать в раннем возрасте, нужно подождать несколько лет.
— Если ли какие-то различия по устранению деформации грудной клетки, выбору оптимального возраста для операции у мальчиков и девочек?
— Девочкам имеет смысл делать операцию тогда, когда уже наметилась грудь и образовалась субмаммарная складочка. Операция делается через двухсантиметровые разрезы. Если есть субмаммарная складка, то операцию можно сделать так, чтобы разрезы совпали с ней. Это дает наилучший косметический эффект. Если же операция делается, когда девочке 10 лет, то нет гарантии, что разрез не попадет на формирующуюся грудь. У мальчиков этого нет, поэтому и выбор возраста проще, им можно сделать операцию в возрасте от 10-12 до 15-16 лет.
— Есть ли случаи, когда более ранние операции оправданы?
— Да, если имеет место воронкообразная деформация, которая очень выражена и грозит проблемами с функционированием внутренних органов, то операция оправдана в более раннем возрасте. Если же деформация незначительная, то имеет смысл подождать несколько лет, чтобы избавить ребенка от рецидива и проблем в будущем. В детском возрасте редко бывают психологические проблемы, связанные с деформацией.
— В нашей стране часто бывает, что пациентов отправляют к хирургам, ортопедам, которые ничем не могут помочь. К какому доктору обращаться родителям?
— Во всем мире проблемой деформации грудной клетки занимаются торакальные хирурги. Есть даже детские торакальные хирурги, которые занимаются хирургией детской грудной клетки. Обращение к ортопедам оправдано только в том случае, если деформация грудной клетки сочетается с ортопедическими проблемами, в частности, со сколиозом, плоскостопием и т.д. Здесь, конечно, важна консультация ортопеда. Если сколиоз выраженный, то лечение должно быть подчинено решению обоих проблем. Идеально, когда план лечения составляется совместно ортопедом и торакальным хирургом.
— Операции по устранения сколиоза и деформации грудной клетки проходят в одно время?
— Вы сказали, что на Западе существуют детские торакальные хирурги. Методика исправления деформации отличается для взрослых и детей?
— Методика операции одинаковая, разница лишь в том, что операции у детей намного проще, чем у взрослых. Взрослым намного чаще приходится ставить 2 и даже 3 пластины, детям хватает одной. У взрослых болевой период после операции достаточно долгий, восстановление происходит намного сложнее. Кроме того, детям вставляют укороченные пластины, которые не влияют на ширину грудной клетки в процессе роста.
— Из какого материала выполнена пластина?
— Пластины выполнены из стали или из титана. Для детей они безвредны.
— Через сколько лет пластину можно удалить?
— Пластину придется удалять через 2-3 года. Известный корейский хирург Hyung Joo Park считает, что пластину можно удалить через 2 года. Однако традиционно удаляют через 3 года, чтобы дождаться окончания фазы роста.
— Есть ли необходимость наблюдаться у хирурга после операции?
— Безусловно. У детей есть рост, а значит, мы должны отслеживать, не влияет ли пластина на развитие грудной клетки. Через год делается томография с 3D-реконструкцией, чтобы определить, не влияет ли наличие пластины на ширину грудной клетки.
Это касается воронкообразной деформации. Развитие менее инвазивной коррекции деформации, в частности, операция по Нассу. Возникла идея инвазивных операций и идея о возрасте, оптимальном для операции, также пересматривалась. Применительно к операции по Нассу очень небольшое количество хирургов рассматривает возможность ранних операций.
— Как часто надо наблюдаться у хирурга, чтобы отслеживать подобные изменения?
— Раз в год, этого достаточно.
— Раз в год в течение всей жизни?
— Нет, после того, как пластина удалена, человека можно считать полностью здоровым.
— Рекомендации к периоду восстановления у взрослых и детей одинаковые?
— Что бы Вы еще хотели пожелать родителям, которые столкнулись с проблемой деформации грудной клетки у детей?
— Нужно в первую очередь идти к торакальному хирургу. Не стоит стремиться сделать операцию ребенку в раннем возрасте, поскольку в дальнейшем это может привести к рецидиву и повторной операции. Ранняя операция возможна только в случае, если деформация явно выражена и пагубно влияет на работу легких и сердца. Если хирург советует Вам немедленную операцию, обязательно проконсультируйтесь с другим специалистом. К сожалению, многие хирурги целенаправленно запугивают родителей с целью склонить их к операции, даже в тех случаях, когда операция в принципе может быть не нужна. Главное помнить, что исправить деформацию можно без вреда для здоровья и развития организма ребенка в подростковом возрасте.
Как исправить килевидную деформацию грудной клетки
Владимир Александрович Кузьмичев, кандидат медицинских наук, специалист по эстетической коррекции и восстановлению грудины и ребер, торакальный хирург Медицинского образовательного центра МГУ имени Ломоносова и Московского областного научно-исследовательского клинического института им. М. Ф. Владимирского.
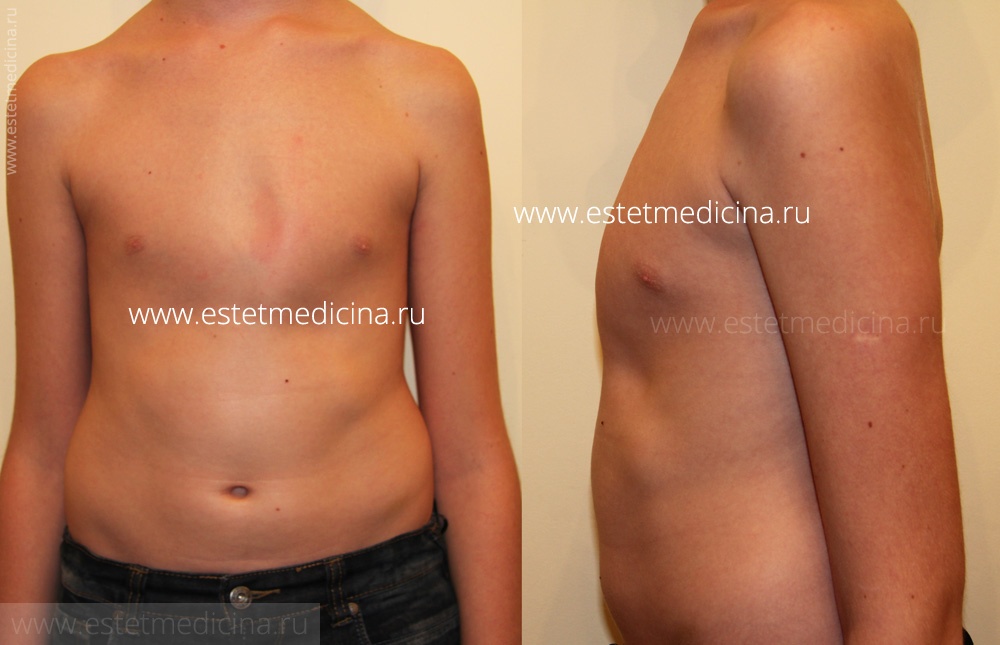
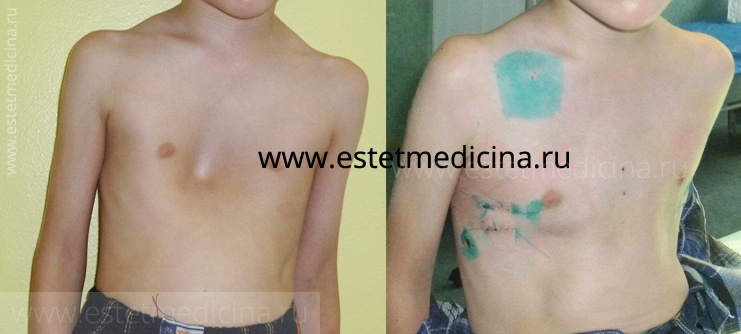
Килевидная деформация – это врожденное нарушение развития грудной клетки, при которой выступает вперед передняя часть нижней части грудины. Проблема обусловлена изменением реберных хрящей. Как правило деформация асимметричная – с левой или правой стороны, может быть как в верхней части грудной клетки, так и в нижней – со второго ребра по седьмое.
Эта проблема по сути своей исключительно косметическая. Она не затрагивает работу внутренних органов. Но приучившись прятать дефект – старательно опуская грудь, дети наживают кифоз, деформацию позвоночника. Я уж не говорю про серьезные психологические проблемы. Деформация встречается в 5 раз чаще у мальчиков, нежели у девочек. Статистика говорит: килевидная деформация наблюдается у 1-3 пациентов на 10000 родившихся. Она составляет 10 процентов среди всех деформаций грудной клетки у европейцев. Иногда проблема передается генетически. Часто встречается у пациентов с дефектами развития соединительной ткани, например при синдроме Марфана.
Впервые стали оперировать килевидную деформацию в 40-х годах прошлого века. Хирург Марк Равич предложил удаление хрящей нескольких ребер или частичное их удаление или пересечение, что требовало достаточно большого разреза – горизонтального или вертикального по середине грудной клетки. Для ремоделирования грудной клетки приходилось оставлять в теле поддерживающую пластину или сетку. На основе операции по его методу делались различные вмешательства, но они всегда состояли в срезании выступающего киля, и форма ребер в основном не менялась. А надо сказать, что у этих пациентов за счет того, что ребра выступают вперед, всегда узкая грудная клетка.
По существу, операция Равича у этих пациентов приводила к уменьшению объема грудной клетки и соответственно легких. Это одна из причин (помимо того, что пациентов пугал большой разрез и необходимость срезать ребра и хрящи), почему к этой операции не так часто прибегали. Многие обладатели килевидной деформации предпочитали просто смириться с ситуацией, приспосабливались к проблеме. И дождались нового метода.
Настоящей революцией стала методика, которую предложил американский хирург Дональд Насс. Хирурги со всего мира приезжали к нему учиться – смотреть, как он исправляет деформацию. Насс всегда щедро делился опытом, организовал курсы. На первом этапе поток пациентов и коллег стал настолько большим, что Нассу приходилось отказывать врачам в обучении.
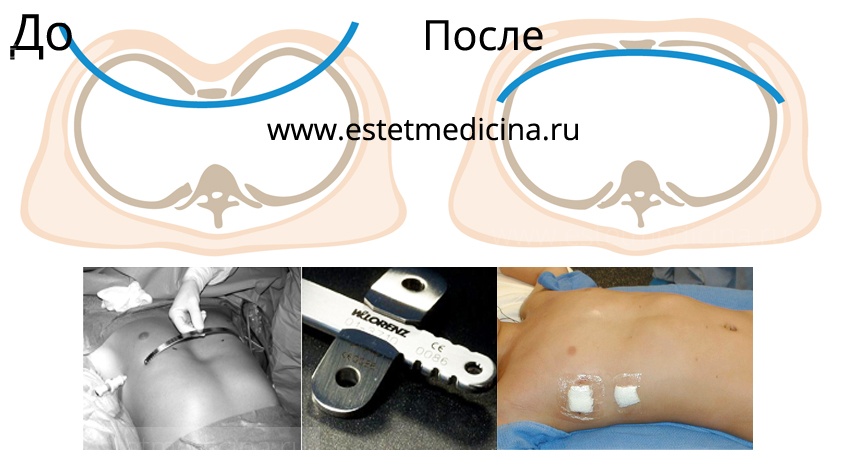
Один из таких хирургов, который не попал в клинику Насса, был аргентинский торакальный хирург Горацио Абрамсон. Надо сказать, что по совершенно непонятной причине в Латинской Америке килевидная деформация встречается чаще, чем в других частях света. Наверное, в этом виноваты какие-то особенности генетики. Горацио Абрамсон был движим идеей найти способ операции, аналогичный методу Насса. Ему удалось справиться с этой задачей в 2004 году. Идея его была достаточно проста – надо создать внутренний ортез, который бы сдавливал грудную клетку и тем самым приводил к переформированию скелета. Ортез вставлялся под кожей и мышцами на ребра.
Но вся сложность была в том, как зафиксировать пластину. При операции Насса она фиксируется естественным образом самими деформированными ребрами и грудиной, а Абрамсон задался целью прочно прикрепить ее к ребрам, используя принцип якорей, чтобы они не давали пластине отходить вверх. Он оказался инженерно-мыслящим хирургом, и ему удалось создать пластины и реберные фиксаторы. Аргентинец подшивал фиксаторы к ребрам с помощью стальной проволоки. А пластина скреплялась в этих фиксаторах специальными винтами.
Говоря об исправлении килевидной деформации, нельзя не упомянуть турецкого профессора Мустафу Юкселя. Он занялся активной разработкой метода Абрамсона у себя на родине. Юксель создал несколько модификаций пластин и фиксаторов, которые до сих пор у торакальных хирургов считаются одними из лучших. Сегодня Мустафа Юксель имеет самый большой опыт в мире по проведению подобных операций.
Поскольку я оперировал преимущественно взрослых, у которых применение метода Абрамсона было затруднено из-за сформировавшейся уже жесткости грудной клетки, то тогда без особого интереса относился к технологии Мустафы Юкселя. Но после того, как у меня появились пациенты дети, обратился к его опыту.
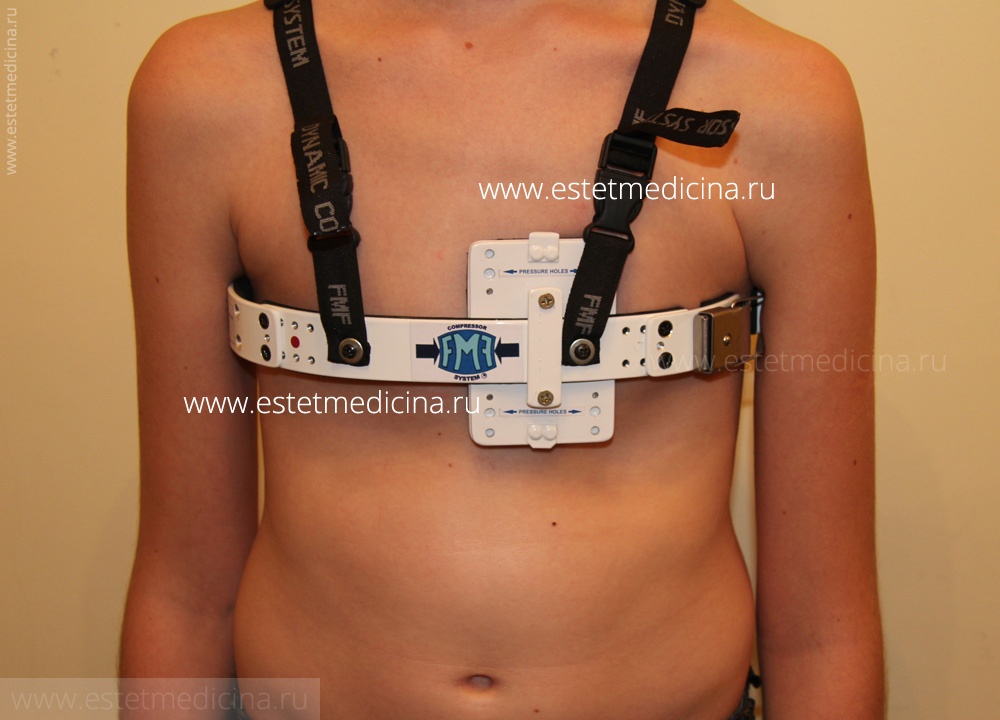
И к этому времени я освоил технологию исправления килевидной деформации с помощью ортезов – наружной компрессионной системы. Это безоперационное лечение, и помогает оно очень многим пациентам. Прибор крепится на теле, а врач постепенно месяц за месяцем меняет давление, за счет чего грудина выправляется. Чтобы результат был лучше, я прошу пациентов делать специальные упражнения. Лечение не требует операции. Тем не менее система достаточно дорогая, не все ее могут позволить. И самое главное – не каждый ребенок готов длительно в течение суток носить эту систему, даже спать в ней. Некоторые капризничали, просто стеснялись ее носить. Тогда я вновь вернулся к идее операции Абрамсона. Первую операцию я провел в 2009 году. На нее приезжал Мустафа Юксель и помогал мне.
Результаты операций сразу оказались достаточно хорошие. Но мне пришлось пройти через определенные сложности. Самое трудное – надежно прикрепить фиксаторы к ребрам. Это ключевое место в операции. Не справился с этой задачей – не жди нужного эффекта. Еще одна проблема – пластина может заметно контурировать под кожей, если провести недостаточный расчет положения фиксатора и не добиться верного изгиба пластины при ее моделировании. Безусловно, это временное явление, и одежда все скрывает. Через 2 года после удаления пластины никто не догадается, что она стояла. Но пациенты не могут смириться с тем, что пластина видна на протяжении двух лет. И очень скоро мне удалось преодолеть и эту проблему.
За 2 года, на протяжении которых пациент носит пластину, происходят микронадломы хрящей. На микроскопическом уровне видно, что совершается перестройка грудной клетки. Она сама по себе очень мобильная. Каждый из нас может втянуть грудную клетку в себя или надуть ее, а с возрастом у пожилого человека она может менять форму – например, становиться бочкообразной, скручиваться. Благодаря своей податливости грудная клетка после двух лет ношения пластин фиксируется в том состоянии, которое придал ей хирург. Я прооперировал 12 пациентов. Самого давнего из них наблюдаю уже 6 лет после удаления пластины. Рецидива деформации грудной клетки не происходит.
Пациенты говорят, что им стало легче дышать, хотя я не могу нaйти этому физиологического обоснования. Скорее всего, их ощущения объясняются чисто психологически. Человек чувствует, что сбросил с себя груз комплексов.
Деформации грудной клетки у детей
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
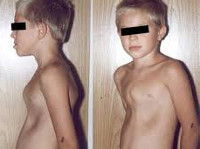
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
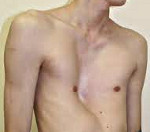
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.