Лабораторная диагностика что это такое
Лабораторная диагностика: основные виды анализов
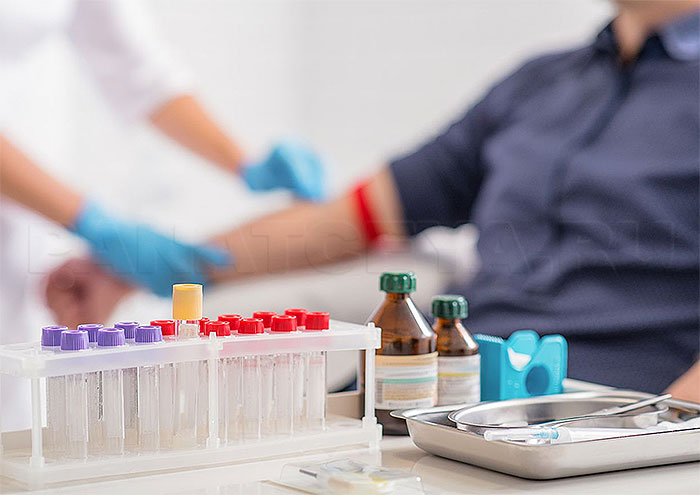
Лабораторные анализы дают точную информацию о состоянии здоровья. Их используют для постановки диагноза или его уточнения, для контроля над ходом лечения. Количество тестов очень велико, они могут проводиться для любого биологического материала. Это может быть кровь, моча, кал, выделения, частицы тканей, мазки, соскобы и пр.
Виды анализов крови
Клинический. Определяет основные параметры: количество эритроцитов, тромбоцитов, уровень гемоглобина, лейкоцитарную формулу, СОЭ. Всего может быть больше 25 показателей. Способ сдачи: из вены или из пальца (расшифровка результатов изменяется в зависимости от этого). Позволяет выявлять признаки воспаления, аллергической реакции, инфекционного поражения, истощения и т.п. Это — базовый тест, который может использоваться для постановки диагноза, оценки состояния пациента, динамики при лечении заболевания.
Биохимический. Оценивает содержание в крови билирубина, белков, аминокислот, глюкозы, других элементов, некоторых гормонов. Список показателей может меняться в зависимости от задач исследования. Тест используется для диагностики заболеваний эндокринной, сердечно-сосудистой системы, почек, ЖКТ, ОПД и т.п. Кровь для биохимического анализа берут из вены.
Другие виды тестов:
Виды анализов мочи
Такие тесты используются для диагностики состояния мочеполовой системы. Чаще всего достаточно клинического анализа мочи, который оценивает цвет, прозрачность, запах, кислотность, присутствие белка, осадка. В наркологии может проводиться тест на употребление психотропных или наркотических препаратов, алкоголя в последние 2-5 суток. При подозрении на бактериальное поражение выполняется посев. В диагностике сахарного диабета и отдельных заболеваний почек исследуют весь объем мочи за 24 часа.
Виды анализов кала
Такие исследования очень информативны и позволяют выявлять:
Распространены следующие виды тестов:
Другие виды исследований
Гистология
Биоматериал — полученный с помощью биопсии фрагмент эпителия внутренних органов (образец ткани). Его изучают под микроскопом для выявления злокачественных новообразований, опухолевых клеток, следов кровоизлияний, метастазирования, воспалений.
Цитология
Оценивает показатели клеточного строения мокроты, мочи, полученных при пункции жидкостей, соскобов и т.п. Чаще всего используется при диагностике онкологических заболеваний.
Бактериоскопия
Иммунофлуоресцентные анализы
Оценивают содержание антигенов в собранном биоматериале, позволяют судить о перенесенных или имеющихся заболеваниях. Могут использоваться для выявления злокачественных опухолей на ранней стадии.
Полимеразная цепная реакция
ПЦР — молекулярная диагностика, которая показывает следы или минимальную концентрацию возбудителей инфекционных заболеваний, генетических болезней. Чувствительность в отношении большинства вирусов и инфекций — до 100%.
Результаты анализов и постановка диагноза
Нормальные показатели для каждого из тестов могут меняться в зависимости от возраста, состояния здоровья пациента, перенесенных заболеваний, других факторов. Поэтому сам по себе результат лабораторного анализа не может расцениваться как диагноз. Он обязательно требует консультации врача. Так, при обследованиях для пожилых пациентов нормальное значение меняется для большинства лабораторных параметров. Специалисты медцентра «Панацея» оценивают их, учитывая индивидуальный прогноз. Такой же подход используется при реабилитации после перенесенных травм, заболеваний, рецидивов и обострений, алкогольной зависимости. Это дает точную информацию о состоянии пациента, позволяет назначать безопасную и эффективную терапию, добиваться хороших результатов лечения.
Мы перезвоним в течение 30 секунд
Как оформить родственника в нашу клинику?
Наша клиника обслуживает пожилых пациентов на дому, амбулаторно или в условиях стационара. Вы можете приехать к нам в любой день, чтобы осмотреть центр, познакомиться с медперсоналом, получить консультацию. Мы просим заранее согласовывать время визита по тел. +7 (495) 373-20-18.
Мы оказываем услуги на платной основе, после подписания договора, внесения оплаты. При обслуживании на дому график визитов сиделок, набор процедур согласовывается индивидуально. Пациентам, которые будут проходить амбулаторное или стационарное лечение, клиника может предоставлять автотранспорт.
Необходимые документы:
Геронтологический центр “Панацея”
Лечение, реабилитация при психических заболеваниях и деменции у пожилых людей.
© 2017—2021 Все права защищены.
129336, Москва,
Шенкурский проезд, дом 3б
Лабораторная диагностика: виды и показания
Лабораторная диагностика – это важная отрасль медицины, направленная на доскональное изучение биологического материала с помощью специализированного оборудования. Именно с нее начинается процесс постановки диагноза, назначения максимально эффективного лечения и прогнозирования дальнейшего течения болезни.
Основная задача дисциплины – опровергнуть или подтвердить наличие патологического процесса, который нельзя с точностью определить другими методами обследования. Также она используется для контроля течения заболевания и оценки эффективности применяемой терапии.
Главные составляющие качественного лабораторного обследования: современные реактивы и оборудование, опыт и квалификация лаборантов, правильная подготовка к сдаче анализов, адекватная транспортировка собранного биоматериала.
Виды лабораторной диагностики
Из многочисленных видов лабораторной диагностики наиболее востребованными считаются:
Еще один актуальный на все времена метод диагностики – ПЦР. Позволяет с особой точностью выявить в организме наличие ДНК вирусов и бактерий.
Показания к обследованию
Лабораторная диагностика используется всегда, вне зависимости от вида заболеваний и нарушений в организме. Однако анализы в каждом случае назначают индивидуально, исходя из цели обследования.
Общеклинические. Имеют широкий спектр применения. Назначаются для диагностики заболеваний, при различных диспансеризациях, обследованиях перед поведением операций.
Биохимические. Проводятся для выявления нарушений работы внутренних органов, обменных процессов, а также для оценки степени их выраженности.
Гормональные. Проводятся при эндокринных патологиях, нарушениях менструального цикла, бесплодии, эректильной дисфункции, ожирении, выпадении волос, проблемах с кожей.
Иммунологические. Показаны при аутоиммунных заболеваниях, развитии онкологических процессов, хронических инфекциях, аллергических реакциях, а также в период подготовки к хирургическому вмешательству и трансплантации внутренних органов.
Генетические. Проводятся для оценки состояния репродуктивной системы, определения резус-фактора, изучения наследственных факторов иммунитета, показателей свертываемости крови. Обследование актуально при риске «передачи по наследству» тяжелых недугов, поражающих нервную, пищеварительную, сердечно-сосудистую систему, включая алкогольную и наркотическую зависимость.
Инфекционные. Биоматериал изучается с целью выявления любых инфекций и вирусов, например, герпес, краснуха, ротавирус. Сюда входят и заболевания, передающиеся половым путем.
Важно! Объектами исследований являются кровь, содержимое полостей и инфильтратов, физиологические выделения (слюна, мокрота, кал, сперма), образцы тканей различных органов, ногтевые пластины, волосы.
Кто выполняет лабораторную диагностику
Проведением анализов в соответствии со стандартами медицинской помощи, оформлением их результатов, постановкой предварительного диагноза занимается врач клинической лабораторной диагностики. Он анализирует и систематизирует полученные данные, обучает вспомогательный персонал и контролирует его работу.
В нашей Клинике можно получить результаты лабораторной диагностики экспертного уровня. Мы сотрудничаем с лабораториями “Гемотест” и “КДЛ”.
Распространенное заболевание, которое касается обоих полов и всех возрастов. Под ожирением понимают избыточное отложение жира не только под кожей, но и в тканях и органах. Патология отрицательно влияет на здоровье, доставляет физический и психологический дискомфорт, может стать причиной сексуальных расстройств, вызывать проблемы с суставами, позвоночником и т. д.
Это не патология, а только симптом, который указывает на проблемы в женском организме. Эндокринная система напряму влияет на периодичность менструального цикла, поэтому чаще всего его нарушения наблюдаются при гормональном дисбалансе.
Под этим понятием скрывается большое количество проблем в сексуальной сфере у мужчин: невозможность получить устойчивую эрекцию, сохранить ее в течение всего полового акта и завершить его семяизвержением. С такой патологией сталкивается большое количество мужчин, при этом четко прослеживается зависимость эректильной дисфункции с возрастом. Однако заболевание может возникать и у молодых мужчин.
Лабораторная диагностика
Провести лабораторную диагностику в Белгороде на современном оборудовании можно в Клинико-диагностическом центре «Биомед». В нашем центре Вы сможете не только сдать все необходимые анализы, но также получить консультацию квалифицированного специалиста по предоставленным результатам анализов.
Когда пациенту необходимо пройти лабораторную диагностику?
Современная медицина позволяет вылечить большинство заболеваний на ранней стадии развития. Именно поэтому, очень важно вовремя выявить начинающиеся патологии или расстройства в организме. Лабораторная диагностика позволит получить до 90% информации о состоянии здоровья, а, следовательно, поставить правильный диагноз и назначить лечение.
Клиническая лабораторная диагностика – это вид лабораторных исследований, активно развивающийся в настоящее время. Чаще всего с помощью данного метода исследования проводят следующие анализы:
общий анализ крови и мочи;
биохимический анализ крови;
коагулограмма – диагностика свертываемости крови;
анализы на инфекционные заболевания;
бактериологические посевы и многие другие.
Для того, чтобы диагностировать генетическое или инфекционное заболевание, лабораторная диагностика проводит исследование биоматериала пациента на клеточном или молекулярном уровнях.
Этапы лабораторной диагностики:
При проведении лабораторного исследования различают следующие этапы, правильность проведения каждого их которых напрямую связана с достоверностью полученных результатов:
1) Преаналитический. На этом этапе пациент готовится к сдаче анализа. Затем специалистами нашего центра производится взятие анализа и транспортировка его в лабораторию. Для того, чтобы на этом этапе не допустить недостоверности лабораторных исследований, пациенту необходимо ознакомиться с правилами сдачи анализов. Получить подробную консультацию, как подготовиться к сдаче конкретного анализа, Вы можете, позвонив по контактным телефонам центра «Биомед» в Белгороде.
2) Аналитический. Второй этап включает в себя доприборный анализ, т.е. добавление химических веществ, реактивов и приборный анализ, т.е. проведение анализа при помощи специального оборудования.
3) Постаналитический. На данном этапе происходит запись и разъяснение результатов проведенных анализов.
Типы лабораторных исследований:
Биохимический анализ дает достоверную информацию о функционировании организма: уровень глюкозы, белков, билирубина, аминокислот, гормонов и других элементов. Анализ необходим при лечении эндокринных заболеваний, болезни почек, сердечно-сосудистой системы, опорно-двигательного аппарата.
Цитогенетическое обследование помогает выявить нарушения в хромосомном наборе человека. Данный анализ особо важен для пациентов, планирующих беременность или для пациентов с бесплодием или невынашиванием беременности.
Гистологическое исследование. Для проведения данного анализа специалист делает биопсию – проба эпителия внутренних органов и систем. С помощью биопсии можно определить наличие раковых клеток, увидеть метастазы, тромбозы, воспалительные процессы.
Цитологическое исследование изучает строение клеток под микроскопом. Для данного обследования берутся мазки, мокрота, выделения из молочной железы, моча. С помощью цитологии врачи выявляют рак на начальной стадии, определяют злокачественную или доброкачественную опухоль.
Иммунологические исследования помогают провести диагностику хронических заболеваний, аллергии, аутоиммунных заболеваний.
Гормональные исследования диагностируют проблемы с бесплодием, заболевания эндокринной системы, импотенции, нарушения менструального цикла.
Диагностика инфекционных заболеваний
Диагностика инфекционных заболеваний является одной из самых сложных проблем в клинической медицине. Лабораторные методы исследования при ряде нозологических форм играют ведущую, а в целом ряде клинических ситуаций решающую роль не только в диагностике, но и в определении конечного исхода заболевания.
У одних пациентов для диагностики этиологии инфекционно-воспалительного процесса достаточно провести бактериологическое исследование, в других клинических ситуациях решающее значение имеют данные серологических исследований, в третьих, предоставить полезную информацию может только метод ПЦР. Однако наиболее часто в клинической практике врачу-клиницисту необходимо использовать данные различных методов лабораторных исследований.
Бактериологические методы исследования
Бактериологические исследования наиболее часто проводят при подозрении на гнойно-воспалительные заболевания (составляют 40-60% в структуре хирургических заболеваний) с целью их диагностики, изучения этиологической структуры, определения чувствительности возбудителей к антибактериальным препаратам. Результаты бактериологических анализов способствуют выбору наиболее эффективного препарата для антибактериальной терапии, своевременному проведению мероприятий для профилактики внутрибольничных инфекций.
Возбудителями гнойно-воспалительных заболеваний являются истинно-патогенные бактерии, но наиболее часто условно-патогенные микроорганизмы, входящие в состав естественной микрофлоры человека или попадающие в организм извне. Истинно-патогенные бактерии в большинстве случаев способствуют развитию инфекционного заболевания у любого здорового человека. Условно-патогенные микроорганизмы вызывают заболевания преимущественно у людей с нарушенным иммунитетом.
Бактериологические исследования при заболеваниях, вызываемых условно-патогенными микроорганизмами, направлены на выделение всех микроорганизмов, находящихся в патологическом материале, что существенно отличает их от аналогичных исследований при заболеваниях, вызванных истинно патогенными микроорганизмами, когда проводится поиск определенного возбудителя.
Для получения адекватных результатов бактериологического исследования при гнойно-воспалительных заболеваниях особенно важно соблюдать ряд требований при взятии биоматериала для анализа, его транспортировки в лабораторию, проведения исследования и оценки его результатов.
Доставленный в бактериологическую лабораторию биоматериал первоначально подвергается микроскопическому исследованию.
Микроскопическое исследование мазка (бактериоскопия), окрашенного по Граму или другими красителями, проводят при исследовании мокроты, гноя, отделяемого из ран, слизистых оболочек (мазок из цервикального канала, зева, носа, глаза). Результаты микроскопии позволяют ориентировочно судить о характере микрофлоры, ее количественном содержании и соотношении различных видов микроорганизмов в биологическом материале, а также дают предварительную информации об обнаружении этиологически значимого инфекционного агента в данном биоматериале, что позволяет врачу сразу начать лечение (эмпирическое). Иногда микроскопия позволяет выявить микроорганизмы, плохо растущие на питательных средах. На основании данных микроскопии проводят выбор питательных сред для выращивания микробов, обнаруженных в мазке.
Культивирование микроорганизмов. Посев исследуемого биоматериала на питательные среды производят с целью выделения чистых культур микроорганизмов, установления их вида и определения чувствительности к антибактериальным препаратам. Для этих целей используют различные питательные среды, позволяющие выделить наибольшее количество видов микроорганизмов. Оптимальными являются питательные среды, содержащие кровь животного или человека, а также сахарный бульон, среды для анаэробов. Одновременно производят посев на дифференциально-диагностические и селективные (предназначенные для определенного вида микроорганизмов) среды. Посев осуществляют на стерильные чашки Петри, в которые предварительно заливают питательную среду для роста микроорганизмов.
Микроскопия мазков, окрашенных по Граму
Чашки Петри с посевами инкубируют в термостате при определенных температурных, а для ряда микроорганизмов газовых (например, для выращивания анаэробов создают условия с низким содержанием кислорода) режимах в течение 18-24 часов. Затем чашки Петри просматривают. Количественную обсемененность доставленного биоматериала микрофлорой определяют по числу колониеобразующих единиц (КОЕ) в 1 мл или 1 мг исследуемого образца. При просмотре чашек Петри выявляют некоторые особенности изменения цвета среды, ее просветления в процессе роста культуры. Многие группы бактерий образуют характерные формы колоний, выделяют пигменты, которые окрашивают колонии или среду вокруг них. Из каждой колонии делают мазки, окрашивают по Граму и микроскопируют. Оценивают однородность бактерий, форму и размер, наличие спор или других включений, капсулы, расположение бактерий, отношение к окраске по Граму. Вся эта информация служит важнейшей составляющей для выбора сред и получения в дальнейшем чистой культуры каждого микроорганизма.
Колонии отсевают на плотные, жидкие, полужидкие питательные среды, оптимальные для культивирования определенного вида бактерий.
Выделенные чистые культуры микроорганизмов подвергают дальнейшему изучению в диагностических тестах, основанных на морфологических, ферментативных, биологических свойствах и антигенных особенностях, характеризующих бактерий соответствующего вида или варианта.
Определение чувствительности к антибактериальным препаратам. Чувствительность к антимикробным препаратам изучают у выделенных чистых культур микроорганизмов, имеющих этиологическое значение для данного заболевания. Поэтому в направлении на бактериологические анализы требуется указать диагноз заболевания у больного. Определение чувствительности бактерий к спектру антибиотиков помогает лечащему врачу правильно выбрать препарат для лечения больного.
Установить этиологическую роль условно-патогенной микрофлоры помогают также нарастание количества и повторность выделения бактерий одного вида от больного в процессе заболевания.
Врач-клиницист должен знать, что положительный результат бактериологического исследования в отношении биологического материала, полученного из в норме стерильного очага (кровь, плевральная жидкость, спинномозговая жидкость, пунктат органа или ткани), всегда тревожный результат, требующий немедленных действий по оказанию медицинской помощи.
Серологические методы исследования
В основе всех серологических реакций лежит взаимодействие антигена и антитела. Серологические реакции используются в двух направлениях.
1. Обнаружение с диагностической целью антител в сыворотке крови обследуемого. В этом случае из двух компонентов реакции (антитело, антиген) неизвестным является сыворотка крови, так как постановка реакции проводится с заведомо известными антигенами. Положительный результат реакции свидетельствует о наличии в крови антител, гомологичных применяемому антигену; отрицательный результат указывает на отсутствие таковых. Достоверные результаты получают при исследовании «парных» сывороток крови больного, взятой в начале заболевания (3-7-й день) и через 10-12 дней. В этом случае удается наблюдать динамику нарастания антител. При вирусных инфекциях лишь четырехкратное и большее повышение титра антител во второй сыворотке имеет диагностическое значение.
С внедрением в практику лабораторий метода иммуноферментного анализа (ИФА) стало возможным определять в крови больных антитела, относящиеся к различным классам иммуноглобулинов (IgM и IgG), что существенным образом повысило информативность серологических методов диагностики. При первичном иммунном ответе, когда иммунная система человека взаимодействует с инфекционным агентом в первый раз, синтезируются преимущественно антитела, относящиеся к иммуноглобулинам класса М. Лишь позднее, на 8-12 день после попадания антигена в организм, в крови начинают накапливаться антитела иммуноглобулинов класса G. При иммунном ответе на инфекционные агенты вырабатываются также и антитела класса А (IgA), которые играют важную роль в защите от инфекционных агентов кожи и слизистых оболочек.
2. Установление родовой и видовой принадлежности микроба или вируса. В этом случае неизвестным компонентом реакции является антиген. Такое исследование требует постановки реакции с заведомо известными иммунными сыворотками.
Серологические исследования не обладают 100%-й чувствительностью и специфичностью в отношении диагностики инфекционных заболеваний, могут давать перекрестные реакции с антителами, направленными к антигенам других возбудителей. В связи с этим оценивать результаты серологических исследований необходимо с большой осторожностью и учетом клинической картины заболевания. Именно этим обусловлено использование для диагностики одной инфекции множества тестов, а также применение метода Western-blot для подтверждения результатов скрининговых методов.
В последние годы прогресс в области серологических исследований связан с разработкой тест-систем для определения авидности специфических антител к возбудителям различных инфекционных заболеваний.
Затем развитие иммунного процесса постепенно (это могут быть недели или месяцы) идет в сторону синтеза лимфоцитами высокоспецифичных (высокоавидных) IgG-антител, более прочно связывающихся с соответствующими антигенами. На основании этих закономерностей иммунного ответа организма в настоящее время разработаны тест-системы для определения авидности специфических IgG-антител при различных инфекционных заболеваниях.
Высокая авидность специфических IgG-антител позволяет исключить недавнее первичное инфицирование и тем самым с помощью серологических методов установить период инфицирования пациента. В клинической практике наиболее широкое распространение нашло определение авидности антител класса IgG при токсоплазмозе и цитомегаловирусной инфекции, что дает дополнительную информацию, полезную в диагностическом и прогностическом плане при подозрении на эти инфекции, в особенности при беременности или планировании беременности.
Метод полимеразной цепной реакции
Полимеразная цепная реакция (ПЦР), являющаяся одним из методов ДНК-диагностики, позволяет увеличить число копий детектируемого участка генома (ДНК) бактерий или вирусов в миллионы раз с использованием фермента ДНК-полимеразы. Тестируемый специфический для данного генома отрезок нуклеиновой кислоты многократно умножается (амплифицируется), что позволяет его идентифицировать.
Сначала молекула ДНК бактерий или вирусов нагреванием разделяется на 2 цепи, затем в присутствии синтезированных ДНК-праймеров (последовательность нуклеотидов специфична для определяемого генома) происходит связывание их с комплементарными участками ДНК, синтезируется вторая цепь нуклеиновой кислоты вслед за каждым праймером в присутствии термостабильной ДНК-полимеразы. Получается две молекулы ДНК. Процесс многократно повторяется. Для диагностики достаточно одной молекулы ДНК, то есть одной бактерии или вирусной частицы.
Интерпретация лабораторных данных (справочное пособие)
Информация
Интерпретация лабораторных данных
Составители: к.м.н. Батырханова Н.М., ассистент Прмагамбетов Г.К., резидент Иманбекова К.Б., резидент Тлеубаев С.С., под редакцией доцента Чурсина В.В
Интерпретация основных лабораторных показателей
Эритроциты
Эритроциты – норма – 4-5,5 млн. в 1 мкл крови у мужчин; 3,9-4,7 млн. в 1 мкл у женщин.
Основная функция эритроцитов – обеспечение дыхания тканей: перенос кислорода от легких к тканям и углекислого газа в обратном направлении.
Изменение числа эритроцитов. Повышение числа эритроцитов и их массы (гематокрит) в целом указывает на эритроцитоз, который может быть первичным (поражение эритропоэза, заболевания системы крови) или вторичным. Вторичный эритроцитоз чаще всего развивается вследствие кислородного голодания тканей и наблюдается при легочных заболеваниях, врожденных пороках сердца, при гиповентиляции, пребывании на высоте, накоплении карбоксигемоглобина при курении, молекулярных изменениях гемоглобина, нарушении выработки эритропоэтина вследствие образования опухоли или кисты. Относительное повышение эритроцитов определяется при гемоконцентрации, например, при ожогах, диарее, приеме диуретиков и т.д.
Понижение гемоглобина и эритроцитов является прямым непосредственным указанием на анемию (малокровие). Острая кровопотеря до одного литра принципиально не влияет на морфологию эритроцитов. Если в отсутствии кровопотери число эритроцитов снижается, то, естественно, следует предположить нарушение эффективности эритропоэза. Эффективный (действительный) эритропоэз может быть оценен с помощью следующих тестов: определения уровня утилизации железа эритроцитов, определения количества ретикулоцитов и скорости их созревания, измерения продолжительности жизни эритроцитов и других функциональных характеристик, определяющих их полноценность.
Скорость оседания эритроцитов (СОЭ)
Норма 1-10 мм/час у мужчин, 2-15 мм/час у женщин (несколько выше при беременности и, возможно при голодании).
Повышение СОЭ – высокочувствительный тест, но неспецифический, так как указывает на активно протекающий воспалительный процесс, не определяя его природы. При пониженном числе эритроцитов в крови СОЭ возрастает независимо от природы анемии.
Снижение СОЭ наблюдается при различных эритроцитозах.
Гематокрит:
у новорожденного – 44-62%
у трехмесячного – 32-44%
у ребенка в возрасте 1 года – 36-44%
у ребенка в возрасте 10 лет – 37-44%
у взрослого мужчины – 40-54%
у взрослой женщины – 36-47%
Лейкоциты
В норме 4000-9000 в 1 мкл крови.
Гранулоциты (Г). Сегментоядерные Г – крупные клетки, основная особенность которых заключается в наличии зернистости. Различают азурофильную (диаметр гранул 0,8 мкм) и специфическую (0,5 мкм) зернистость. Основная функция гранулоцитов (прежде всего нейтрофильных) – обнаружить, захватить и переварить с помощью гидролитических ферментов чужеродный для организма материал. Для эозинофильных гранулоцитов более типично двухсегментоядерное ядро. Они, наряду с другими лейкоцитами, способны к фагоцитозу, принимают участие в дезинтокискации продуктов белковой природы и играют значительную роль в аллергических реакциях организма.
Базофилы. Их структура изучена хуже других. Наличие в базофильных гранулах гистамина дает основание считать, что базофилы, наряду с эозинофилами, участвуют в аллергических реакциях организма, а также в обмене гистамина и гепарина. Основная функция базофилов – участие в иммунологических реакциях немедленного и замедленного типа.
Моноциты. Их основная функция состоит в эндоцитозе, переработке антигенов и представлении их Т-хелперами в комплексе с антигенами.
Лимфоциты крови здоровых людей можно разделить на 4 группы: большие лимфоциты (11,7±1,3%), малые светлые лимфоциты (75,25±1,66%), малые темные (12,12±1,14%) и лимфоплазмоциты (0,93±,15).
Изменение числа лейкоцитов
Повышение Л до нескольких десятков тысяч описывается как лейкоцитоз. Наблюдается пи острых воспалительных и инфекционных процессах; исключения составляют брюшной тиф, грипп, некоторые стадии сыпного тифа, корь. Наибольший лейкоцитоз (до 70-80 тыс.) отмечается при сепсисе.
Повышение числа Л при инфекционных заболеваниях в большинстве случаев сопровождается сдвигом формулы влево, то есть возрастанием палочкоядерных, юных, а в тяжелых случаях – миелоцитов, промиелоцитов, миелобластов.
При тяжелых инфекционных заболеваниях возможно изменение морфологии нейтрофилов: дегрануляция, вакуолизация и т.д.
Эозинофилия характерна для аллергических реакций, гельминтозов и стадии выздоровления при инфекционных болезнях.
Моноцитоз характерен для туберкулеза, сифилиса, бруцеллеза, протозойных и вирусных инфекционных заболеваний.
Лимфоцитоз типичен для коклюша, инфекционного мононуклеоза, при заболеваниях системы крови.
Снижение числа Л в крови ниже 4000 указывает на лейкопению. Обычно это чаще всего касается нейтрофилов, то есть лейкопения проявляется как нейтропения – агранулоцитоз. Нейтропения может быть проявлением хронической идиопатической нейтропении, возникать под влиянием цитостатиков, болезни системы крови, системной красной волчанки, ревматоидного артрита, малярии, сальмонеллеза, бруцеллеза. Развитию нейтропении способствует алкоголизм, диабет, тяжелый шок.
Синдром эндогенной интоксикации
Маркеры эндогенной интоксикации
Лейкоцитарный индекс интоксикации (Кальф – Калиф Я.Я., 1941 г.)
Нормальные значения ЛИИ колеблются от 0,3 до 1,5 
М – миелоциты Плазм.кл. – плазматические клетки
Ю – юные Мц – моноциты
П – палочкоядерные Лц – лимфоциты
Сегм. – сегментоядерные Эоз. – эозинофилы
Продукты секреции макрофагов
| Протеазы: активатор плазминогена, коллагеназа, эластаза, ангиотензин конвертаза. |
Медиаторы воспаления и иммуномодуляции: интерлейкин 1, фактор некроза опухоли а, интерферон g, лизоцим, фактор активации нейтрофилов, компоненты комплемента С1, С2, С3, С5, пропердин, фактор В, Д, ИЛ-3, ИЛ-6, ИЛ-8, ИЛ-10, ИЛ-12, ИЛ-15.
Фактор роста: КСФ-ГМ, КСФ-Г, КСФ-М, фактор роста фибробластов, трансформирующий фактор роста.
Фактор свертывающей системы и ингибиторы фибринолиза: V, VII, IX, ингибиторы плазминогена, ингибиторы плазмина.
Адгезивные вещества: фибронектин, тромбоспондин, протеогликаны.
Общий белок
Изменения концентрации белка могут иметь как абсолютный, так и относительный характер. Последний обычно наблюдается при изменении объема крови (плазмы). Так, гипергидратация приводит к относительной гипопротеинемии, дегидратация может скрыть абсолютную гипопротеинемию. Для того, чтобы отличить абсолютные изменения содержания белка в плазме от относительных, необходимо установить объем плазмы, либо определить гематокрит.
Гипопротеинемия /почти всегда связана с гипоальбуминемией/
1) относительная гипопротеинемия – вследствие гемодилюции (гипергидратации), например при сердечной декомпенсации, отеках на почве цирроза печени с асцитом, при избыточной инфузии безбелковых жидкостей.
2) недостаточное поступление белка с пищей – голодание, нарушение функции ЖКТ
3) понижение процессов биосинтеза белка в печени (развивается главным образом гипоальбуминемия) – хронический паренхиматозный гепатит, токсический гепатит, длительные нагноительные процессы, злокачественные новообразования, тяжелый тиреотоксикоз, эклампсия и др.
4) потеря белка – острые и хронические кровотечения, резко увеличенная проницаемость стенок капилляров (главным образом гипоальбуминемия), например при нефротическом синдроме (липоидный нефроз) в почках, при ожогах.
5) нарушения в синтезе белка – анальбуминемия, болезнь Вильсона 6) у женщин в период лактации и последних месяцев беременности
Гиперпротеинемия /почти всегда связана с гиперглобулинемией/
Относительная гиперпротеинемия – сгущение крови при дегидратации.
Абсолютная гиперпротеинемия (главным образом за счет гиперглобулинемии):
— незначительная, при инфекционном или токсическом раздражении ретикулоэндотелиальной системы, в клетках которой синтезируется глобулин, что имеет место при хроническом полиартрите и других хронических воспалительных процессах;
— стойкая (до 120 г/л м выше), при миеломной болезни (плазмоцитома), макроглобулинемии Вальденштрема.
Белковые фракции
Альбумин (сывороточный альбумин)
Физиологическая функция: поддержание коллоидно-осмотического (онкотического) давления плазмы крови, транспорт веществ как эндо-, так и экзогенного происхождения, воды, медикаментов.
Увеличение содержания альбумина:
— сгущение крови вследствие дегидратации.
Уменьшение содержания альбумина:
— общая гемодилюция, потери белка, нарушения его синтеза и увеличение распада
Альфа-глобулины
В них сосредоточена основная масса белков острой фазы.
Увеличение их концентрации:
— в остром периоде многих заболеваний, а также при активировании хронических процессов – каждый раз, когда имеет место воспаление в результате инфекции, аллергии или деструкции. Это можно наблюдать при лихорадке, хронических инфекциях, ревматизме, инфаркте миокарда, ожогах, травмах, злокачественных опухолях, особенно при их метастазировании.
Уменьшение содержания:
— угнетение их синтеза в печени на ранних стадиях гепатита или при общем снижении активности биоэнергетических процессов, наступающих при гипотиреозе.
Бета-глобулины
В них сосредоточена основная масса липопротеидов.
Увеличение их содержания:
— при гиперлипопротеидемиях любой этиологии, в том числе сопутствующих атеросклеротическому процессу, при нефротическом синдроме, диабете, гипотиреозе.
Гамма-глобулины
В их фракции преобладают иммуноглобулины, как неспецифические, так и несущие функции разнообразных антител.
Увеличение их содержания:
— при интенсификации иммунобиологических процессов, вызванных вирусными или бактериальными инфекциями, воспалениями, деструкцией тканей и ожогами – во всех случаях тогда, когда организм вырабатывает антитела и аутоантитела;
— при множественной миеломе и некоторых других онкологических заболеваниях, при которых развиваются клеточные клоны, вырабатывающие в больших количествах парапротеины – иммуноглобулины, лишенные свойств антител, которые относятся к категории патологических белков;
— относительное увеличение (сравнительно редко) при белковой недостаточности и голодании.
Уменьшение содержания:
— первичные гипо- и агаммаглобулинемии – многочисленные заболевания и состояния, приводящие к истощению иммунной системы: аллергия, хроническое воспаление, злокачественные опухоли в терминальной стадии, длительная терапия глюкокортикоидами.
Диспротеинемии — изменения процентного соотношения отдельных белковых фракций при нормальном общем содержании белка.
Комплексная оценка изменений белковых фракций – тип протеинограмм (электрофореграмм).
1. Соответствующий острым воспалительным процессам (начальная стадия пневмонии, острый полиартрит, экссудативный туберкулез легких, острые инфекционные заболевания, сепсис, обширный инфаркт миокарда):
— альбумины: значительно уменьшены;
— альфа-1 и альфа –2 глобулины: больше выражены;
— гамма-глобулины: увеличение в поздние стадии заболевания.
2. Характерный для хронического воспаления (поздняя стадия пневмонии, хронический туберкулез легких, эндокардит, холецистит, цистит и пиелит):
— альбумины: значительное уменьшение;
— альфа-2 и гамма-глобулины: выраженное увеличение.
3. Отражающий нарушение функции почечного фильтра (генуинный или липоидный нефрозы, амилоидный нефроз, нефриты, нефросклероз, токсикоз беременности, терминальная стадия туберкулеза легких, кахексия и др.):
— альбумины: значительное уменьшение;
— альфа-2 и бета-глобулины: повышение;
— гамма-глобулины: умеренное снижение.
4. Соответствующий злокачественным новообразованиям (метастазы с различной локализацией первичной опухоли):
— альбумины: резкое снижение;
— глобулины: значительное увеличение всех фракций, особенно уровня бета-
глобулинов.
5. Характерный для гепатитов:
— альбумины: умеренное уменьшение;
— бета-глобулины: незначительное увеличение;
— гамма-глобулины: более выраженное увеличение.
6. Соответствующий циррозу печени:
— альбумины: значительное снижение;
— гамма-глобулины: сильное увеличение.
7. Характерный для механической желтухи:
— альбумины: уменьшение;
— альфа-2, бета- и гамма-глобулины: умеренное увеличение.
| № пробирки | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 7,5 | 8 | 9 | 10 |
| CaCl2 в мл | 1,0 | 0,9 | 0,8 | 0,7 | 0,6 | 0,5 | 0,4 | 0,35 | 0,3 | 0,2 | 0,1 |
укорочение норма удлинение
(сдвиг влево) (сдвиг вправо)
Удлинение полосы или повышение содержания гамма-глобулинов:
— фиброзные и пролиферативные процессы, паренхиматозное повреждение печени, гемолитические состояния. Например: болезнь Боткина, циррозы печени, острая желтая атрофия печени после переливания крови, многие воспалительные заболевания.
Укорочение полосы – увеличение количества альфа- и бета-глобулинов:
— острые воспалительные и экссудативные процессы – некрозы, опухоли. Например: экссудативная фаза ревматизма, активный процесс туберкулеза легких, нефрозы, злокачественные опухоли, экссудативный перитонит, большие потери жидкости, острые инфекционные заболевания.
Крайнее укорочение ленты (отрицательная проба) – при остром ревматизме.
Сулемовая проба
Норма: 1,6-2,2 мл (сулемы)
Положительная проба – меньше нормы (абсолютное или относительное увеличение бета – и гамма-глобулинов):
— без повышения температуры – поражение печени;
— с повышением температуры – хронические инфекционные заболевания (неспецифическое раздражение РЭС). Например: заболевания печени, хронические нефриты, нефрозы, пневмонии, туберкулез легких, миелома, инфекционные заболевания и др.
Тимоловая проба
Норма: 0-4 ЕД
Она становится положительной при уменьшении содержании альбуминов и увеличении уровня бета-, гамма-глобулинов и связанных с бета-глобулинами липидов (липопротеидов). Она гораздо более специфична для функционального исследования печени, чем другие коллоидноосадочные пробы.
Положительная проба – больше нормы:
— токсический гепатит;
— постгепатитный и постнекротический, особенно желтушный цирроз печени (в отличие от других форм цирроза);
— коллагеновые заболевания;
— вирусные инфекции.
Отрицательная проба:
— механическая желтуха (в 75% случаев), если не осложняется паренхиматозным гепатитом.
Сумма циркулирующих в крови низкомолекулярных азотистых соединений, которые являются шлаками и должны быть выделены из организма, называется остаточным азотом. При этом имеется в виду азот веществ, остающихся в растворе после осаждения белков (небелковый азот).
В остаточноазотную фракцию входят азот мочевины (50%), аминокислот (25%), креатинина (2,5%), креатина (5%), мочевой кислоты (4%), индикана (0,5%), аммиака и других небелковых веществ.
Остаточный азот
Около половины остаточного азота крови составляет азот мочевины. Клиническая трактовка изменений того и другого показателя практически одинакова, однако, определение мочевины методически проще. В настоящее время отдается предпочтение мочевине.
Увеличение остаточного азота в крови – азотемия. Ее причины в следующем разделе.
Мочевина
Подавляющая часть поступающих с пищей атомов азота в конечном итоге выводится из организма в виде мочевины. Она синтезируется в печени из азота аммиака и аминокислот в цикле последовательных реакций, который называется циклом мочевины. Выводится главным образом почками путем фильтрации в клубочках, однако в канальцах часть ее может реабсорбироваться. Сама по себе она малотоксична. Состояние, когда концентрация ее в крови в несколько раз превышает нормальную, называется уремией. Ее тяжесть определяется накоплением не самой мочевины, а других веществ, в частности калия и токсических производных гуанитидина.
Увеличение содержания мочевины в крови:
1. Почечная недостаточность:
— надпочечные причины: циркуляторная недостаточность, в результате которой нарушается фильтрация в клубочках, например при сердечной слабости, кровопотере, шоке, острой дегидратации;
— почечные причины: заболевания, приводящие к потере или временному выключению части клубочков;
— нарушение оттока мочи при закупорке мочевыводящих путей камнем, аденомой простаты, раком.
2. Усиленный распад тканей (гиперкатаболизм белков):
— обширная травма, ранний послеоперационный период, лихорадочные состояния, перитонит и др. При здоровых почках увеличение мочевины не может быть значительным, но, накладываясь на их недостаточность приводит к выраженным сдвигам.
3. Хлоропривная уремия:
— развивается вследствие недостатка хлорида натрия в организме, возникает чрезвычайно редко и, видимо, бывает опосредована нарушением гемодинамики.
Креатинин
Повышение креатинина в крови:
— наступает при потере значительного количества нефронов. В то время как уровень мочевины в крови чутко реагирует даже на небольшие функциональные изменения, креатинин долгое время остается в пределах нормы. Зато клиренс креатинина позволяет оценивать клубочковую фильтрацию и в диагностическом отношении очень важен.
Клиренс (очищение) эндогенного креатинина (проба Реберга): в крови и моче определяют концентрацию креатинина, затем по специальным формулам рассчитывают фильтрацию и реабсорбцию. Величина клубочковой фильтрации является показателем количества функционирующей почечной паренхимы, т.е. по клиренсу креатинина можно судить о степени поражения почек.
Норма:
— клубочковая фильтрация: 80-120 мл/мин;
— канальциевая реабсорбция: 0,97-0,99 (97-99%).
4.1 Аминотрансферазы
Они переносят аминогруппы от аминокислот на кетокислоты.
4.1.1 Аспартатаминотрансфераза – (АСТ)
(глутамикоаспарагиновая трансаминаза – ГОТ)
Она содержится во всех клетках, особенно много в сердце и почках.
Повышение активности:
1. Имеющее существенное диагностическое значение – инфаркт миокарда (в 80-100% случаев). АСТ начинает повышаться через 4-6 часов после возникновения болевого синдрома или его эквивалента, а через 24-48 часов достигает максимального значения, а возвращается к норме через 4-7 суток.
2. Не имеющее существенного диагностического значения – гепатиты, недостаточность правого сердца, гемолиз, повреждение мышц, почек, мозга.
4.1.2 Аланинаминотрансфераза – (АЛТ)
(глутамикопировиноградная трансаминаза – ГПТ)
Она содержится главным образом в цитоплазме печеночных клеток.
Повышение активности:
1. Имеющее существенное диагностическое значение – гепатит. При вирусном гепатите уже до появления желтухи. Максимум на 6-10 день, возврат к норме к 15-20 дню. Повышается при токсическом гепатите, обострении хронического гепатита, травме печени. При механической желтухе, если в патологический процесс вторично вовлечена печень. При циррозе печени нет значительного увеличения.
2. Не имеющее существенного значения – инфаркт миокарда – не столь резкое повышение, как АСТ.
4.1.3 Коэффициент де Ритиса – отношение активности АСТ/АЛТ
Норма: 1,33 плюс/минус 0,42
Повышение: при болезнях сердца (инфаркт миокарда);
Снижение: при болезнях печени (гепатит).
4.2 Лактатдегидрогеназа – ЛДГ
Она принадлежит к числу окислительно-восстановительных ферментов (оксиредуктаз). Она ускоряет реакцию окисления молочной кислоты в пировиноградную, при этом водород передается на НАД. ЛДГ состоит из 4 субъединиц двух типов: Н и М. Н характерны для органов с аэробным типом обмена, М – с анаэробным.
ЛДГ1 (НННН) и ЛДГ2 (МННН) специфичны для сердца, мозга, эритроцитов, тромбоцитов.
ЛДГ3 (ММНН) и ЛДГ4 (МММН) специфичны для легких, поджелудочной железы, щитовидной железы, надпочечника, лимфоцитов.
ЛДГ5 (ММММ) специфична для печени, скелетной мускулатуры, гранулоцитов.
Распределение изоферментов ЛДГ плазмы крови в относительных процентах: ЛДГ1 – 31,3 плюс/минус 1,7; ЛДГ2 – 46,5 плюс/минус 2,2; ЛДГ3 – 11,3 плюс/минус 1,2; ЛДГ4 – 4,6 плюс/минус 0,4; ЛДГ5 – 4,1 плюс/минус 0,2.
Повышение активности общей ЛДГ: не имеет существенного диагностического значения. Имеет место при гемолизе, анемиях, мононуклеозе, физических нагрузках. При остром инфаркте миокарда она начинает увеличиваться через 24-48 ч, достигает максимума на 3-5 сутки и возвращается к норме на 10-15 сутки после начала заболевания.
Повышение активности:
1. Имеющее существенное диагностическое значениеН
— инфаркт миокарда (в 80-100% случаев). Начало через 2-4 часа, максимум – через 24-36 часов, возвращение к норме – на 3-4 сутки.
— злокачественная гипертермия, связанная с наркозом.
2. Не имеющее существенного диагностического значения:
— физическая нагрузка, мышечные дистрофии, операции на сердце (включая массаж и коронарографию), травмы мышц, склеродермия, миозиты, нарушения мозгового кровообращения, менингиты, наркоз фторотаном, электрошок.
Изменения активности некоторых ферментов при остром инфаркте миокарда
| Фермент | Начало увеличения активности | Максимум увеличения активности | Возвращение к норме |
| КФК | 2-4 ч | 24-36 ч | 3-4 сут |
| ЛДГ общая | 24-48 ч | 3-5 сут | 10-15 сут |
| ЛДГ1 и ЛДГ2 | 8-10 ч | 24-92 ч | 15 и более сут |
| АСТ | 4-6 ч | 24-48 с | 4-7 сут |
4.4 Фосфатазы
Они отщепляют остаток фосфорной кислоты от ее органических эфирных соединений.
4.4.1 Щелочная фосфатаза – ЩФ
Ее особенно много в костной ткани, печени и желчных путях, клетках слизистой оболочки кишечника, плаценте, гранулоцитах. При физиологических условиях секретируется с желчью.
Повышение активности:
1. имеющее существенное диагностическое значение
— холангит (за счет печеночного изофермента вследствие холестаза);
— болезни и травмы костей у детей, рахит (за счет костного изофермента).
2. не имеющее существенного диагностического значения
— гепатиты, злокачественные новообразования, цирроз печени, прием психофармакологических, противозачаточных средств, антикоагулянтов, кортикостероидная терапия.
4.4.2 Кислая фосфатаза – КФ
Она входит в состав лизосом и обычно рассматривается как маркер лизосомальных ферментов. Содержится главным образом в предстательной железе (изофермент2), в печени и других паренхиматозных органах (изофермент3), в эритроцитах (изофермент4). Освобождается из тромбоцитов при свертывании крови.
Повышение активности:
1. имеющее существенное диагностическое значение
— разрушение тканей (признак выхода лизосомальных ферментов).
— опухоль предстательной железы.
2. не имеющее существенного диагностического значения
— хронические воспаления, ревматизм, травмы, пневмонии;
— простатиты, манипуляции на предстательной железе.
4.5 Альфа-амилаза (диастаза, птиалин)
Она осуществляет гидролитическое расщепление полисахаридов до декстринов и мальтозы. Содержится в слюне, поджелудочной железе, печени, дуоденальном и кишечном секрете. С мочой выделяется в основном панкреатическая амилаза.
Повышение активности в сыворотке крови:
1. имеющее существенное диагностическое значение
— панкреатит. При остром панкреатите максимальное повышение через 12-24
ч, нормализация на 2-6 сутки. Ожидаемое увеличение – в 10-20 раз. При тотальном панкреонекрозе активность не повышается!
2. не имеющее существенного диагностического значения:
— болезни слюнных желез, реактивный панкреатит, кишечная непроходимость, перитонит, прием препаратов опия.
Повышение активности альфа-амилазы в моче:
— амилазурия почки почти всегда сопровождает амилаземию, но определение активности альфа-амилазы мочи не всегда может служить точным показателем диагностики, так как выход амилазы в мочу связан с функцией почек.
При хронических заболеваниях почек и острой почечной недостаточности активность альфа-амилазы крови увеличена, в то время как в моче она резко снижена.
Маркеры некроза миокарда
Тропонины. Наиболее чувствительным и специфичным маркером некроза кардиомиоцитов является повышение концентрации тропонинов I и Т, входящих, как известно, в состав тропомиозинового комплекса сократительного миокарда. В норме кардиоспецифические тропонины в крови не определяются или их концентрация не превышает самых минимальных значений, устанавливаемых отдельно для каждой клинической лаборатории. Некроз кардиомиоцитов сопровождается сравнительно быстрым и значительным увеличением концентрации тропонинов I и Т, уровень которых начинает превышать верхнюю границу нормы уже через 2–6 ч после ангинозного приступа и сохраняется высоким в течение 1–2 недель от начала инфаркта.
Миоглобин. Очень чувствительным, но малоспецифичным маркером некроза является концентрация миоглобина в крови. Его повышение наблюдается через 2–4 ч после ангинозного приступа и сохраняется в течение 24–48 ч после него. Выход миоглобина из сердечной мышцы и повышение его концентрации в крови происходит еще до формирования очага некроза, т.е. на стадии выраженного ишемического повреждения сердечной мышцы. Следует также помнить, что увеличение концентрации миоглобина в крови может быть обусловлено и другими причинами (кроме инфаркта): болезнями и травмами скелетных мышц, большой физической нагрузкой, алкоголизмом, почечной недостаточностью.
Показатели углеводного обмена
Глюкоза
Гипергликемия:
1. сахарный диабет, острый панкреатит, панкреатические циррозы (эти заболевания дают гипергликемию, связанную с недостаточностью в организме инсулина).
2. токсическое, травматическое, механическое раздражение ЦНС: травма, опухоль мозга, эпилепсия, менингит, отравление окисью углерода, синильной кислотой, эфиром, ртутью (центральная гипергликемия).
3. повышение гормональной деятельности щитовидной железы, коры и мозгового слоя надпочечников, гипофиза (выброс в кровоток гормонов – антагонистов инсулина).
4. после обильного приема с пищей углеводов она может длиться 2-3 часа, не превышая 8 ммоль/л (150 мг/100 мл) – алиментарная гипергликемия.
5. сильное эмоциональное и психическое возбуждение (усиленный гликогенолиз в печени вследствие гиперадреналинемии).
Гипогликемия:
1. передозировка инсулина (во время лечения сахарного диабета);
2. заболевание почек, когда нарушается процесс реабсорбции в канальцах;
3. плохое всасывание углеводов вследствие заболевания тонкого кишечника;
4. иногда при сердечной недостаточности;
5. сниженная гормональная деятельность щитовидной железы, коры и
мозгового вещества надпочечников, гипофиза;
6. спленомегалия (у детей);
7. отравление фосфором, бензолом, хлороформом;
8. после большой кровопотери;
9. гиперфункция островков Лангерганса поджелудочной железы (аденома, гиперплазия, гипертрофия);
10.несбалансированная диета (при неправильном соотношении пищевых веществ), от недоедания и голода – алиментарная гипогликемия.
Интерпретация результатов пробы толерантности к глюкозе
(исследование капиллярной крови по методу Хагедорна-Йенсена)