Легкая тромбоцитопения что это
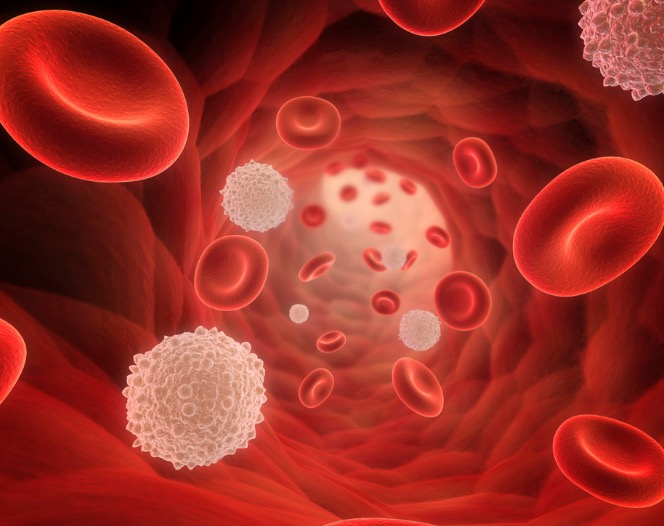
Тромбоцитопения
Тромбоцитопения — это отдельное заболевание либо симптом другой болезни, который характеризуется низким уровнем тромбоцитов (меньше 150 000 единиц в микролитре). Состояние сопровождается высокой кровоточивостью, а также медленной остановкой кровотечений из небольших сосудов.
Группы риска
Чаще всего болезнь проявляется либо в дошкольном возрасте, либо после сорока лет. У детей тромбоцитопения встречается намного реже — это около 50 случаев на миллион. Женщины страдают этим состоянием чаще — в три раза больше, чем мужчины.
Симптомы
К симптомам тромбоцитопении относятся:
Все перечисленные симптомы могут указывать и на другие заболевания — как сопутствующие тромбоцитопении, так и самостоятельные. Осложняет ситуацию и то, что причин и механизмов развития этого состояния очень много. В медицине различают несколько видов такого заболевания.
Классификация тромбоцитопении
В основе этих состояний находятся болезни генетического происхождения. Это могут быть аномалия Мея-Хегглина, синдром Бернара-Сулье, синдром Вискотта-Олдрича, TAR-синдром, а также врожденная амегакариоцитарная тромбоцитопения.
У каждой из этих болезней есть множество особенностей. Например, синдром Вискотта-Олдрича наблюдается исключительно у мальчиков и встречается в четырех-десяти случаях на один миллион. Синдром Бернара-Сулье может развиться только у малыша, который получил измененный ген от обоих родителей, а аномалия Мея-Хегглина может развиться в 50% случаев при условии, что только у одного родителя есть для этого предпосылки.
Как правило, все перечисленные заболевания имеют среди симптомов не только низкий уровень тромбоцитов, но и еще ряд других патологических состояний, а потому требуют особенного лечения.
Продуктивные тромбоцитопении
Их тоже вызывает огромный список причин и факторов самого разного происхождения. Все они связаны с тем, что в красном костном мозге нарушены процессы образования тромбоцитов.
Например, сюда можно отнести некоторые виды анемий, метастазы рака, острый лейкоз, прием цитостатических медикаментов. Есть даже такие факторы, как радиация или злоупотребление алкоголем.
Например, при остром лейкозе болезнь кровеносной системы обеспечивает мутацию стволовой клетки костного мозга. Из-за этого она делится и начинает вытеснять кроветворные клетки. В результате уменьшается количество не только тромбоцитов, но и лейкоцитов, эритроцитов, лимфоцитов. Такое состояние имеет свое название — панцитопения. То есть иммунная тромбоцитопения в данном случае является его частью.
Если речь о влиянии медикаментов, то чаще всего снижение уровня тромбоцитов вызывают препараты из таких групп:
Более того, есть еще и такой фактор, как повышенная чувствительность к некоторым медикаментам. Обычно он изначально определяется своеобразной генетической предрасположенностью, но встречается это довольно редко.
Когда мы говорим о радиации, то речь идет не только о пребывании человека в опасных зонах, но и о лечении лучевой терапией. При разрушении опухолей могут быть затронуты кроветворные клетки красного мозга, поэтому состояние, когда уровень тромбоцитов падает, может становиться побочным эффектом лечения онкологических заболеваний.
Развитие симптомов тромбоцитопении при злоупотреблении алкоголем чаще всего случается на фоне запоев и связано с высоким уровнем этилового спирта в крови. Он негативно и длительно воздействует на костный мозг и обычно вызывает временное понижение тромбоцитов. Если запои становятся частыми и слишком длительными, есть риск, что изменения будут необратимыми.
Тромбоцитопении разрушения
Тут речь идет об активном разрушении тромбоцитов, которое обычно наблюдается в селезенке. Такие процессы тоже вызываются большим количеством факторов. Среди них прием отдельных лекарств, некоторые вирусы, синдром Фишера-Эванса и т. д.
Отдельного рассмотрения стоит идиопатическая тромбоцитопения. Это тот случай, когда установить причину даже при огромном числе возможных вариантов не представляется возможным. При этом врачи отмечают, что даже в такой ситуации наблюдается действие провоцирующих факторов. Например, проблема проявляется после бактериальных и вирусных инфекций, профилактических прививок, употребления ряда медикаментов, переохлаждения или длительного нахождения на солнце.
Встречается такое состояние и у новорожденных. Оно начинает формироваться еще в утробе матери, когда антитела в ее организме вызывают разрушение тромбоцитов у ребенка.
Синдром Фишера-Эванса также не является самостоятельной причиной, поскольку он сам — это следствие разных системных заболеваний. Такой синдром встречается при системной красной волчанке, ревматоидном артрите, но в ряде случаев может быть и самостоятельным отклонением.
Что касается вирусов, то к понижению уровня тромбоцитов могут привести краснуха, ветряная оспа, корь, грипп. Иногда это реакция на вакцинацию, хоть такой механизм описывается довольно редко и почти не встречается.
Тромбоцитопении потребления
Тут механизм, следующий: тромбоциты по какой-то причине, начинают активироваться в сосудистом русле. В ответ на это красный костный мозг начинает их активно вырабатывать — и в результате его возможности потихоньку истощаются. После этого уровень красных клеток начинает падать.
Одна из причин тромбоцитопении потребления — ДВС-синдром. Он расшифровывается, как синдром диссеминированного внутрисосудистого свертывания. А развиваться может на фоне сильного разрушения тканей в процессе операций, ожогов, травм, из-за тяжелых инфекций, при химиотерапии, пересадке органов и т. д. То есть и здесь в основе множество причин, которые способны вызвать понижение уровня тромбоцитов в крови.
Тромбоцитопении перераспределения
Если очень просто объяснить этот механизм, то он выглядит так: на фоне каких-то причин у больного увеличивается селезенка. И если в обычных условиях она хранит до 30% тромбоцитов, то в увеличенном состоянии задерживает до 90% этих клеток. При этом система не видит, что тромбоцитов недостаточно, и не запускает компенсаторный механизм.
В основе механизма также лежат разные причины: цирроз печени, некоторые инфекции вроде туберкулеза, аутоиммунные болезни (системная красная волчанка), опухоли кровеносной системы, алкоголизм.
Тромбоцитопения разведения
Это состояние обычно наблюдается у людей, которым делают большое количество переливаний разных жидкостей: например, плазмы, плазмозаменителей и др. В результате уровень тромбоцитов снижается из-за банального разведения крови.
Учитывая огромное количество причин, которыми может быть вызвана иммунная тромбоцитопения (а мы назвали далеко не все варианты), пациент с ее симптомами должен немедленно обратиться к врачу, который найдет суть проблемы и назначит эффективное лечение.
Диагностика
Поскольку причин очень много, назвать детально диагностические мероприятия не представляется возможным — все будет зависеть от конкретной ситуации. Но можно выделить основные составляющие диагностики:
Диагностика заболевания начинается с посещения врача-терапевта, который по опросу, первичным обследованиям и анализам уже назначает посещение других специалистов.
Лечение и степени тяжести
Лечение тромбоцитопении чаще всего сводится к выявлению первичного заболевания и его лечению, а также к устранению различных неприятных симптомов.
В процессе также важно учесть, что степени тяжести тромбоцитопении бывают разными:

Средняя степень. В данном случае концентрация составляет 20-50 тыс. единиц тромбоцитов в микролитре. При таком условии наблюдаются кровоточивость десен, носовые кровотечения. Если случаются травмы и ушибы, образовываются серьезные кровоизлияния в кожу. На этом этапе может назначаться медикаментозная терапия.
Тяжелая степень. Концентрация тромбоцитов ниже 20 тысяч, кровоизлияния спонтанные и сильные. При этом сам пациент может чувствовать себя вполне комфортно, не жалуется на плохое самочувствие, но анализы показывают, что ему требуется помощь.
Поскольку лечение тромбоцитопении требует максимально тщательной и детальной диагностики, важно выбрать современную клинику, в которой вам помогут. АО «Медицина» в Москве — как раз то место, где вы сможете получить квалифицированную помощь лучших специалистов. В клинике есть все необходимое и для обследования, и для лечения каждого пациента.
Вопросы и ответы
Каковы прогнозы при тромбоцитопении?
Однозначно ответить на этот вопрос нельзя. Прогнозы можно рассчитывать исключительно на основании того заболевания или фактора, который лежит в основе симптома. Но обычно при должном лечении пациент живет долгую и вполне комфортную жизнь.
Как лечить тромбоцитопению?
Лечение определяется только после всесторонней диагностики — когда врачи понимают, что лежит в основе проблемы. Работа обычно ведется не с самим симптомом, а с первичным заболеванием или синдромом.
Есть ли народные средства, которые помогут избавиться от тромбоцитопении?
Нет, таких народных средств не существует. Пациенту, который заметил у себя симптомы аутоиммунной тромбоцитопении, необходимо немедленно обратиться к врачу и начать обследование. В ряде случаев это заболевание может быть опасным не только для здоровья, но и для жизни. Не затягивайте — обращайтесь в АО «Медицина»!
Тромбоцитопения – состояние, при котором у пациентов наблюдается прогрессирующий дефицит кровяных пластинок (тромбоцитов) в периферической крови до 149*109/литр и менее, а также увеличение времени кровотечения по Дюке. Тромбоцитопения может быть самостоятельным заболеванием или вторичным проявлением других болезней. Причинами могут быть наследственные патологии, сбои в иммунной системе, тяжелые соматические или инфекционные заболевания.
На начальных этапах больные часто жалуются на слабость, длительную кровоточивость и раздражительность. Медикаментозная терапия – один из ведущих методов лечения недостатка тромбоцитов в крови. Врачи выписывают рецепты на различные препараты, в том числе на Револейд при тромбоцитопении всем нуждающимся пациентам. Это средство связывается с белками плазмы крови, активирует гемопоэз и стабилизирует систему гемостаза, снижая риск появления кровотечений.
Этиология
Причины тромбоцитопении можно объединить в три большие группы:
К первой группе относятся следующие причины:
Ко второй группе относятся:
В третью группу причин входят спленомегалия (увеличение селезенки) различного генеза.
Формы и степени
Тромбоцитопении делятся на первичные и вторичные. К первичным формам относятся наследственные патологии гемостаза, а также аутоиммунные болезни. Вторичные формы чаще являются симптомами других соматических заболеваний.
Тромбоцитопения включает три степени тяжести:
Чтобы предотвратить переход данного состояния из легкой стадии в тяжелую, пациентам нужно как можно скорее посетить врача и получить рекомендации по лечению и дальнейшему образу жизни.
Первичные тромбоцитопении
К первичным формам относятся:
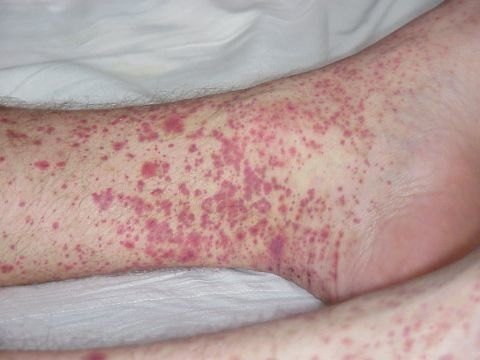
Иммунная тромбоцитопеническая пурпура (болезнь Вергольфа) – аутоиммунное заболевание, которое проявляется снижением тромбоцитов в ОАК до 100*109/л и ниже. Чаще всего диагностируется в детском возрасте. Болезнь связана с выработком аутоантител, поражающих мембрану тромбоцитов и приводящих к их разрушению. Пациенты жалуются на внезапное появление геморрагической сыпи и других следов на коже, на долгие носовые и маточные кровотечения, на появление примесей крови в стуле. В старшем возрасте возможны геморрагические инсульты.
Эссенциальная тромбоцитопения возникает у людей в 50-65 лет, не имеет конкретной причины и характеризуется хроническими патологиями внутренних органов, анемией, наличием оперативных вмешательств в анамнезе.
Синдромы Фехтнера, Эпштейна и Себастьяна – наследственные тромбоцитопении, вызванные мутацией в одном из генов (MYH9), для них помимо снижения количества тромбоцитов характерны поражения глаз, слуха, мочевыделительной системы.
Первичные формы бывают трех видов в зависимости от длительности болезни:
Вторичные тромбоцитопении
Ко вторичным формам относятся:
Гепарин-индуцированная тромбоцитопения – синдром, возникающий на 2-3 день лечения при неправильном подборе дозы гепарина и исчезающий самостоятельно через 2-4 недели при своевременной отмене лекарств. Также среди лекарственных тромбоцитопений выделяют формы, вызванные химиотерапией, лучевой терапией, приемом НПВС.
Лейкозы характеризуются угнетением всех ростков кроветворения, в том числе тромбоцитарного ростка. Опухолевые клетки воздействуют на костный мозг и дают метастазы в другие органы, вызывая у пациентов боль, истощение, нарушение функций всех систем.
Нефрогенные и гепатогенные формы возникают при различных поражениях почек и печени.
Симптомы
К начальным симптомам тромбоцитопении относятся:
С ухудшением состояния пациенты отмечают появление крови в моче и стуле, при осмотре наблюдается увеличение размеров селезенки. В тяжелую стадию у больных открываются внутренние кровотечения, которые могут быстро привести к летальному исходу.
Современные методы диагностики
Пациентам с подозрением на тромбоцитопению нужно сдать:
Перед сдачей крови важно не есть в течение 6-8 часов, избегать физических и психологических нагрузок за сутки до исследования, а также не принимать алкоголь и не курить.
Пациентам, у которых подтвердилась тромбоцитопения по анализу крови, врач назначает дополнительные обследования других внутренних органов и систем. Это нужно для исключения их возможного поражения.
Лечение
При вторичных тромбоцитопениях при соматических патологиях врачи устраняют причину и симптомы основного заболевания. При лекарственных тромбоцитопениях необходимо постепенно снижать дозу, отменяя препараты, вызывающие угнетение тромбоцитарного ростка кроветворения.
При лечении иммунной тромбоцитопенической пурпуры врачи стремятся достигнуть целевого уровня тромбоцитов (150-450 *109/л), а также стабилизировать систему гемостаза пациентов.
В медикаментозной терапии используются следующие группы препаратов:
При неэффективности медикаментозного лечения в тяжелых случаях используют метод переливания тромбоцитарной массы или проводят операцию по удалению селезенки.
Тромбоцитопения – патологическое состояние свертывающей системы крови организма, тяжело диагностируемое на ранних этапах и требующее немедленного лечения. Снижение тромбоцитов может быть основным проявлением болезни (при ИТП) или признаков заболевания пациентам нужно обратиться в клинику, где врач проведет осмотр, назначит диагностику и лечение.
Имеются противопоказания. Перед применением проконсультируйтесь со специалистом.
Перед применением препаратов, указанных на сайте, проконсультируйтесь с врачом.
Тромбоцитопения
Нормальный гемостаз
Эффективный и быстрый механизм для остановки кровотечения в месте повреждения кровеносного сосуда очень важен для выживания. Термин «гемостаз» охватывает процессы, которые предотвращают кровотечение, когда кровеносный сосуд поврежден, и в то же время поддерживают кровь в сосудах в жидком состоянии.
Основные компоненты гемостаза:
— факторы коагуляции— белки, в основном вырабатываемые в печени и участвующие в каскаде коагуляции;
— тромбоциты— клеточные элементы крови, концентрирующиеся и формирующие процесс агрегации в области повреждения и образующие первичный тромб;
— фибринолитические факторы— ферменты, участвующие в лизисе сгустка крови после процессов заживления и регенерации поврежденных тканей;
— ингибиторы— факторы коагуляции, которые помогают локализовать сгусток в месте повреждения и препятствуют развитию генерализации процесса тромбообразования в сосудах всего организма;
— клетки эндотелия сосудов— выстилающие внутреннюю поверхность сосуда эпителиальные клетки. В неповрежденном состоянии сосудов и тканей они обеспечивают нормальный ток крови, в случае травматизации последних они генерируют выработку биологически активных веществ: факторов коагуляции и фибринолиза.
Все эти компоненты должны быть сбалансированы и находиться под жестким контролем.
— сосудистый ответ— сужение поврежденного кровеносного сосуда;
— тромбоциты— образование тромбоцитарного тромба (первоначальный гемостаз);
— коагуляция— матрица фибрина стабилизирует тромб;
— фибринолиз— предотвращает чрезмерный прирост тромба и проводит его возможную ликвидацию.
Тромбоциты
a-гранулы содержат: гликопротеины (фибронектин, фибриноген, фактор Виллебранда), белки, связывающие гепарин (фактор 4 тромбоцитов регулирует проницаемость сосудов, выход кальция из костей, хемотаксис нейтрофилов и эозинофилов, нейтрализует гепарин), b-тромбоглобулин; факторы роста (тромбоцитарный фактор роста, трансформирующий фактор роста b); факторы свертывания и тромбоспондин (тромбоспондин усиливает адгезию и агрегацию тромбоцитов; тромбопластин, фактор V, GMP-140— белок семейства селектинов, рецептор адгезии). На внутренней поверхности мембраны имеются рецепторы для факторов свертывания.
d-гранулы (плотные гранулы, или тельца)— немногочисленные (до пяти) мембранные пузырьки диаметром 250—300 нм с плотным матриксом, который иногда располагается в них эксцентрично. Матрикс содержит АДФ, АТФ, Са2+, Mg2+, пирофосфат, гистамин, серотонин. Последний не синтезируется тромбоцитами, а поглощается ими из крови.
l-гранулы или азурофильные гранулы— мелкие (диаметр 200–250 нм) пузырьки, содержащие ферменты. Рассматриваются как лизосомы.
Плазмолемма тромбоцитов покрыта снаружи толстым (от 50 до 150–200нм) слоем гликокаликса с высоким содержанием гликозаминогликанов и гликопротеинов. Она содержит многочисленные рецепторы, опосредующие действие веществ, активирующих и ингибирующих функции тромбоцитов, обусловливающие их прикрепление (адгезию) к эндотелию сосудов и агрегацию (склеивание друг с другом). Наиболее важными из них в функциональном отношении являются рецепторные гликопротеины I (субъединицы Ia, Ib, Ic), II (субъединицы IIа, IIb), III (субъединицы IIIа, IIIb), IV, V, рецепторы к АДФ, адреналину, тромбину, фактору Ха, фактору агрегации тромбоцитов, коллагену, которые обусловливают адгезивные и агрегационные функции тромбоцитов.
Функции гликопротеинов. Iа— рецептор адгезии (прилипание, приклеивание) тромбоцитов к коллагену субэндотелия. Комплекс «Ib— фактор свертывания крови IX» обеспечивает рецепцию фактора Виллебранда, что необходимо для адгезии пластинок на поврежденный субэндотелий. Iс, взаимодействуя с адгезивным белком субэндотелия фибронектином, обеспечивает адгезию пластинки к субэндотелию. IIа и IIb необходимы для всех видов агрегации тромбоцитов. IIIа с гликопротеином IIb образуют Са2+-зависимый комплекс, связывающий на тромбоцитах фибриноген, что обеспечивает дальнейшую агрегацию тромбоцитов и ретракцию (сокращение) сгустка. V— гидролизуется тромбином, поддерживает агрегацию тромбоцитов. Недостаток в мембране тромбоцитов различных субъединиц гликопротеинов I–V вызывает повышенную кровоточивость.
Гиаломер содержит две системы трубочек (канальцев) и большую часть элементов цитоскелета. При соприкосновении с поверхностью, отличающейся по своим свойствам от эндотелия, тромбоцит активируется, распластывается и у него появляется до 10 зазубрин и отростков, которые могут в 5–10 раз превышать диаметр тромбоцита. Наличие этих отростков важно для остановки кровотечения.
Формы тромбоцитов: юные, зрелые, старые, дегенеративные и гигантские.
Функции тромбоцитов. Процесс транс-формации активированных тромбо-цитов в устойчивый тромб является единым процессом, который можно разделить на четыре этапа: адгезию, агрегацию, уплотнение и секрецию. В инертном виде тромбоциты не слипаются со стенкой сосуда. При повреждении сосудистой стенки происходит выброс субэндотелиальных продуктов, таких как коллаген. Тромбоциты адгезируются с коллагеном и формируют гемостатически эффективный тромб. Это взаимодействие может быть инициировано фактором Виллебранда. Привлечение большего числа происходит при тромбоцито-тромбоцитарном контакте, который инициируется в основном через фибриногеновый рецептор, GPIIb-IIIa. Адгезивный процесс приводит к секреции содержимого гранул, превращая неплотно соединенное скопление тромбоцитов в однородную массу. Секреция содержимого гранул вызывается сигналом, прошедшим сквозь мембрану тромбоцита, с последующим притоком и высвобождением кальция. Содержимое гранул имеет высокую концентрацию внутри тромба и находится близко к поверхности первичного тромба, что обусловливает нормальный процесс коагуляции на поверхности тромбоцита. Это является основой для начала формирования фибринового сгустка— фазы вторичного гемостаза. Затем вступают АДФ и тромбоксан А2. Тромбоксан А2 формируется в результате внутриклеточного метаболизма арахидоновой кислоты, которая окисляется циклооксигеназой в эндопероксиды. Эндопероксиды затем подвергаются воздействию тромбоксанового фермента, и в результате образуется тромбоксан А2. Тромбоксан А2 в жидком состоянии является потенциальным инициатором агрегации тромбоцитов.
Классификация дефектов гемостаза:
1. Тромбоцитопения— уменьшение числа тромбоцитов.
2. Тромбоцитопатия— нарушение функции тромбоцитов.
3. Патология коагуляционного гемостаза— нарушение концентрации факторов свертывания и их функциональной активности.
4. Вазопатия— патология кровеносных сосудов.
Тромбоцитопении— это группа заболеваний и синдромов, объединенных общим признаком: наличием геморрагического синдрома, развивающегося в результате снижения числа кровяных пластинок в периферической крови менее 150 ґ 109/л. Тромбоцитопения может выступать в качестве самостоятельного заболевания (первичная) либо симптома других болезней (вторичная).
Механизмы развития тромбоцитопений могут быть различными.
1. Недостаточное образование тромбоцитов может быть следствием угнетения пролиферации клеток костного мозга при наличии:
— наследственных заболеваний: конституционной панцитопении (апластическая анемия Фанкони) и амегакариоцитарной тромбоцитопении с другими врожденными пороками;
— приобретенной патологии: инфильтрации костного мозга (лейкоз, метастазы, миелофиброз, туберкулез), а также при апластической анемии, мегалобластной анемии.
2. Уменьшение количества тромбоцитов:
— приеме миелосупрессивных медикаментов (цитостатики);
— приеме таких препаратов: тиазидные диуретики, эстрогены, интерферон;
— пароксизмальной ночной гемоглобинурии;
3. Повышенное разрушение тромбоцитов:
— врожденные неиммунные причины: преэклампсия у матери, инфекции;
— врожденные иммунные причины: идиопатическая тромбоцитопеническая пурпура (у матери), медикаменты;
— приобретенные неиммунные причины: инфекции, синдром диссеминированного внутрисосудистого свертывания крови (ДВС-синдром), медикаменты, гемолитико-уремический синдром;
— приобретенные иммунные причины: ауто- и аллоантитела.
Аутоантитела: системная красная волчанка, неходжкинская лимфома, инфекции, медикаменты (хинин, гепарин), идиопатические.
Аллоантитела: посттрансфузионная пурпура, акушерские осложнения.
4. Депонирование тромбоцитов:
— гиперспленизм. Большинство факторов способствуют тромбоцитопении при спленомегалии путем «объединения» тромбоцитов в селезенке. При спленомегалии до 90 % тромбоцитов могут депонироваться в селезенке, в то время как нормой является 1/3 от их общей массы;
5. Повышенное потребление кровяных пластинок развивается в результате потери тромбоцитов:
Клиническая картина
Характерным проявлением снижения количества тромбоцитов является геморрагический диатез петехиально-пятнистого типа. Характерно появление на коже и слизистых оболочках мелких безболезненных, без признаков воспаления мелкоточечных геморрагических высыпаний— петехий и/илипятнистых (диаметром около 1–2 см), ненапряженных, не расслаивающих ткани геморрагий— синячков. Появление петехий и синячков легко провоцируется минимальным травмированием микрососудов— трением одежды, легкими ушибами, инъекциями. Кроме того, при этом типе кровоточивости могут возникать повторные носовые кровотечения (эпистаксис), кровотечения из желудочно-кишечного тракта, метроррагии, гематурия. Наиболее тяжелыми последствиями геморрагического диатеза петехиально-пятнистого типа являются кровоизлияния в сетчатку глаз с потерей зрения и кровоизлияния в головной мозг и его оболочки.
Диагностика
1. Было ли у вас когда-нибудь кровотечение:
— после экстракции зуба;
— спонтанное носовое кровотечение;
— какое проводилось лечение;
— у женщин— выраженость менструального кровотечения.
2. Имели ли вы похожие на кровотечение проблемы?
3. Возникал ли у вас геморрагический диатез на коже? Какое лечение вы получали?
4. Какие медикаменты принимали вообще?
5. Наличие других болезней:
— инфекции (ВИЧ, гепатит C).
При обследовании пациента необходимо обратить внимание на следующие критерии:
— стадии геморрагических диатезов— новые, несколько дней назад;
— локализация— кожа, слизистые оболочки.
Лабораторная диагностика. Нормальное содержание тромбоцитов 150—400 ґґ 109/л. PLT обнаруживается автоматизированными кровяными панелями.
Если содержание тромбоцитов Время кровотечения. Принцип метода заключается в измерении длительности кровотечения из ранки на коже мочки уха, мякоти ногтевой фаланги пальца руки или верхней трети ладонной поверхности предплечья, наносимой автоматическим ланцетом, обычным плоским или скарификатором. Описаны варианты тестов, при проведении которых учитывается не только длительность кровотечения, но и объем теряемой крови. Ориентировочно он может быть оценен по количеству и величине пятен крови на фильтровальной бумаге, которой промокают выступающие капли крови.
— Метод Дюке— определяется длительность кровотечения из поверхностных микрососудов мочки уха после нарушения их целостности с помощью плоского ланцета или скарификатора. Нормальные величины: 2–5 мин (не более).
— Метод Айви: определяется длительность кровотечения из надрезов кожи ладонной поверхности предплечья после наложения манжетки. Рассчитывают среднее время кровотечения по трем ранкам.
Клиническое значение: время кровотечения удлиняется при выраженных тромбоцитопениях, болезни Виллебранда, тяжелых формах некоторых тромбоцитопатий. При нарушениях свертываемости крови (гемофилиях) оно обычно остается нормальным или удлиняется лишь слегка. Может быть удлинено при тяжелых формах тромбогеморрагического синдрома и значительной гепаринемии.
Функциональные тромбоцитарные тесты
1. Агрегация тромбоцитов.
2. Адгезия тромбоцитов.
3. Реакция тромбоцитов.
4. Антитела к тромбоцитам.
Скрининговые тесты и показатели для оценки гемостаза
1. Количество тромбоцитов.
2. Время кровотечения.
3. Активированное частично тромбопластиновое время (свертывания).
4. Протромбиновое время (свертывания).
5. Если причина тромбоцитопении неизвестна— анализ костного мозга (цитология, гистология).
Лечение тромбоцитопениив зависимостиот причины заболевания
Недостаточность витамина B12 и/или фолиевой кислоты— соответствующий курс терапии.
Медикаментозно индуцированная тромбоцитопения— прекратить прием препаратов, которые ее вызвали.
Переливания тромбоцитов в зависимости от риска геморрагических осложнений при тромбоцитопении: пациентам с гематологическими и онкологическими болезнями, если количество тромбоцитов 10–20 ґ 109/л; при наличии нескольких факторов риска— количество тромбоцитов должно быть >> 40 ґ 109/л.
Современные направления в лечении иммунных форм тромбоцитопении— внутривенное введение иммуноглобулина. Эффект наступает быстрее, чем при лечении глюкокортикоидами, однако он длится всего лишь 3–4 недели. Из группы внутривенных иммуноглобулинов в Украине зарегистрирован cандаглобулин. Механизм действия препарата обусловлен способностью иммуноглобулина занимать место антитромбоцитарных антител на рецепторах тромбоцитов, что способствует уменьшению повреждающего действия антител на тромбоциты.
— неэффективность терапии на протяжении 3–6 месяцев: некупируемый геморрагический синдром или его возобновление на фоне снижения дозы глюкокортикоидов;
— количество тромбоцитов 10 ґ 109/л при отсутствии геморрагического синдрома;
— отсутствие тенденции при количестве кровяных пластинок менее 30 ґ 109/л к росту на протяжении 3 месяцев при активномлечении.
При неэффективности проводимой терапии применяют цитостатики (винкристин, циклофосфамид, азатиоприн и т.д.) на протяжении 2–3–5 месяцев в комбинации с глюкокортикоидами. Эффект наступает через 1,5–2 месяца, после чего кортикостероиды постепенно отменяют.
Современные методы лечения тромбоцитопении
Тромбопоэтин— эндогенный цитокин, вызывающий мегакариоцитарний рост и образование тромбоцитов. Специфически связывается TПO-рецептором и играет центральную роль в выживании и пролиферации гемопоэтических клеток-предшественников.
Nplate (ромиплостим) является протеином, стимулирующим тромбопоэз— пептид-Fc-синтетаза, который активизирует внутриклеточные транскрипционные пути прироста и созревания в костном мозге кости мегакариоцитов, приводящие к увеличению числа тромбоцитов через рецепторы TПO, механизм, аналогичный эндогенному TПO.
Nplate особо показан для лечения тромбоцитопении у больных хронической иммунной (идиопатической) тромбоцитопенической пурпурой, которые имеют недостаточный ответ на кортикостероиды, иммуноглобулины или спленэктомию.
Рекомендованная начальная доза препарата составляет 1 мкг/кг еженедельно в подкожных инъекциях, затем регулируют еженедельную дозу, пока количество тромбоцитов не достигнет ≥ 50 ґ 109/л, по мере необходимости для сокращения риска кровотечения.
При тромбоцитопении очень важным является выяснение причины или болезни, которая ее вызвала. В связи с большим количеством причин диагностика заболевания является сложной.
Лечение тромбоцитопении проводят в зависимости от причины ее возникновения.

.jpg)
.jpg)
.jpg)
/ukr/8/1.jpg)
/ukr/9/3.jpg)
/ukr/9/1.jpg)
/ukr/9/2.jpg)
/ukr/9/4.jpg)
/ukr/10/1.jpg)
/ukr/10/2.jpg)