Левосторонняя пульмонэктомия что это
Левосторонняя пульмонэктомия что это
а) Показания для пневмонэктомии:
— Абсолютные показания: центрально расположенная неметастатическая злокачественная опухоль или деструктивное заболевание легкого.
— Противопоказания: недостаточный функциональный резерв легких.
— Альтернативные операции: лобэктомия/атипичная резекция при паллиативном лечении.
б) Предоперационная подготовка:
— Предоперационные исследования: цитология слюны, бронхоскопия, компьютерная томография (тонкоигольная биопсия), определение функции внешнего дыхания, перфузионная сцинтиграфия, возможно сканирование костей, ультразвуковое исследование органов брюшной полости.
— Подготовка пациента: показаны предоперационные дыхательные упражнения.
в) Специфические риски, информированное согласие пациента:
— Послеоперационное уменьшение функциональной емкости
— Паралич диафрагмального нерва
— Несостоятельность культи бронха
— Эмпиема плевры
— Послеоперационное кровотечение
— Утечка воздуха
— Перелом ребер
г) Обезболивание. Общее обезболивание (интубация): рассмотрите возможность интубации двухпросветной трубкой.
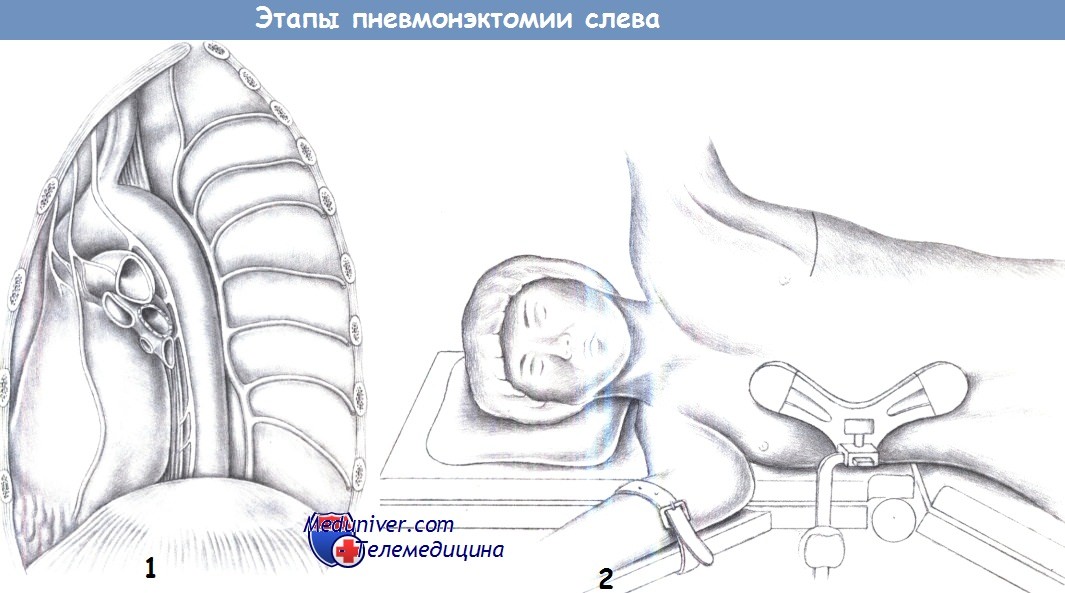
д) Положение пациента. Положение лежа на боку, рука над головой.
е) Доступ для пневмонэктомии. Передне-/заднебоковая торакотомия.
ж) Этапы пневмонэктомии:
— Анатомические особенности левой половины грудной клетки
— Выполнение кожного разреза
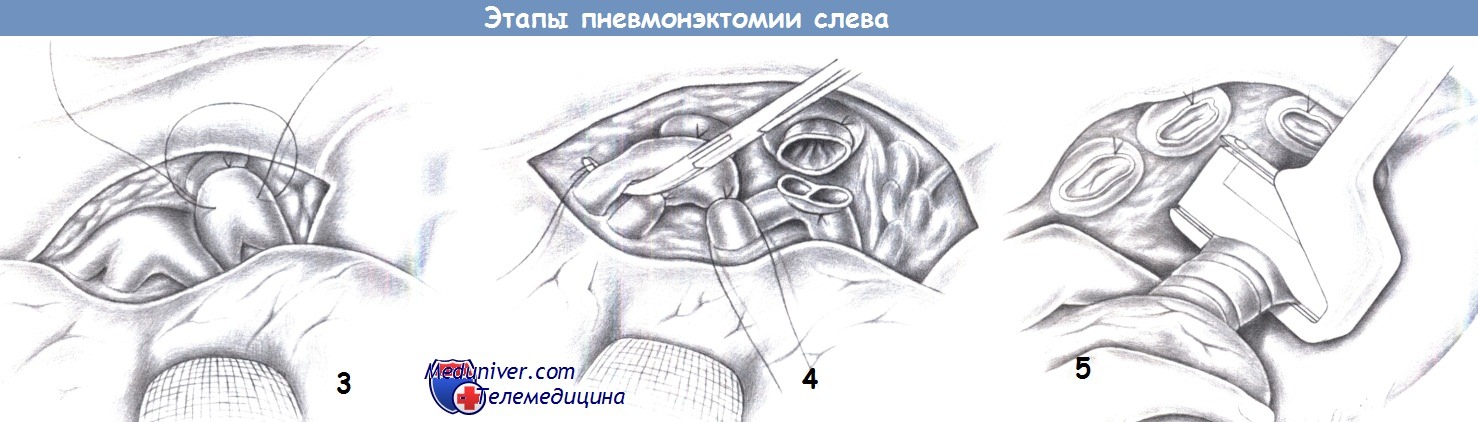
— Пересечение легочной артерии
— Пересечение легочных вен
— Пересечение главного бронха
з) Анатомические особенности, серьезные риски, оперативные приемы:
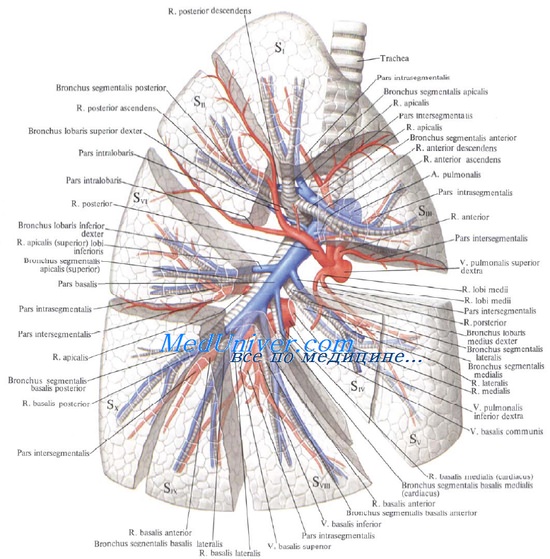
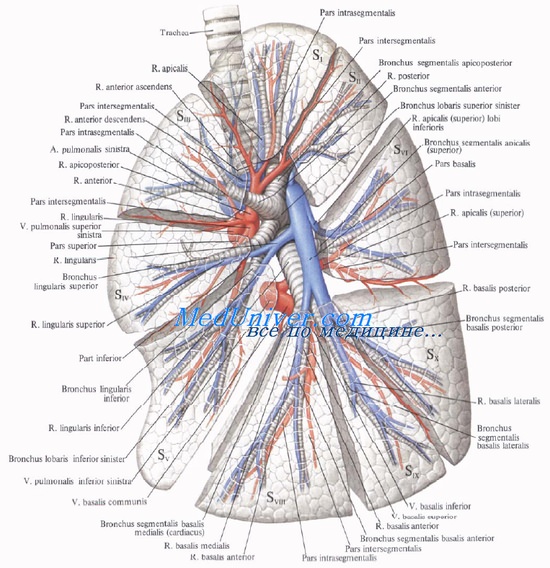
— Анатомия ворот с обеих сторон: бронх лежит сзади сверху, легочная артерия лежит спереди от бронха, верхняя (от верхней доли левого легкого и от верхней и средней доли правого легкого) и нижняя легочная вены находятся каудальнее.
— Диафрагмальный нерв проходит под медиастинальной плеврой кпереди от ворот, тогда как блуждающий нерв идет кзади от ворот.
— Справа непарная вена огибает ворота легкого сверху.
— Легочные артерии и вены очень хрупки; пересекая их, оставляйте длинную культю, особенно около сердца, чтобы избежать соскальзывания лигатуры. Следует предпринять все возможные усилия, чтобы перевязать центральную культю дважды.
— В случае злокачественного процесса сначала перевяжите вену.
— Избегайте формирования длинной культи бронха (слепой карман).
и) Меры при специфических осложнениях. В случаях центрального расположения злокачественной опухоли может потребоваться перевязка и пересечение сосудов перикарда.
к) Послеоперационный уход после пневмонэктомии:
— Медицинский уход: никогда не подключайте плевральный дренаж к аспирационной системе: оставьте его пережатым и сначала открывайте на короткое время с часовыми интервалами, удалите дренаж через 24 часа. По возможности проведите послегоспитальную реабилитацию.
— Активизация: сразу же.
— Физиотерапия: интенсивные дыхательные упражнения.
— Период нетрудоспособности: 2-4 недели.
л) Оперативная техника пневмонэктомии:
— Анатомические особенности левой половины грудной клетки
— Выполнение кожного разреза
— Пересечение легочной артерии
— Пересечение легочных вен
— Пересечение главного бронха
1. Анатомические особенности левой половины грудной клетки. Анатомические особенности левой половины грудной клетки определяются расположением аорты (дорзально), легочной артерии (краниальный отдел ворот), легочных вен (каудальный отдел ворот), главного бронха, блуждающего нерва (дорзально) и диафрагмального нерва (вентрально). Полунепарная вена с ее боковыми ветвями лежит дорзально.
2. Выполнение кожного разреза. Кожный разрез можно выполнить так же, как при подмышечной или переднебоковой торакотомии. Пациент лежит на боку, на противоположной стороне, с установленной двухпросветной трубкой. Важно расположить пациента так, чтобы избежать позиционных повреждений.
3. Пересечение легочной артерии. После экспозиции ворот легкого выделяется легочная артерия. Для этого легкое отводится в нижнебоковом направлении, что способствует натяжению легочной артерии. Артерия тщательно выделяется и под нее подводится тупоконечный зажим. Затем с проксимальной стороны артерия дважды перевязывается с прошиванием (шелк 1). Перед наложением прошивной лигатуры рекомендуется пережать центральный отдел легочной артерии зажимом, чтобы зафиксировать лигатуру и избежать ее соскальзывания.
Ни при каких обстоятельствах не допускается неуправляемое кровотечение из легочной артерии. При злокачественном процессе сначала нужно перевязать вену.
4. Пересечение легочных вен. С проксимальной стороны легочные вены перекрываются лигатурами с прошиванием (шелк 1). С дистальной стороны рекомендуется перевязывание с прошиванием каждой ветви в отдельности, так как перевязка в едином блоке небезопасна. Нижнюю долевую вену лучше натягивать путем поднятия легкого и отведения его медиально.
5. Пересечение главного бронха. После полного разделения сосудов можно выделить главный бронх. На этом этапе удаляются регионарные лимфатические узлы (N1). Бронх обнажается максимально в проксимальном направлении и пересекается линейным сшивающим аппаратом на 1-1,5 см дистальнее бифуркации трахеи. Дистальный отдел бронха закрывается угловым зажимом, чтобы предотвратить выделение секрета. Пневмонэктомия завершается установкой плеврального дренажа на 24 часа для эвакуации крови, грудная стенка ушивается послойно.
Учебное видео анатомии корней и сегментов легких
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ПНЕВМОНЭКТОМИЯ
ПНЕВМОНЭКТОМИЯ (греч, pneumon легкое + ektome иссечение, удаление; син. пульмонэктомия, пневмэктомия) — операция полного удаления легкого.
Первую успешную П. при нагноительном процессе в легком произвел в 1931 г. Ниссен (R. Nissen). Э. Грэм в 1933 г. удалил легкое по поводу рака, а Ринхофф (W. Rienhoff) впервые успешно сделал П. с раздельной обработкой элементов корня легкого. В СССР В. Н. Шамов в 1946 г. произвел успешную П. при бронхоэктазах, а А. Н. Бакулев — при раке легкого. В 1947 г. Л. К. Богуш с успехом удалил легкое при туберкулезе, Б. К. Осипов — при множественных абсцессах, В. Казанский — при саркоме.
Содержание
Показания
П. производят при раке легкого, хрон, гнойных заболеваниях и туберкулезе легких, иногда при травме легкого. При раке легкого П. у 40—45% операбельных больных является единственно возможным радикальным вмешательством. У больных с хрон, гнойными заболеваниями легких показания к П. определяются клин, течением и морфол. изменениями в легком (большие или множественные хрон, абсцессы легкого, распространенные бронхоэктазы на фоне пневмофиброза или цирроза, множественные нагноившиеся кисты легких). При туберкулезе П. показана в случаях одностороннего фиброзно-кавернозного процесса с гигантской каверной или циррозом легкого, обширного поражения легкого при одновременном наличии туберкулезной эмпиемы плевры или распространенных бронхоэктазов. При травмах легкого П. производят редко: при обширном размозжении легочной ткани или таких повреждениях корня легкого, когда восстановительная операция невозможна. У больных с легочными заболеваниями, осложнившимися кровотечениями, бурным прогрессированием гнойно-гангренозного процесса, а также с тяжелыми травмами груди показания к П. могут быть неотложными или срочными.
Противопоказания
Чаще всего противопоказанивхМ к П. является дыхательная недостаточность, развившаяся вследствие двустороннего поражения легких, особенно у больных старше 65 лет. Однако удаление нефункционирующего или даже частично функционирующего легкого допустимо и при низких показателях функции дыхания, если остающееся легкое может в достаточной степени компенсировать газообмен. С целью получения объективных данных о компенсаторных возможностях функции внешнего дыхания применяют специальные методы исследования — спирографию и бронхоспирометрию (см. Спирография) с определением газообмена (см.), количественным определением газового состава крови. Весьма информативны радиол, методы исследования кровотока и вентиляции легких, к-рые позволяют получить данные о раздельной и общей количественной характеристике функций обоих легких (см. Легкие, методы исследования).
Предоперационная подготовка
Предоперационная подготовка необходима у больных с хрон, гнойными заболеваниями и туберкулезом легких. При раке легкого предоперационная подготовка требуется значительно реже.
В ходе предоперационной подготовки у больных с хрон, гнойными заболеваниями легких важно уменьшить количество мокроты, а также, по возможности, ликвидировать гнойную интоксикацию, что способствует лучшей переносимости операции, снижению числа послеоперационных осложнений и летальности. В предоперационном периоде показаны: эндоскопическая санация внутрилегочных гнойных полостей и бронхиального дерева с местным применением протеолитических ферментов и антибиотиков, инфузионная терапия, дыхательная гимнастика, а также высококалорийное питание, богатое белками и витаминами.
При туберкулезе до операции желательно добиться ликвидации обострения и, по возможности, стабилизации процесса. С этой целью проводят специфическое противотуберкулезное лечение. Выбор противотуберкулезных средств и продолжительность лечения могут быть различны (см. Туберкулез органов дыхания). Лечение проводят до тех пор, пока не наступит рассасывание перифокальным инфильтратов и очагов обсеменения, уменьшение размеров каверн, улучшение общего состояния больного. У больных туберкулезом легких, осложненным эмпиемой плевры, следует проводить систематические плевральные пункции с отсасыванием гноя, промыванием полости и введением в нее противотуберкулезных средств.
Анестезия
П. производят под наркозом с искусственной вентиляцией легких. С целью создания более благоприятных условий для выполнения операции целесообразно выключение удаляемого легкого из вентиляции. Для этого при удаления правого легкого производят раздельную интубацию бронхов (трубкой Карленса), интубируют левый главный бронх (трубкой Макинтоша — Литтердела) или продвигают в левый главный бронх более длинную эндотрахеальную трубку, конец которой можно перемещать из левого главного бронха в трахею и обратно. При удалении левого легкого можно обычную эндотрахеальную трубку продвигать в правый главный бронх.
Техника операции
Методика выделения легкого зависит от выраженности и локализации плевральных сращений. При отсутствии сращений пересекают и лигируют легочную связку. При наличии прочных сращений висцеральной плевры с париетальной на большом протяжении часто целесообразнее не разделять сращения, а выделить легкое экстраплеврально и произвести плевропневмонэктомию (см. Плеврэктомия), что технически проще, предупреждает вскрытие субплевральных абсцессов, каверн и казеозных очагов. Можно сочетать интра- и экстраплевральное выделение легкого. Если выделение легкого сопровождается значительным кровотечением, лучше обработать все элементы корня, а уже затем выделить и удалить легкое. Особая осторожность необходима во время отделения легкого от купола плевры и верхнего средостения. Очень прочные и плотные срашения нередко бывают в области диафрагмальной плевры. В некоторых случаях допустима окончатая резекция диафрагмы с последующим ее ушиванием. Все манипуляции при выделении легкого необходимо производить в условиях достаточного освещения. В качестве дополнительных источников света можно, при необходимости, использовать лобную лампу, осветители для глубоких полостей, лампочку торакоскопа. Выделяют легкое острым и тупым путем — длинными ножницамц, тугими марлевыми тупферами на длинных корнцангах, рукой. Для остановки кровотечения применяют электрокоагуляцию (см. Диатермокоагуляция) и марлевую тампонаду.
Как правило, при П. магистральные сосуды корня легкого и главный бронх должны быть выделены, обработаны и пересечены раздельно. Последовательность выделения сосудов и бронха зависит от оперативного доступа, анатомических условий, особенностей патологии, количества мокроты, оперативно-технических приемов. Рекомендуется вначале обработать легочную артерию для того, чтобы предупредить депонирование крови в удаляемом легком после перевязки легочных вен. Однако при необходимости допустима предварительная перевязка легочных вен. При П. по поводу рака легкого предпочтительнее раньше обрабатывать именно легочные вены. По мнению М. И. Кузина, О. С. Шкроба, этим можно предупредить выброс в кровяное русло раковых клеток, к-рые попадают в кровь во время манипуляций на легком. Иногда определенные преимущества дает предварительная (до сосудов) обработка главного бронха. После пересечения главного бронха и небольшой тракции за легкое сосудистая ножка удлиняется, что облегчает препарирование и обработку сосудов, а также позволяет в некоторых случаях наложить на блок сосудов танталовый шов аппаратами УО-40 или УО-60 (см. Сшивающие аппараты). При гнойных заболеваниях легких с большим количеством мокроты предварительная обработка главного бронха предотвращает возможность затекания мокроты в здоровое легкое. Если применяется раздельная интубация, бронх можно обработать и позже.
При подходе к сосудам с вентральной поверхности корня легкого рассекают покрывающую их плевру разрезом, параллельным диафрагмальному нерву. Ножницами и тупфером сдвигают с сосудов жировую клетчатку, рассекают соединительнотканные тяжи. Пинцетом захватывают адвентицию и рассекают ее вдоль сосуда (рис. 1, а). Образовавшиеся лоскуты адвентиции подтягивают, выделяют сосуд со всех сторон и обходят его диссектором. Перевязывают сосуд по обе стороны от линии пересечения обязательно двумя лигатурами, из которых одна должна быть наложена с прошиванием (рис. 1,6). Затем сосуд пересекают между лигатурами. Если легочные сосуды очень склерозированы, их можно прошивать танталовыми скобками с помощью аппарата УС. За линией скобок для полной безопасности целесообразно накладывать дополнительную круговую лигатуру. Метод прошивания сосудов аппаратом УС особенно удобен при коротких и глубоко расположенных сосудах. У некоторых больных воспалительный инфильтрат, рубцы, опухоль или патологически измененные лимф, узлы закрывают доступ к сосудам корня легкого, делают все манипуляции опасными из-за риска кровотечения. В таких случаях целесообразна внутрипери-кардиальная перевязка сосудов, к-рую предложил Аллисон (P. Allison, 1946). А. Н. Бакулев и А. В. Герасимова различают два варианта внутриперикардиальной перевязки сосудов: трансперикардиальный и интраперикардиальный. При трансперикардиальном варианте сосуд выделяют после разреза задней стенки перикарда, а при интра-перикардиальном заднюю стенку перикарда рассекают вдоль краев сосуда, который перевязывают вместе с мостиком из задней стенки перикарда.
С анатомическими различиями между корнями легких связаны нек-рые особенности П. справа и слева.
При необходимости внутриперикардиальной обработки сосудов перикард вскрывают на протяжении б—8 см дорсальнее и вдоль диафрагмального нерва. Лоскуты перикарда прошивают нитями-держалками и разводят в стороны. На дорсальной стенке перикарда, у места впадения верхней полой вены в правое предсердие, обнаруживают лежащую мезоперикардиально нижнюю легочную вену. Покрывающий ее листок перикарда рассекают в поперечном направлении. Вену выделяют и обрабатывают (рис. 4, а). Далее выделяют и обрабатывают расположенную более краниально верхнюю легочную вену. После пересечения обеих легочных вен открывается доступ к правой легочной артерии (рис. 4, б). Дефект в перикарде после удаления легкого суживают редкими швами.
При П. слева после рассечения плеврального листка обрабатывают относительно длинную левую легочную артерию, а затем обе легочные вены и длинный левый главный бронх (рис. 5). Плевризировать культю главного бронха обычно нет необходимости, т. к. она уходит глубоко под дугу аорты.
При необходимости внутрипери-кардиальной обработки сосудов после вскрытия перикарда первой обрабатывают нижнюю легочную вену, которая лежит тотчас кзади и ниже ушка левого предсердия. Верхняя легочная вена лежит выше. Препарирование левой легочной артерии может оказаться весьма сложным из-за короткой внутриперикар-диальной части и близости ствола легочной артерии. Поэтому обработку артерии легче делать после пересечения левого главного бронха.
Послеоперационный период. У больных пожилого и старческого возраста, а также у больных с дыхательной недостаточностью или слабой дыхательной мускулатурой в случае неэффективности спонтанного дыхания после окончания операции в течение 6—24 час. продолжают искусственную вентиляцию легких через эндотрахеальную трубку. Экстубацию производят после полного восстановления самостоятельного дыхания при нормальных показателях газового состава крови. Больным придают полусидячее положение в постели. Назначают массаж, дыхательную гимнастику, вдыхание кислорода. Акцентируют внимание больного на откашливании мокроты. При задержке мокроты в трахее и бронхах ее аспирируют путем трансназальной катетеризации или брон-хофиброскопии (см. Аспирационное дренирование, Бронхоскопия). Дренаж через 18—24 час. обычно удаляют. В последующие дни избыточное количество экстравазата из грудной полости удаляют с помощью пункций. Постепенно полость после П. уменьшается за счет сужения межреберных промежутков, подъема диафрагмы, смещения средостения и организации фиброзной пломбы на месте экстравазата. Процесс облитерации полости длится 2—6 мес., но может затягиваться до года и более. При гладком послеоперационном течении больные должны находиться в стационаре 3—4 нед.
Возможными осложнениями после П. являются кровотечение (см.) с развитием гемоторакса, в т. ч. свернувшегося (см. Гемоторакс), дыхательная недостаточность (см.), пневмония (см.), несостоятельность культи бронха (см. Бронхи), эмпиема остаточной полости (см. Плеврит), тромбоэмболия легочного ствола (см. Эмболия легочной артерии). Послеоперационная летальность колеблется от 2 до 12%. Она ниже при П. по поводу туберкулеза и выше при П. по поводу рака.
Нередким поздним осложнением П., к-рое иногда возникает через многие годы после операции, является гипертензия в малом круге кровообращения и легочно-сердечная недостаточность (см. Легочное сердце). Поэтому, даже несмотря на полное восстановление трудоспособности, тяжелые физические нагрузки после П. противопоказаны.
Рентгенологические изменения легких и плевры после пневмонэктомии. Задачей рентгенол, исследования после П. является выявление осложнений со стороны оставшегося легкого и плевральной полости оперированной стороны, а также наблюдение за ходом облитерации последней. В отдаленном периоде рентгенол. наблюдение позволяет своевременно обнаруживать признаки прогрессирования основного заболевания (напр., рака легкого).
Основным методом рентгенол, исследования является обзорная рентгенография грудной клетки, к-рую проводят с помощью палатного рентгеновского аппарата в первые часы после операции в положении больного лежа, а позднее — сидя или стоя. Затем исследование проводят в рентгеновском кабинете. Рентгеноскопию и рентгенографию осуществляют во всех необходимых проекциях, в т. ч. латеропозициях (см. Полипозиционное исследование), дополняя их при необходимости пневмографией (см.).
Учитывая массивное затемнение оперированной половины грудной клетки, обусловленное наличием жидкости, а затем фиброзной ткани, при рентгенографии следует пользоваться излучением повышенной «жесткости» порядка 90—120 кв. При подозрении на развитие эмпиемы плевры или бронхоплеврального свища иногда применяют бронхографию (см.), фистулографию (см.) и плеврографию (см.).
На рентгенограммах, сделанных в первые 30 мин. после П., на уровне удаленного легкого определяется картина пневмоторакса (см.), спавшееся легкое повышенной прозрачности, легочный рисунок разрежен вследствие компенсаторного гиперпневматоза. Органы средостения занимают обычное положение или несколько смещены в оперированную или здоровую сторону (рис. 6). Если сдвиг средостения в здоровую сторону выражен резко или нарастает, следует думать о несостоятельности культи бронха и развитии напряженного пневмоторакса.
Через несколько часов после операции в плевральной полости оперированной стороны начинает накапливаться жидкость. На рентгенограммах в положении больного сидя видна типичная картина гидропневмоторакса. Если снимок выполнен в положении больного лежа, определяется затемнение оперированной стороны равномерного характера, вызванное растеканием жидкости вдоль задней грудной стенки.
В последующие месяцы происходит постепенная облитерация плевральной полости с образованием фибро-торакса. В процессе облитерации плевральная полость может разграничиваться сращениями на отдельные осумкованных камеры, содержащие жидкость и газ.
Уменьшение плевральной полости сопровождается подъемом диафрагмы, сужением межреберных промежутков, перемещением органов средостения в оперированную сторону.
Пневмонэктомия
Как пройти дистанционное лечение рака в Израиле во время эпидемии коронавируса?
Пневмонэктомия – это удаление целого легкого. Легкие – это два крупных органа, расположенных в грудной полости. Работа легких заключается в обеспечении движения и фильтрации кислорода и в обогащении кислородом крови. Кроме того, легкие защищают организм от дыма и других загрязняющих веществ, бактерий и вирусов. Они захватывают и частично уничтожают вредные вещества и микробов в слизи, которую сами же и вырабатывают. После этого слизь выводится из организма через кашель и/или глотание.
Каждое легкое состоит из нескольких долей: левое – из двух, правое – из трех. Правое легкое крупнее левого.
Пневмонэктомия показана некоторым пациентам со следующими диагнозами:
Существует два вида пневмонэктомии:
Пневмонэктомия проводится в ходе операции под названием “торакотомия”. Во время торакотомии хирург делает разрез между двумя ребрами, начиная с груди и заканчивая спиной. Такой подход позволяет удалить легкое и любые другие элементы, также подлежащие удалению.
Бесплатный Онкотест Онкоцентра Ихилов
Какие риски связаны с пневмонэктомией?

Хирург и другие члены вашей врачебной бригады обсудят с вами риски, характерные для рекомендованной процедуры.
Как проходит выздоровление?
Выздоровление после пневмонэктомии зависит от масштаба процедуры. Многие пациенты остаются в стационаре на 7-10 дней. После операции вас подключат к аппарату ИВЛ/респиратору. В грудь установят трубки, предназначенные для выведения лишней жидкости и/или воздуха.
Перед выпиской из Ихилов вам расскажут о том, как ухаживать за операционной раной. Вам также дадут дополнительные рекомендации по выздоровлению.
Специалисты в Израиле обсудят с вами назначенные препараты, включая лекарства для профилактики болевого синдрома, тромбообразования, инфекций, запоров и/или иных нарушений.
Врач также расскажет вам о том, каких ограничений нужно придерживаться. Большинству пациентов, перенесших пневмонэктомию, дают следующие рекомендации:
Как подготовиться к пневмонэктомии?
Вам также могут потребоваться следующие тесты:
Оставьте заявку ниже, чтобы пройти пневмонэктомию в израильском онкоцентре.
Что происходит во время пневмонэктомии?
Спросите своего лечащего врача о том, чего ожидать во время пневмонэктомии. Эта процедура может отличаться, если лечащий врач использует малоинвазивную хирургию. Зачастую операция происходит так:
Операция займет несколько часов.
Что должно быть в доме?
В каких обстоятельствах нужно звонить врачу:
Обратитесь за неотложной медицинской помощью, если у вас:
Как обеспечить послеоперационный уход?
Нужно, чтобы родственник или друг помогал вам с выполнением повседневных обязанностей до тех пор, пока вам не станет лучше. Возможно, пройдет немало времени, прежде чем врачи разрешат вам окончательно вернуться к привычной жизни.
Обязательно принимайте назначенные лекарства для профилактики боли, инфекции и/или запоров. При усугублении симптомов или возникновении новых проблем звоните врачу или медсестре.
Существует несколько способов борьбы с запорами после операции. Можно изменить рацион, пить больше жидкости, принимать безрецептурные препараты. Перед тем, как начать прием любого из лекарств против запоров, проконсультируйтесь с врачом.
Дышите глубоко и отдыхайте – так вы справитесь с болью, сохраните здоровье легких после анестезии и поспособствуете быстрому оттоку лимфы. В первую неделю старайтесь практиковать глубокое дыхание и релаксацию по несколько раз в день либо каждый раз, как почувствуете чрезмерное напряжение.
Пример упражнения для релаксации
Сядьте, закройте глаза и сделайте 5-10 медленных глубоких вдохов. Расслабьте мышцы. Медленно повращайте головой и плечами.
Информация подготовлена врачами онкоцентра Ихилов (Израиль, Тель-Авив).
Как начать лечение рака лёгких?
Чтобы пройти лечение рака лёгких, вам нужно обратиться в онкологический центр, позвонив по номеру +7-495-777-6953 или +972-3-376-03-58. А также Вы можете оставить заявку на сайте, заполнив нужные поля. Наши консультанты перезвонят вам в течение 2 часов.
Вскоре вы получите план лечения рака лёгких в Израиле с предварительной ценой. Составление данного документа не обязует вас ни к каким действиям и является полностью бесплатным. К тому же нами гарантируется конфиденциальность всей предоставленной информации и соблюдение врачебного этикета.