Лейкокория что это такое
Лейкокория что это такое
Инволюция зрачковой перепонки и переднего отдела сосудистой сумки хрусталика обычно завершается в течение 5-6-го месяца развития плода. Остатки зрачковой перепонки часто видны у новорожденных, особенно недоношенных. Эта перепонка представляет собой беспигментные нити запустевших сосудов, которые пересекают зрачок и могут спаиваться с хрусталиком или роговицей. Остатки перепонки со временем атрофируются и обычно нe вызывают проблем. Однако в некоторых случаях остатки в зрачке могут быть значительными и создавать помехи для зрения. Редко сосудистые элементы проходимы; при разрыве персистирующих сосудов возможна гифема.
Если персистирующая перепонка достаточно грубая и нарушает зрение, то в первые месяцы жизни может потребоваться вмешательство для минимиации амблиопии. Эффект можно получить от мидриатиков и окклюзионной терапии, но иногда приходится прибегать к операции для формирования нормальной зрачковой апертуры.
Гетерохромия
Гетерохромия — различный цвет радужки левого и правого глаза (heterochrommiа iridum) или цветовое отличие различных частей радужки (heterochromia iridis). Простая гетерохромия может наследоваться по аутосомно-доминантному типу. Врожденная гетерохромия также может быть частью синдрома Варденбурга с аутосомно-доминантным типом наследования (боковое смещение внутреннего угла глазной щели и слезных точек, нарушение пигментации — обычно белая центральная прядь волос и гипопигментные пятна на коже, ослабление слуха).
Радужка может изменить цвет в результате травмы, кровоизлияния, внутриглазного воспаления (иридоциклит, увеит), внутриглазной опухоли (особенно ретинобластоиы), внутриглазного инородного тела, глаукомы, птрофии радужки, паралича симпатического зрительного нерва (синдром Горнера), меланоза глаза, недавней внутриглазной операции и после лекарственного лечения глаукомы. У 92-100% пациентов с нейрофиброматозом старше 5 лет часто обнаруживаются дискретные узелки, так называемые узелки Лиша — проявление меланоцитарной гамартомы радужки от слегка приподнятых пигментированных участков до отчетливых шаровидных разрастаний. Наличие этих узелков подтверждает диагноз нейрофиброматоза.
При лейкозе возможна инфильтрация радужки, иногда с гипопионом (скопление лейкоцитов в передней камере) — предвестником рецидива или признаком вовлечения в процесс ЦНС.
В глазу может образоваться ювенильная ксан-тогранулема (невоксантоэндотелиома) в виде желтоватой мясистой массы или бляшек на радужке. С ней могут ассоциироваться спонтанная гифема (кровь в передней камере), глаукома или красный глаз с признаками увеита. У младенца или маленького ребенка со спонтанной гифемой необходимо попытаться обнаружить признаки ксантогранулемы. Во многих случаях повреждение зрения реагирует на местное лечение кортикостероидами.
Лейкокория
Белый рефлекс также наблюдается при колобоме глазного дна, больших атрофических хориоретинальных рубцах и эктопической миелинизации нервных волокон сетчатки. Лейкокория является показанием для быстрого и внимательного обследования.
Диагноз часто ставят при непосредственном осмотре глаза методами офтальмо- и биомикроскопии. Нередко бывают полезны ультразвуковое и радиологическое исследование. В некоторых случаях окончательный диагноз ставит патологоанатом.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лейкокория или белый зрачок

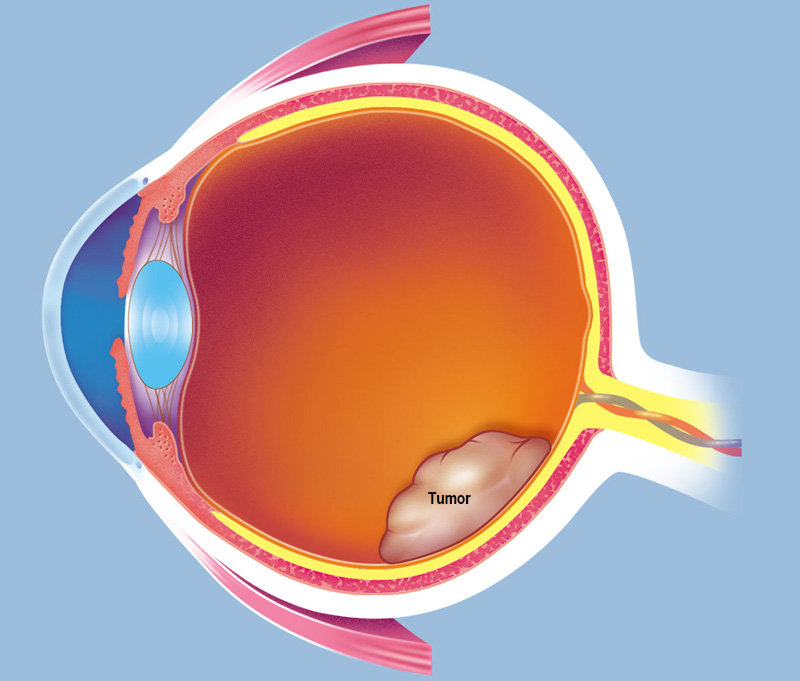
При данном заболевании наблюдается отслоение сетчатки, которое приводит к отражению света, направленного в глаз.
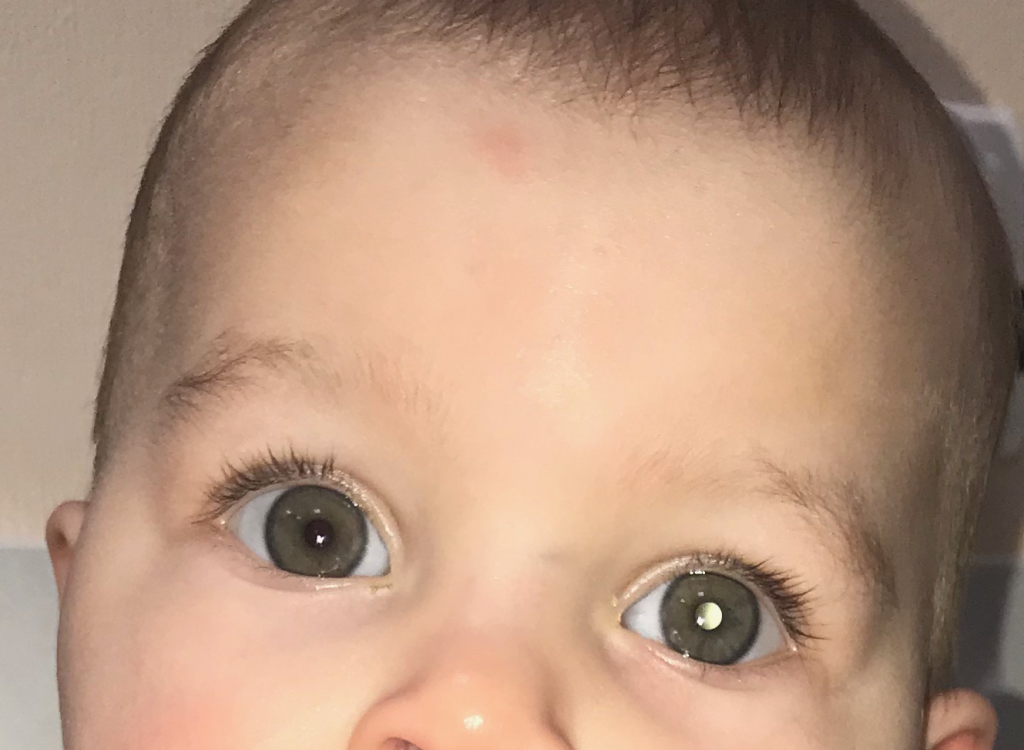
Зрачок выглядит белым или в нем присутствуют заметные белые шарики. Лейкокория является распространенным признаком различных заболеваний.
Причины
Белый зрачок может быть симптомом ретинобластомы. Это редкий тип рака глаза, поражающий младенцев и детей в возрасте до 6 лет. Пик приходится на 2 года. Ретинобластома развивается с рождения.
Встречается патологическое состояние крайне редко. Ежегодно диагностируется до 50 случаев. Однако лейкокория чаще развивается при ретинобластоме. Бывает недуг односторонним или двусторонним.
Другие причины развития лейкокории:
Группа риска
Развитию подвержены все личности, у которых косятся глаза, ранее имели проблемы со зрением (катаракта, колобома, кровоизлияние в стекловидное тело).
В группу риска входят лица всех возрастов и категорий.
Диагностика
Обнаружив белое пятно, необходимо немедленно обратиться в больницу. Важно отличить лейкокорию от других офтальмологических болезней. Кроме того, ранняя диагностика дает больше шансов сохранить зрение.

Дифференциальный диагноз включает проведение тестов, помогающих отличить лейкокорию от глаукомы, воспаления, травмы, гемангиомы и фиброза.
Лечение
Лечение белого зрачка зависит от причины. Катаракта лечится хирургическим путем. Используется факоэмульсификация. Операция не имеет возрастных ограничений, проводится даже в младенчестве.
Процедура удаления катаракты безболезненная, проводится амбулаторно. Длится процедура в течение 15 минут и позволяет восстановить зрение.
При кровоизлиянии в стекловидное тело необходимо компенсировать состояние. Как правило, гемофтальм рассасывается при правильно подобранном медикаментозном лечении. Однако при сахарном диабете и рецидивах терапия затрудняется.
Лечение колобомы основывается на ношении сетчатых очков или затемненных контактных линз, если дефект незначительный. При нарушенном зрительном восприятии проводится хирургическая терапия. Самым эффективным способом является коллагенопластика.
Полезное видео
Ретинобластома: клиника, диагностика и лечение
Что такое ретинобластома?
Ретинобластома – эмбриональная детская опухоль сетчатки глаза. Среди всех детских злокачественных новообразований, поражающих глазное яблоко, ретинобластома имеет наибольшее распространение.
На протяжении последнего десятилетия частота выявления данной патологии увеличивается. В настоящее время встречаемость ретинобластомы составляет 1 случай на 10-20 тысяч живых новорожденных.
Шестьдесят процентов выявленных опухолей являются ненаследственными (спорадическими); остальные 40% составляют наследственно-обусловленные формы.
Около 90% случаев ретинобластомы диагностируются до 3 лет. Пик заболевания – 2 года. Заболевание одинаково часто выявляется среди мальчиков и девочек.
Билатеральное (двухстороннее) поражение встречается у четверти больных наследственно-обусловленной формой. У 25% больных с наследственной формой заболевания встречается двухсторонняя (мед. – «билатеральная») локализация.
Причины. Роль наследственности в заболеваемости ретинобластомой.
Ген этого заболевания называется «ген Rb». Это один из первых открытых и более всего изученных генов, отвечающих за развитие онкологических заболеваний. Его характеристики:
Большая часть наследственных и спорадических фактов заболевания обуславливаются делецией в срединном участке длинного плеча хромосомы 13.
В 1971 году Knudson выдвинул гипотезу, согласно которой есть единый механизм формирования ретинобластомы – как наследственной, так и нет, – связанный с инактивацией или утратой двух аллелей гена Rb.
Когда происходит герминальная мутация, все ретинобласты гетерозиготного носителя уже обладают инактивированным аллелем Rb. Чтобы сформировалась ретинобластома, будет достаточно лишь одной телесной мутации, которая затронет оставшуюся копию гена. Переход Rb из гетерозиготного состояния в гомозиготное и является причиной инактивации двух аллелей Rb. Этим и инициируется злокачественное перерождение клетки.
Ненаследственная форма чаще всего проявляется односторонним новообразованием. Ее обнаруживают в 60% случаев. Возникает такая патология в первые 3 года жизни. Данная форма объясняется мутацией в двух аллелях RB1 гена, однако лишь в клетках сетчатки.
Двустороннее поражение может объясняться тем, что в половых клетках родителей присутствует непроявившаяся мутация. Ее они передали ребенку, и возникла болезнь. Также объяснить возникновение такой ретинобластомы можно мутацией de novo, происходящей на ранних стадиях развития эмбриона.
То есть, билатеральные формы патологии при спорадическом типе следует относить к врожденным формам.
Особенности клиники наследственных форм – это:
Если в поколениях не было такого заболевания, характер опухоли односторонний и однофокусный, то можно предполагать, что мутация возникла в родословной впервые.
Симптомы ретинобластомы
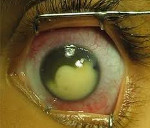
Рис. 1. Симптом «кошачьего глаза»
По мере того, как новообразование растет и распространяется, формируются: вторичная (на фоне основного заболевания) глаукома, буфтальм (у маленьких детей – увеличение глазного яблока), воспалительные изменения (иридоциклит, увеит). Когда возникает отек орбитальной клетчатки, есть вероятность выпячивания глаза (экзофтальма).
Классификация ретинобластомы
АВС (Амстердам)
В Амстердаме в 2001-м году предложили международную классификацию интраокулярной (внутриглазной) ретинобластомы. Главная цель этой классификации – определить четкие показания к тому, чтобы проводить органосохраняющую терапию. Если поражение двухстороннее, то классификация применяется отдельно к каждому глазу.
Клинические группы, в соответствии с классификацией:
Диагностика ретинобластомы
Применяются следующие клинические методы:
Особое внимание врач обращает на наличие наследственного фактора.
Проводится окулистом с медикаментозным расширением зрачка. Врач осматривает глаз с боковым освещением, делает биомикроскопию, офтальмоскопию, тонометрию. Если обследуется совсем маленький ребенок, то применяется наркотический сон.
Является обязательным исследованием, в соответствии со стандартом обследования при таком заболевании. Одной из самых информативных методик признана УЗ-биолокация. Благодаря ей, выявляются плюс-ткани, и это позволяет отличить ретинобластому от отслойки сетчатки, эндофтальмита, фиброза стекловидного тела, ретролентальной фиброплазии.
Чтобы определить величину затухания УЗ в опухоли используют квантитативную эхографию. Для получения информации о динамике злокачественного процесса важное значение имеет УЗ-эхобиометрия. С ее помощью определяют степень проминенции (т. е. то, насколько оно выступающее) новообразования.
МРТ головного мозга и орбит
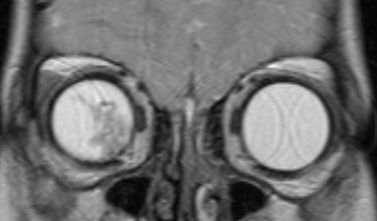
Магнитно-резонансная томография дает возможность в деталях увидеть распространение процесса за пределы глазного яблока и точно определить стадию болезни. Такое исследование нужно проводить всем пациентам, у которых ретинобластома диагностирована впервые. Контраст при МРТ повышает информативность.
Рис. 2. Визуализация ретинобластомы с помощью МРТ. Клиническая группа В
Рис. 3. Визуализация ретинобластомы с помощью МРТ. Размеры образования соответствуют клинической группе D
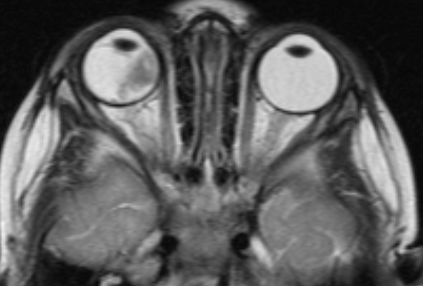
Рис. 4. Визуализация ретинобластомы с помощью МРТ. Фронтальное изображение орбит. Клиническая группа D
Исследование спинномозговой жидкости, костного мозга
Проводится больным, у которых процесс достаточно сильно распространен, чтобы уточнить, есть ли дистантные (удаленные от очага) метастазы.
Цитология цереброспинальной жидкости при прорастании новообразований в субарахноидальное пространство позволяет обнаружить клетки опухоли.
Методы лечения
Сегодня самое пристальное внимание уделяется органосохраняющим методикам. Кроме местной и системной химиотерапии, лучевой терапии, если есть показания, применяются:
Принципы органосохраняющей терапии при лечении ретинобластомы
Пациентам из группы Е показана энуклеация (то есть удаление глазного яблока, предполагающее также пересечение наружных глазных мышц и зрительного нерва). В течение 5-7 дней после хирургического вмешательства выполняют глазное протезирование. Подбор постоянного протеза осуществляется в течение 1,5 месяцев после операции.
Энуклеация глаза имеет четкие показания:
Хирургическое лечение сочетается с ПХТ, облучением, лазерной деструкцией и др.
ПХТ (консервативная терапия) после энуклеации
Показана в следующих случаях:
Если имеет место ретроламинарное распространение образования, то ПХТ дополняется лучевым лечением.
Если опухоль прорастает до линии резекции зрительного нерва и/или имеет место экстрасклеральное распространение, то таких пациентов относят к группе высокого риска. Им показана дистанционная лучевая терапия в сочетании с ПХТ, а затем – высокодозная ПХТ с последующей аутотрансплантацией (пересадкой собственных) периферических стволовых клеток крови.
Предлагаем ознакомиться с несколькими наиболее часто применяемыми схемами ПХТ, которые показаны при данном заболевании:
Локальная (местная) химиотерапия
Данная химиотерапия показана пациентам из групп С и D в сочетании с системной ПХТ. Методика заключается в том, что с помощью супертонкого катетера через внутреннюю сонную и бедренную артерию прямо в устье глазной артерии вводится цитостатический препарат под названием «Мелфалан». Перед этим проводится каротидная ангиография внутренней сонной артерии, чтобы визуализировать строение сосудов.
Химиотерапия «Мелфаланом» (селективная внутриартериальная) проводится через 3-4 недели после 1-го курса системной химиотерапии. Дозировка составляет 5-7,5 мг/м2:
В стекловидное тело (мед. – «интравитреально») вводится 16 мкг «Мелфалана» (это 0,05 мл). Эта концентрация эффективна по отношению к опухолевым отсевам и безопасна.
Физические методы лечения
Рассмотрим данные методики подробно.
Выполняется на аргоне, может применяться для терапии заболевания в 1-й стадии и при небольших опухолевых узлах. При двусторонних ретинобластомах для терапии оставшегося глаза данную методику применяют в комплексе с другими. Наиболее часто ее сочетают с облучением, химиотерапией. Обычно – на последних этапах лечения.
Преимущество такой технологии – выраженная реакция тканей, находящихся вблизи очага поражения. Это позволяет проводить лазерную деструкцию, когда опухоли располагаются рядом со зрительным нервом.
Сочетается с другими методиками (ПХТ, лучевым лечением и др.) на последних этапах терапии. Рекомендуется применять данный метод при 1-й стадии болезни и небольших опухолях: выстояние узла – до 8 мм, поражение глазного дна – до 25% площади.
Вначале формируют двойной вал коагулянтов вокруг образования, чтобы нарушить его кровоснабжение и создать хориоретинальный барьер. Когда пройдет 3-4 недели, начинают разрушающую коагуляцию («выпаривание») опухолевой ткани. Для этого нужно 2-7 сеансов с перерывом в 3-4 недели. В течение всего курса рассасываются кровоизлияния и отечность.
Методика противопоказана, когда:
Показано применение этой методики в сочетании с фотокоагуляцией. Охлаждающими веществами выступают углекислый газ и жидкий азот.
Преимущество перед диатермокоагуляцией – меньшее повреждение склеры.
Данная методика направлена на то, чтобы разрушить сосуды, которые питают опухоль, а также коагулировать («выпарить») опухолевую ткань. Применяется в сочетании с фотокоагуляцией.
Показания ограничены только случаями неэффективности других методов. Это связано с малой эффективностью и выраженной послеоперационной реакцией у пациентов.
Может проводиться в качестве профилактического воздействия после операции. Делается каждый день со 2-3-го послеоперационных дней. Разовая экспозиционная доза – 1,8 Гр, суммарная очаговая – 35-50 Гр. Курс терапии составляет 1-2 серии облучения с интервалом 1,5-2 месяца.
Чтобы профилактировать появление катаракты в зоне воздействия и лучевой кератит, при двусторонней форме заболевания по каплям вливают 2%-й только что приготовленный раствор «Цистеина» или 1%-й р-р «Тауфона» перед каждым сеансом. Дозировка – 2 капли 6 раз с интервалом 15 минут.
Наблюдение, объем и сроки обследования
При обнаружении болезни на ранних стадиях выживаемость достигает 100%.
После окончания лечения за детьми с этим заболеванием обеспечивается диспансерное наблюдение у окулиста в поликлинике и в онкодиспансере по месту жительства. Специалист (врач-окулист) должен осматривать ребенка 1 раз в 2 месяца в 1-й год после окончания терапии, а затем:
С такой же периодичностью должны проводиться и осмотры онкологом.
Офтальмологическое исследование проводится с медикаментозным расширением зрачка. Детей младшего возраста обследуют в состоянии наркотического сна.
Если в семье были случаи ретинобластомы, то впервые офтальмолог должен осмотреть ребенка еще в роддоме.
Больные постоянно состоят на учете.
Также под диспансерным наблюдением должны находиться маленькие дети, появившиеся на свет в семьях, в которых есть больные ретинобластомой.
Авторская публикация:
Иванова Светлана Вячеславовна
Врач-детский онколог, научный сотрудник, кандидат наук
НМИЦ онкологии им Н.Н. Петрова
Под научной редакцией:
Кулева Светлана Александровна
Заведующий отделением, врач- детский онколог, ведущий научный сотрудник, профессор
НМИЦ онкологии им. Н.Н. Петрова
Ретинобластома
Общие сведения
Ретинобластома – злокачественное новообразование детского возраста, поражающее сетчатку, сосудистую оболочку глаза, орбиту и часто дающее отдаленные метастазы. На долю ретинобластомы приходится 2,5-4,5% случаев всех злокачественных новообразований у детей до 15 лет. В большинстве случаев ретинобластома развивается в возрасте до 5 лет, пик заболеваемости приходится на 2-3 года. В офтальмологии опухоль с одинаковой частотой встречается у девочек и мальчиков.
Причины ретинобластомы
В 50-60% случаев ретинобластомы имеют генетическое (врожденное) происхождение. Более половины детей с ретинобластомой рождается от родителей, имевших в детстве аналогичное заболевание. Врожденная ретинобластома обычно выявляется у детей в возрасте до 30 месяцев. В этом случае ретинобластома, как правило, сочетается с другими врожденными аномалиями – пороками сердца, расщелинами неба («волчьей пастью»), кортикальным детским гиперостозом и др. У больных с генетической формой ретинобластомы имеется повышенный риск развития злокачественных новообразований другой локализации.
Современные воззрения на гистогенез ретинобластомы позволяют ее отнести к опухолям нейроэктодермального происхождения. Ретинобластома может исходить из клеток любого ядерного (зернистого) слоя сетчатки. При микроскопическом исследовании определяются отсутствие стромы, очаги некроза и кальцификаты, разная степень дифференцировки опухолевых клеток.
Для ретинобластомы характерен быстрый рост, метастазирование по зрительному нерву в головной мозг, а также гематогенное распространение в костный мозг и трубчатые кости.
Классификация ретинобластомы
По происхождению ретинобластомы делятся на наследственные и спорадические. Наследственные ретинобластомы обычно поражают одновременно оба глаза. Спорадические ретинобластомы, как правило, поражают один глаз и развиваются локально, с образованием единичного (унилатерального) опухолевого узла.
По степени дифференцировки опухолевых клеток различают дифференцированную форму опухоли – ретиноцитому и недифференцированную форму – ретинобластому, которая встречается чаще и является более злокачественной.
Ретинобластома может иметь эндофитный тип роста в направлении центра глазного яблока: при этом происходит разрушение слоев сетчатки и стекловидного тела. При другом варианте роста – экзофитном, ретинобластома инфильтрирует сетчатку, распространяясь в субретинальное пространство. Экзофитные опухоли могут вызывать отслойку сетчатки и скопление транссудата в субретинальном пространстве. В редких случаях (1-2%) встречается инфильтративная форма ретинобластомы, которая ведет к диффузному истончению сетчатки, накоплению экссудата в передних отделах глаза, развитию передних спаек и псевдогипопиона.
Согласно клинической классификации ретинобластомы по системе TNM, выделяют степени развития первичной опухоли:
Симптомы ретинобластомы
В клиническом течении ретинобластомы различают четыре последовательные стадии.
I – стадия покоя. В этом периоде субъективные симптомы отсутствуют. При осмотре пораженного глаза выявляется лейкокория (симптом «кошачьего глаза») – белый зрачковый рефлекс, обусловленный просвечиванием опухолевой массы через зрачок. К ранним признакам ретинобластомы относят потерю центрального и бинокулярного зрения, вследствие чего может развиваться косоглазие.
II – стадия глаукомы. Сопровождается воспалительными явлениями в глазу – гиперемией, светобоязнью, слезотечением, развитием иридоциклита и увеита. На фоне опухолевой инвазии отмечается локальный болевой синдром. Разрушение ретинобластомой трабекулярного аппарата приводит к затруднению оттока ВГЖ, увеличению внутриглазного давления и возникновению вторичной глаукомы.
IV – стадия метастазирования. Протекает с выявлением отдаленных диссеминированных очагов в костном мозге, печени, трубчатых костях, головном мозге, костях черепа. Распространение ретинобластомы происходит по мягкой мозговой оболочке, зрительному нерву, лимфогенным и гематогенным путем. На этой стадии страдает общее состояние пациента: развивается интоксикация, слабость, мозговые симптомы (тошнота, рвота, головная боль).
Диагностика ретинобластомы
Дети с семейным анамнезом ретинобластомы должны находиться под постоянным наблюдением офтальмолога. На развитие ретинобластомы обычно указывает триада симптомов: лейкокория, косоглазие, расширение зрачка с ослаблением его реакции на свет. При появлении данных признаков проводится тщательное офтальмологическое обследование ребенка, включающее биомикроскопию, прямую и обратную офтальмоскопию, визометрию, тонометрию, гониоскопию, исследование бинокулярного зрения, экзофтальмометрию, измерение угла косоглазия. При помутнении оптических сред важная роль в выявлении ретинобластомы принадлежит УЗИ глаза.
Интраокулярная биопсия может привести к диссеминации злокачественных клеток внутри глаза, поэтому к ее проведению прибегают только при наличии абсолютных показаний. Для оценки распространенности ретинобластомы используются рентгенография орбиты, рентгенография околоносовых пазух, КТ и МРТ головного мозга, сцинтиграфия печени, остеосцинтиграфия. Для оценки возможного отдаленного метастазирования прибегают к выполнению люмбальной пункции с исследованием цереброспинальной жидкости; пункции костного мозга и исследованию миелограммы.
В процессе диагностики ретинобластому следует дифференцировать от рубцовой ретинопатии, дисплазии сетчатки, гамартом, мягкотканных сарком, метастазов нейробластомы, поражений орбиты при лимфоме и лейкемии.
Дети с ретинобластомой должны быть проконсультированы неврологом и отоларингологом.
Лечение ретинобластомы
Лечение ретинобластомы проводится с учетом стадии опухолевого поражения. При этом может использоваться хирургическое вмешательство, лучевая и лекарственная химиотерапия, лазеркоагуляция, криотерапия, термотерапия. Правильное сочетание этих методов во многих случаях позволяет сохранить глаз и зрение. В случает двусторонней ретинобластомы, в отношении каждого глаза определяется дифференцированная тактика в зависимости от степени его поражения опухолью.
В настоящее время офтальмохирурги и офтальмоонкологи стремятся придерживаться максимально консервативного ведения ретинобластомы. При поражениях переднего участка сетчатки и диаметре опухоли до 7 мм прибегают к криодеструкции ретинобластомы; при поражении задних отделов и размерах опухоли до 4 мм показана фотокоагуляция. Возможно проведение термотерапии – комплексного воздействия на опухоль с помощью микроволновой терапии, ультразвукового и инфракрасного излучения.
При массивном внутриглазном поражении, развитии глаукомы, утрате и невозможности восстановления зрения прибегают к энуклеации глаза с последующим глазопротезированием. При экстраокулярном распространении ретинобластомы показана экзентерация глазницы.
Ретинобластома чрезвычайно чувствительна к лучевому лечению. Лучевая терапия при ретинобластоме позволяет добиться хороших результатов в сочетании с органосохраняющими и хирургическими методами лечения. При этом возможно как наружное дистанционное, так и контактное облучение с помощью аппликаций радиоактивных веществ. Осложнением лучевой терапии может являться развитие постлучевой катаракты, лучевого кератита, ксероза.
Химиотерапия в лечении ретинобластомы используется при массивном внутриглазном поражении, опухолевой инвазии зрительного нерва, региональных метастазах. Наиболее эффективным признано сочетание нескольких цитостатиков (винкристина, этопозида, карбоплатина).
Прогноз и профилактика ретинобластомы
При своевременной диагностике и выявлении ретинобластомы на ранней стадии возможно стойкое излечение пациента с помощью органосохраняющих методов – фотокоагуляции, криотерапии, лучевой терапии. При энуклеации глаза также наблюдается высокая выживаемость, однако данная операция сопровождается потерей глаза как органа зрения и образованием косметического дефекта. Факторами неблагоприятного прогноза ретинобластомы служат прорастание опухоли в зрительный нерв, инвазия хориоидальной оболочки, экстрасклеральное распространение опухоли, двустороннее поражение.
Для профилактики ретинобластомы необходимо медико-генетическое консультирование семей с наследственными случаями рака сетчатки, обследование детей раннего возраста из групп риска.