Лейкоз у детей что это за болезнь
Почему дети болеют раком крови? Правда и неправда о причинах детских лейкозов.
Сотрудники благотворительного фонда «ЖИВИ» подготовили очень полезную информацию. Рекомендуем к прочтению и благодарим авторов.
Почему ребенок может заболеть раком крови – за ним не уследили?
Уберечь от лейкоза (злокачественного заболевания кроветворной системы) нельзя.
Это не вирусное и не бактериальное заболевание, поэтому им нельзя заразиться. Также лейкозом нельзя заболеть, не соблюдая правил личной гигиены. Это заболевание не передается ни от животных, ни от человек к человеку. Рак – не простуда и не возникает вследствие, например, переохлаждений. По этой же причине от рака крови не существует профилактических прививок. Как и сами прививки не становятся причиной рака.
Может быть причиной болезни ребенка могут стать неправильные действия родителей?
Ни в коем случае!
К сожалению, в общественном сознании бытуют мнения, что причинами тяжелого заболевания ребенка могут оказаться «кармическое возмездие» или нездоровый образ жизни родителей. С точки зрения доказательной медицины, это абсолютно антинаучно.
Ни поведение, ни привычки будущей мамы, ни даже предшествующий желанной беременности опыт абортов не могут привести к развитию онкогематологических заболеваний у детей. К этому не могут привести даже вредные привычки самого ребенка (например, нездоровое питание). Ребенок за время свой жизни просто не успевает «накопить» достаточного воздействия внешних канцерогенов. И ни в коем случае причиной рака крови не могут стать огрехи родительского поведения или издержки воспитания. Эти ярлыки навязаны обществом. В детской онкологии чаще всего виновата природа, но ни вины родителей, ни вины самого ребенка здесь нет.
Если нет прямой вины родителей, то, возможно, есть косвенная вина? Может быть, лейкоз передается по наследству?
И это не так.
Лейкоз – не наследственное заболевание. Оно не связано с тем, что кто-то из родителей «передал» ребенку какой-то неправильный ген, носителем которого стал он сам и теперь будет передавать его своим детям.
Причина, по которой ребёнок может заболеть раком крови или острым лимфобластным лейкозом (ОЛЛ) – поломка процесса созревания клеток крови. Болезнь начинается в костном мозге. Костный мозг – это «фабрика» всех видов клеток крови. Когда костный мозг «ломается», то эта «фабрика» вместо здоровых клеток начинает производить огромное количество незрелых белых клеток крови. Чтобы заболеть лейкозом, в клетке должна случиться не одна, а сразу несколько поломок, причем – сложных. С этих повреждений начинается генетическая мутация клетки.
Но что вызывает эти сложные поломки?
На сегодняшний день, к сожалению, нет точного и однозначного ответа.
У лейкоза нет универсальной причины. Проблема в том, что остаётся непонятным, почему одни дети с генетическими изменениями клеток заболели, а другие, точно с такими же – нет. По всей вероятности, дети заболевают тогда, когда одновременно совпадают несколько разных факторов риска. Известно, что у детей с врожденным или приобретенным иммунодефицитом или, если у них есть определённые хромосомные отклонения, есть высокая предрасположенность к некоторым формам лимфобластного лейкоза. Определённое влияние могут оказывать радиация и рентгеновское излучение. Но не всегда можно точно понять, что именно послужило причиной болезни.
Правда ли, что все дети с синдромом Дауна болеют лейкозом?
При синдроме Дауна частота лейкозов приблизительно в 18 раз выше, но нельзя утверждать, что все дети с синдромом Дауна болеют лейкозом.
Повышенный риск развития рака крови у детей с синдромом Дауна требует регулярного исследования крови на протяжении первых 5 лет жизни ребенка.
Если нельзя выявить точную причину лейкозов, это значит, что рак крови неизлечим?
А это не так.
На сегодняшний день нельзя говорить о 100% вероятности излечения от лейкоза, мировой науке еще предстоит найти ответы на множество вопросов, связанных с этим заболеванием. Однако современного уровня знаний уже вполне достаточно, чтобы говорить о том, что при точном соблюдении схемы лечения, наличии грамотных, опытных врачей и эффективной борьбе с инфекциями, добиться 99% выживаемости от лейкоза – вполне реальная перспектива.
Значит, все-таки инфекции играют какую-то роль?
Да, несмотря на то, что они не являются причиной лейкозов.
Речь идет о так называемых присоединенных инфекциях. К сожалению, специфика лейкоза такова, что образующийся вследствие сбоя кроветворной системы дефицит лейкоцитов вызывает резкий инфекционный риск. Заболевший ребенок становится крайне уязвимым перед инфекционными болезнями – чем дольше он болеет, тем сильнее. Поэтому очень важно, как только первые анализы дали пессимистичный прогноз, как можно скорее поставить ребенку единственно правильный диагноз.
И что тогда?
Тогда шансы на благополучный исход очень высоки. Именно потому, что при правильно диагностированном виде лейкоза, ребенку будет подобрана подходящая под этот конкретный вид, терапия. И чем быстрее начнется лечение, тем больше будет шансов избежать губительного присоединения инфекций.
Да, рак крови требует очень сложного и долгого лечения. Но сегодня уже можно говорить о том, что выживаемость детей с онкогематологическим диагнозом «лейкоз» составляет более 80%!
Лейкоз у детей: симптомы, диагностика и лечение
Под ред.: Киргизова К.И., Заместителя директора (НИИ ДОиГ ФГБУ «НМИЦ онкологии им. Н.Н. Блохина» Минздрава России) по научной и образовательной работе, врач-детский онколог, ведущий научный сотрудник, к.м.н.
Детский лейкоз – это злокачественное заболевание системы крови. Одной из особенностей лейкоза является то, что его проявления на начальной стадии могут быть приняты за признаки других болезней. Сегодня мы расскажем о том, как проявляется лейкоз у детей, как распознать его по первым симптомам и к каким специалистам обратиться, чтобы не упустить драгоценное время.
ПРИЗНАКИ ЛЕЙКОЗА У ДЕТЕЙ
СИМПТОМЫ ЛЕЙКОЗА У ДЕТЕЙ В НАЧАЛЬНОЙ СТАДИИ
РАЗВИТИЕ ЛЕЙКОЗА И ПРИЗНАКИ ПОЗДНИХ СТАДИЙ
Организму становится сложно бороться с вредными микроорганизмами, возбудителями болезней. Из-за этого ребенок становится более подвержен различным инфекциям, часто с высокой температурой и острым упадком сил.
Кроме того, сниженное количество тромбоцитов, которые отвечают за свертываемость крови, может приводить к точечным кровоизлияниям (гематомам) и кровоточивости слизистых оболочек. По мере того, как лейкозные клетки начинают заполнять не только костный мозг, но и другие органы и ткани, в организме у детей появляются и другие признаки лейкемии: боли в руках и ногах, в области живота, нарушения зрения, рвота, тошнота.
ВИДЫ ДЕТСКОЙ ЛЕЙКЕМИИ: ЧЕМ ОНИ ОТЛИЧАЮТСЯ
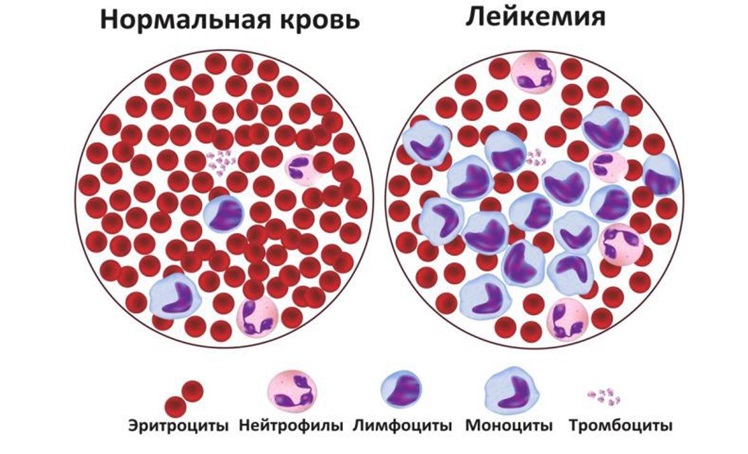
Лейкоз у детей и подростков известен под разными названиями: «лейкемия», «белокровие», «рак крови». Однако специалисты оперируют совсем другими терминами, призванными разделить виды детского лейкоза по типу клеток и их зрелости. В целом, лейкозы – это группа гематологических заболеваний, которые характеризуются избыточным размножением лейкозных и вытеснением нормальных клеток крови. Лейкозы разделяют на острые и хронические, а также в зависимости от преобладающего типа вовлеченных клеток.
ОСТРЫЙ ЛИМФОБЛАСТНЫЙ ЛЕЙКОЗ
Острый лимфобластный лейкоз (ОЛЛ) составляет около 25 % всех злокачественных опухолей у детей и подростков в возрасте до 18 лет и является самым частым онкологическим заболеванием детского возраста. Лимфоидные формы острых лейкозов составляют 80–90 % детских лейкозов. При ОЛЛ нарушается процесс созревания лимфоцитов – белых клеток крови, которые отвечают за борьбу с инфекциями и обеспечивают защиту организма. Незрелость белых кровяных клеток (бластов), замещение ими нормальных клеток крови и приводит к появлению у детей симптомов ОЛЛ: частым инфекциям, проблемам со свертываемостью крови, анемичному виду.
ОСТРЫЙ МИЕЛОИДНЫЙ ЛЕЙКОЗ
Острый миелоидный лейкоз (ОМЛ) является 2-м по распространенности детским лейкозом после ОЛЛ – он составляет 20 % всех острых детских лейкозов и 6 % всех опухолей у детей. Он поражает клетки крови, называемые миелоидными стволовыми клетками. В норме из этих клеток образуются зрелые клетки крови: эритроциты, гранулоциты и тромбоциты. Однако при ОМЛ этот процесс нарушается, и большое количество незрелых белых клеток крови вызывает вышеперечисленные симптомы.
ЮВЕНИЛЬНЫЙ МИЕЛОМОНОЦИТАРНЫЙ ЛЕЙКОЗ
Ювенильный миеломоноцитарный лейкоз (ЮММЛ) является одной из самых редких форм лейкоза, он возникает исключительно у детей раннего возраста. В среднем, этот диагноз ставится до достижения ребенком возраста 2 лет. ЮММЛ отличается от ХМЛ тем, что в его лейкемических клетках нет филадельфийской хромосомы (но часто присутствуют другие хромосомные аномалии). Кроме того, ЮММЛ ассоциирован не только с нарушением процессов кроветворения, но и с повышенной выработкой моноцитов.
ХРОНИЧЕСКИЙ МИЕЛОИДНЫЙ ЛЕЙКОЗ
Хронический миелоидный лейкоз (ХМЛ) возникает у детей очень редко, он составляет около 3–5 % всех случаев детских лейкозов. При этом у подавляющего большинства детей с ХМЛ есть генетическая мутация, которая носит название «филадельфийская хромосома». Будучи хронической формой лейкоза, ХМЛ развивается в течение достаточно длительного времени. В отличие от острого лейкоза, где счет идет на недели, при ХМЛ до появления первых симптомов могут пройти месяцы.
ДИАГНОСТИКА ЛЕЙКОЗА У ДЕТЕЙ
При необходимости специалисты могут назначить другие анализы и процедуры – в частности, высокотехнологичные исследования на конкретные маркеры и параметры опухолевых клеток.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ЛЕЙКОЗА
Наиболее оптимальный способ лечения индивидуально назначает врач-детский онколог, который подберет протокол терапии для достижения максимального результата. Лечение проводится в стационаре в соответствии с клиническими рекомендациями.
ПРОГНОЗ ПРИ ЛЕЙКОЗЕ У ДЕТЕЙ
К счастью, у двух наиболее распространенных форм детского лейкоза – ОЛЛ и ОМЛ – достаточно хорошие прогнозы по выживаемости и стойкой ремиссии. Современные протоколы лечения приводят к успеху у 80–90 % детей с лейкемией – причем с меньшим количеством осложнений, чем на предыдущих схемах10.
В обоих случаях пациенты считаются выздоровевшими примерно через 5 лет стойкой ремиссии, однако им следует продолжить диспансерное наблюдение у врача-онколога и/или гематолога.
Если же после первых курсов лечения врачи диагностируют резистентную форму (т. е., не реагирующую на лечение), или происходит рецидив лейкоза, дальнейшие варианты терапии подбираются с учетом всех параметров и доступных возможностей медицины.
Главное, о чем нужно помнить, столкнувшись с лейкемией, – современная медицина и вера в свои силы порой действительно творят чудеса! Лечение лейкозов становится все более и более высокотехнологичным, а прогнозы по лечению и ремиссии сегодня гораздо более оптимистичны, чем были в недавнем прошлом.
Ещё больше информации о лейкозе у детей на информационном портале от благотворительного фонда «Живи» infoleikoz.ru.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. Клинические рекомендации Министерства здравоохранения Российской Федерации «Острый лимфобластный лейкоз», 2020.
2. Bernbeck B., Wüller D., Janssen G., Wessalowski R., Göbel U., Schneider D.T. Symptoms of childhood acute lymphoblastic leukemia: red flags to recognize leukemia in daily practice. Klin Padiatr. Nov-Dec 2009;221(6):369–73. doi: 10.1055/s-0029-1239538. Epub 2009 Nov 4. PMID: 19890789 (https://pubmed.ncbi.nlm.nih.gov/19890789/).
3. Lyengar V., Shimanovsky A. Leukemia. StatPearls. Publishing LLC 2020. PMID: 32809325 (https://www.ncbi.nlm.nih.gov/books/NBK560490/).
4. Соколова Т.А., Котловский Ю.В., Дубынина Е.В., Ивановская О.В., Веселова В.К., Кузнецова Е.Ю. Цитогенетическая диагностика при онкогематологических заболеваниях. Академия Естествознания, 2012. ISBN: 978-5-91327-211-9.
5. Клинические рекомендации Министерства здравоохранения Российской Федерации «Острые миелоидные лейкозы», 2020.
6. Lee J.W., Chung N.G. The treatment of pediatric chronic myelogenous leukemia in the imatinib era. Korean J Pediatr 2011 Mar;54(3):111–6. doi: 10.3345/kjp.2011.54.3.111. PMID: 21738540 (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3120996/).
7. Dvorak C.C., Loh M.L. Juvenile Myelomonocytic Leukemia: Molecular Pathogenesis Informs Current Approaches to Therapy and Hematopoietic Cell Transplantation. Front Pediatr. 2014;2:25. doi: 10.3389/fped.2014.00025. PMID: 24734223 (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3975112/).
8. Davis A.S., Viera A.J., Mead M.D. Leukemia: an overview for primary care. Am Fam Physician. 2014 May 1;89(9):731–8. PMID: 24784336 (https://pubmed.ncbi.nlm.nih.gov/24784336/).
9. National Cancer Institute, Advances in Leukemia Research, May 29, 2020 (https://www.cancer.gov/types/leukemia/research).
10. Whitehead T.P., Metayer C., Wiemels J.L., Singer A.W., Miller M.D. Childhood Leukemia and Primary Prevention. Curr Probl Pediatr Adolesc Health Care. 2016 Oct;46(10):317–52. doi: 10.1016/j.cppeds.2016.08.004. PMID: 27968954 (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5161115/).
Программа La Fondation La Roche-Posay (Ля Фондейшн Ля Рош Позэ) и CCI (Международная Ассоциация по борьбе с детским раков) прилагают все усилия, чтобы гарантировать, что предоставленная информация является точной и актуальной на момент публикации. Мы не несем ответственность за информацию, предоставленную третьими лицами, в т.ч. теми, на которых ссылаемся или выделили в данной публикации. Информацию в данной публикации следует использовать как дополнение к соответствующим профессиональным консультациям в ваших конкретных обстоятельствах.
Лейкоз у детей
Что такое лейкоз у детей
Статистика показывает, что лейкемия является самой распространенной онкологической патологией детского возраста (30%). Чаще всего рак крови диагностируется у детей в возрасте от 2 до 5 лет.
Классификация лейкоза крови у детей
В зависимости от продолжительности заболевания выделяют:
97% случаев у детей приходятся на острую форму. Особым ее видом является врожденный лейкоз (наблюдается у новорожденных или детей первых трех месяцев жизни).
По критерию морфологических характеристик опухолевых клеток острые лейкозы условно делят на:
1. Лимфобластные. Возникают в результате бесконтрольного разрастания незрелых лимфоцитов (лимфобластов). Бывают трех видов:
По антигенным маркерам острые лимфобластные лейкозы разделяют на:
2. Нелимфобластные (миелобластные). В зависимости от доминирования тех или иных бластных клеток выделяют виды острого миелобластного лейкоза:
Клиническое течение острого лейкоза в детском возрасте описывается тремя стадиями:
Причины лейкоза у детей
Доказано, что острый лейкоз – «клональная» патология. В результате мутационного процесса, происходящего в кроветворной клетке, происходит сбой ее дифференцировки на стадии незрелых форм (бластов) с дальнейшим их разрастанием (пролиферацией). Образуется злокачественная опухоль, замещающая собой костный мозг и препятствующая нормальному кроветворению. Бласты начинают выходить из костного мозга, попадают в кровь и разносятся по всему организму. Развивается лейкемическая инфильтрация органов и тканей.
Происхождение опухолевых клеток от одной мутировавшей клетки доказывает тот факт, что все они имеют идентичные морфологические, биохимические и иммунологические признаки. Но каковы причины лейкемии у детей и откуда берется клетка-мутант, ученые так до конца и не выяснили.
Считается, что запустить патологический процесс в детском организме могут факторы:
Симптомы лейкоза у детей
В большинстве случаев первые признаки лейкоза у детей завуалированы. Ребенок плохо спит, быстро устает, не хочет есть, по неясным причинам у него повышается температура тела. Подобные симптомы родители ошибочно связывают с вирусными инфекциями, простудой. Иногда первым признаком лейкемии у детей является:
Чтобы распознать лейкоз у ребенка, следует обратить внимание на:
К симптомам острого лейкоза также относятся:
Неизменным спутником острого лейкоза в детском возрасте является анемический синдром. Его выраженность определяется степенью пролиферации бластных клеток в костный мозг.
Симптоматика острого лимфобластного лейкоза может носить и кардиологический характер – диагностируются аритмия, тахикардия, диффузные изменения миокарда, расширение границ сердца, снижение фракции выброса.
Признаками иммунодефицитного состояния при лейкемии является присоединение к основному заболеванию инфекционных и воспалительных процессов. Так, летальный исход часто провоцирует пневмония, сепсис.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Как выявить лейкоз у ребенка – диагностика
Подозрения на лейкоз у ребенка обычно возникают у педиатра. Дальнейшим обследованием и лечением маленького пациента занимается онкогематолог. Для постановки диагноза необходимо проведение базовых лабораторных методов:
Анализ крови при лейкозе у детей показывает:
Классическим симптомом лейкоза у детей является феномен «лейкемического провала», для которого характерно отсутствие промежуточных форм между зрелыми и бластными клетками.
Обязательные процедуры в дальнейшей диагностике лейкоза:
Дополнительно при диагностике лейкоза:
По показаниям проводятся: УЗИ печени, селезенки, лимфатических узлов, слюнных желез, мошонки у мальчиков. С целью выявления метастазов ребенку назначается компьютерная томография.
Во время диагностических мероприятий важно дифференцировать лейкемию от коклюша, туберкулеза, цитомегаловирусной инфекции, инфекционного мононуклеоза, сепсиса. Полноценную диагностику можно пройти в любой современной гематологической клинике.
Лечение лейкоза у детей
Дети, у которых диагностирован лейкоз, проходят стационарное лечение в специализированных учреждениях онкогематологического профиля. Чтобы избежать инфекционных осложнений, каждый ребенок находится в изолированном боксе, где создаются условия, максимально приближенные к стерильным. Много внимания уделяется питанию – оно обязательно должно быть хорошо сбалансированным, полноценным.
Лечение лейкоза предусматривает одновременное использование нескольких лекарственных средств (полихимиотерапия) и нацелено на уничтожение лейкозного клона. Лечебные схемы, соблюдаемые онкологами при лимфобластных и миелобластных острых лейкозах, разные. Их отличие состоит в комбинации химиопрепаратов, оптимальных дозах и способах введения лекарств.
Лечение лейкемии поэтапное:
Помимо химиотерапии, может проводиться иммунотерапия, суть которой заключает во введении:
Из наиболее перспективных методов лечения детского лейкоза, к которым прибегают врачи сегодня, – трансплантация пуповинной крови, костного мозга, стволовых клеток.
Для устранения неприятных симптомов заболевания может проводиться:
Прогноз
Удастся ли полностью вылечить лейкоз, зависит от:
Худший прогноз ожидают у детей, которые:
Чем раньше начато лечение, тем лучших результатов можно достичь. Стойкой ремиссии и полного выздоровления часто удается добиться у пациентов (особенно девочек), которые болеют в период с 2 до 10 лет лимфобластным лейкозом типа L1.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом. Желательно ограничить:
Свинину заменить индейкой или курицей.
Опасность лейкемии – прогноз жизни у детей
Прогноз жизни у детей, больных острым лейкозом, которым не подобрано адекватное лечение, неблагоприятный – летальный исход наступает в 100% случаев. При применении современной химиотерапии течение болезни без рецидивов наблюдается у 50-60% детей. О выздоровлении можно говорить через 6-7 лет жизни без рецидивов.
Наиболее опасное осложнение лейкемии – инфильтрация головного мозга, нервных стволов и мозговых оболочек. Признаками нейролейкоза являются: тошнота, головные боли, головокружения, ригидность затылочных мышц, диплопия. Инфильтрация вещества спинного мозга проявляется нарушением чувствительности, парапарезом ног, тазовыми расстройствами.
Группа риска по лейкозу у детей
В группу риску по развитию острого лейкоза входят дети:
Профилактика лейкемии
Первичная профилактика лейкоза у детей (то есть проводимая до развития болезни) включает:
После возникновения лейкоза возможно проведение вторичной профилактики. Она подразумевает прохождение регулярных профилактических осмотров с целью своевременного выявления рецидивов.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Лейкозы у детей: симптомы, диагностика, лечение
Лейкозы относятся к большой группе злокачественных новообразований системы крови под названием «гемобластозы». Лейкоз (от греческого слова «leukos» — белый) — злокачественная опухоль, возникающая из ранних незрелых кроветворных клеток костного мозга и метастазирующая из костного мозга в кровь, лимфатические узлы, печень, селезенку, головной мозг, спинной мозг и другие органы и ткани.
Все лейкозы можно разделить на острые лимфобластые, острые миелоидные лейкозы (ОМЛ) и хронический миелолейкоз.
Острый лимфобластный лейкоз
Более 80% всех лейкозов у детей составляет острый лимфобластный лейкоз (ОЛЛ). Причиной его развития является химерный ген TEL/AML, формирование которого происходит внутриутробно, возможно, в результате спонтанных ошибок в процессе репликации и репарации ДНК. Накопление генетических аномалий в опухолевом клоне ведет к блоку нормальной клеточной дифференцировки и нарушениям в процессе пролиферации и апоптоза.
В соответствии с франко-американо-британской (FAB) классификацией выделяют три морфологических варианта: L1, L2, L3.
Клинические симптомы ОЛЛ обусловлены степенью инфильтрации костного мозга лимфобластами, а также наличием экстрамедуллярного распространения процесса. Нередко отмечаются общие симптомы опухолевой интоксикации, а именно, повышение температуры тела, снижение аппетита, слабость, вялость. В течение процесса выделяют несколько периодов: начальный, развернутый, период ремиссии.
Развернутый период характеризуется бурным началом, многообразием клинических симптомов. К симптомам общей интоксикации присоединяются костные боли вследствие лейкозной инфильтрацией костной ткани (чаще поражаются диафизы длинных трубчатых костей), артралгии, вызванные лейкемической инфильтрацией суставов. Кожные покровы и слизистые становятся бледными. К сожалению, нередко на них появляются кровоизлияния, обусловленные геморрагическим синдромом, а также кровотечения (носовые, желудочно-кишечные, почечные). Увеличение периферических лимфатических узлов (шейно-надключичных, подмышечных, паховых) является одним из основных симптомов заболевания. Практически у всех пациентов отмечается обусловленное пролиферацией лейкозных клеток увеличение печени и селезенки. В некоторых случаях у пациентов поражение кожи и слизистых оболочек проявляется в виде лейкемидов, некроза, гингивита и стоматита.
Таким образом, можно выделить несколько симптомокомплексов, характерных для ОЛЛ:
При диагностике оцениваются морфологические особенности бластов костного мозга и периферической крови. Помимо обнаружения опухолевых клеток лимфоидной линии кроветворения при окраске по Романовскому – Гимзе, проводятся следующие методы исследования:
Для подтверждения диагноза ОЛЛ необходимо комплексное обследование, в котором ведущая роль отводится морфологическому методу.
В настоящее время используются программы лечения BFM (БФМ: Берлин-Франкфурт-Мюнстер) и МВ (МБ: Москва-Берлин).
Все лечение можно разделить на базисное и сопроводительное. Базисная терапия представляет собой системную и локальную химиотерапию и, при необходимости, лучевую терапию. Сопроводительное лечение обязательно назначается для профилактики инфекционных осложнений и коррекции постцитостатических реакций. Выделяют следующие этапы в лечении злокачественных процессов: индукция ремиссии, консолидация ремиссии (как правило, несколько фаз), поддерживающее лечение.
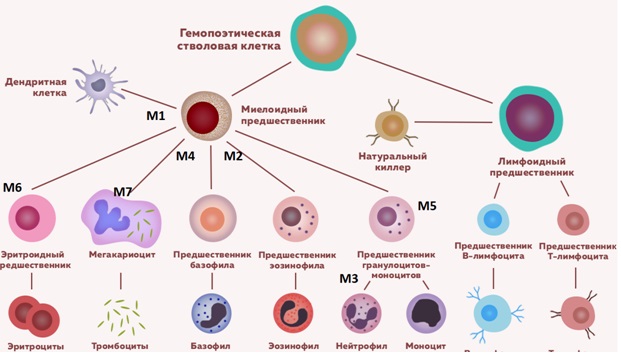
Острый миелоидный лейкоз
Острый миелоидный лейкоз составляет 15% всех острых лейкозов у детей. Существующая FAB-классификация (Франко-Американо-Британская) позволяет разделить ОМЛ на следующие варианты:
Схема гемопоэза с клетками предшественниками острого миелоидного лейкоза
Клиническая картина ОМЛ также складывается из анемического, геморрагического и токсического синдромов, которые являются следствием снижения продукции эритроцитов, тромбоцитов и гранулоцитов.
У 50% пациентов отмечается увеличение размеров печени (гепатомегалия) и селезенки (спленомегалия) вследствие инфильтрации органов опухолевыми клетками.
Внекостномозговые проявления заболевания связаны с лейкозной инфильтрацией центральной нервной системы и метастатическим поражением оболочек и вещества головного и спинного мозга (нейролейкемия). В этих ситуациях отмечается постоянная головная боль, возможна рвота, вялость, выявляется отек дисков зрительных нервов, могут быть нистагм, косоглазие, другие признаки поражения черепно-мозговых нервов, выявляются ригидность затылочных мышц, симптом Кернига.
Решающую роль в диагностике также имеет цитохимическое, иммунофенотипическое и морфологическое исследование бластов в костном мозге и периферической крови.
Ремиссию заболевания можно достичь посредством проведения высокодозной полихимиотерапии с последующей трансплантацией гемопоэтических стволовых клеток от HLA-геноидентичного родственного или альтернативного (неродственного, гаплоидентичного) донора у пациентов группы высокого риска рецидива. Благодаря адаптивным протоколам удается достичь ремиссии у 90% детей.
Хронические миелолейкоз
Хронический лейкоз – это вариант гемобластоза, субстратом которого являются созревающие клетки. У детей встречается только хронический миелолейкоз, который характеризуется пролиферацией гранулоцитарного ростка, гиперплазией миелоидной ткани, миелоидной метаплазией кроветворных органов, ассоциированной с хромосомной транслокацией t(9;22)(q34;q11), в результате которой образуется химерный онкоген BCR-ABL.
В течение хронического миелолейкоза выделяют три фазы:
В дебюте заболевание трудно диагностировать, поскольку основные симптомы обусловлены общим опухолевым симптомокомплексом и носят преходящий характер. Наиболее частые симптомы, присоединяющиеся позднее – гепатомегалия и спленомегалия. Нарастающая интоксикация приводит к появлению слабости, утомляемости, повышению температуры тела, болям в костях.
В периферической крови отмечается гиперлейкоцитоз (до 200 – 300 х 10 9 /л и более) с увеличением содержания гранулоцитов до 95% и преобладанием незрелых клеток гранулоцитарного ряда: промиелоцитов, миелоцитов, метамиелоцитов, миелобластов, базофилов (до 10%) и эозинофилов (до 5%). Характерна анемия и повышение СОЭ. Уровень тромбоцитов преимущественно в норме, однако может отмечаться гипертромбоцитоз (до 600 х 10 9 /л и более).
В пунктате костного мозга отмечается увеличение числа миелокариоцитов за счет пролиферирующего пула клеток гранулоцитарного ряда с увеличением базофилов и эозинофилов. Позднее отмечается угнетение эритронормобластического и мегакариоцитарного ростков кроветворения.
Основным средством терапии и стандартом лечения хронического миелолейкоза в настоящее время является применение ингибиторов тирозинкиназы (ИТК). Данные препараты имеют механизм таргетного (целенаправленного) воздействия на BCR-ABL-положительные опухолевые клетки и должны назначаться всем пациентам после подтверждения диагноза. Для оценки эффективности и переносимости терапии ИТК рекомендуется регулярный мониторинг гематологических, цитогенетических и молекулярно-генетических и других показателей у пациента.
Список литературы
Авторская публикация:
Кулева С.А.
Заведующая отделением, врач-детский онколог, ведущий научный сотрудник, профессор НМИЦ онкологии им. Н.Н. Петрова
Иванова Светлана Вячеславовна
Врач-детский онколог, научный сотрудник, кандидат наук НМИЦ онкологии им Н.Н. Петрова