Лейомиома пищевода что это
Лейомиома пищевода что это
а) Показания к операции при лейомиоме пищевода. Лейомиомы исходят из мышечного слоя пищеводной стенки. Слизистая оболочка не остаётся интактной над доброкачественной опухолью. Поэтому при рентгенографии пищевода выявляемый дефект заполнения имеет ровные контуры, полукругом вдаваясь в просвет пищевода.
Эти поражения легко дифференцировать от более частых злокачественных поражений слизистой оболочки. Если лейомиома большая, её можно увидеть на обзорной рентгенограмме груди или при рентгеновской КТ. Если опухоль настолько большая, что вызывает дисфагию, то её характерные рентгенологические признаки почти всегда позволяют поставить верный диагноз.
При эзофагоскопии видна интактная слизистая оболочка над местом поражения, выбухающая в просвет пищевода. Не следует проводить биопсию слизистой оболочки над опухолью, поскольку от этого возникнет рана слизистой, которая превратится в дефект пищеводной стенки во время последующего удаления лейомиомы. Если рентгенологические находки характерны для лейомиомы, а дисфагия незначительна или отсутствует, тогда некоторые хирурги предпочитают тактику наблюдения за больным и удаляют опухоль только при нарастании симптоматики.
Однако большинство специалистов считают, что лейомиомы нужно удалять сразу же, чтобы предупредить или облегчить их проявления, а сделать это легче, когда опухоли небольшие и более податливые. Резекция пищевода необходима очень редко.
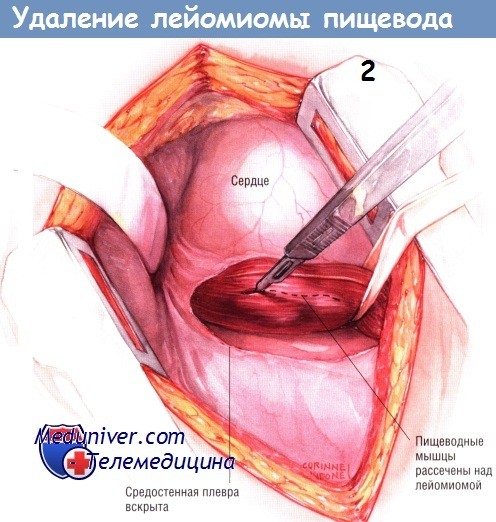
б) Техника удаления лейомиомы пищевода. После введения в наркоз больному необходимо выполнить эзофагоскопию гибким аппаратом, чтобы определить локализацию опухоли и контролировать герметичность слизистой оболочки после удаления лейомиомы. Больного укладывают в положение для боковой торакотомии. Большинство лейомиом пищевода можно удалить через правую половину груди.
Однако опухоли, лежащие в зоне соединения пищевода с желудком, необходимо удалять из левостороннего доступа. На иллюстрациях представлена именно такая операция. В грудную клетку входят через шестое межреберье.
Рассекают плевру средостения, идентифицируют пищевод и выделяют его по окружности. Патологический участок без труда пальпируется в стенке пищевода. У него плотная консистенция, напоминающая резину, легко отличающаяся от злокачественной неоплазмы. Иногда обнаружить опухоль помогает фиброэзофагоскопия. После того, как пищевод будет мобилизован и обведён дренажем Пенроуза, скальпелем рассекают его наружный продольный мышечный слой.
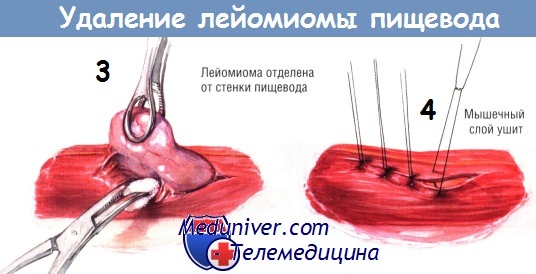
Путём острой и тупой диссекции лейомиому обычно удаётся легко удалить из стенки пищевода, не вскрывая его просвет. Если в пищеводе ещё находится эзофагоскоп, целостность стенки органа проверяют, нагнетая воздух в его просвет. После удаления опухоли мышцы пищевода соединяют серией одиночных узловых швов шёлком № 3/0. Плевральную полость дренируют трубчатым дренажем и зашивают рану на грудной стенке.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухоли пищевода
Доброкачественные опухоли пищевода
Встречаются редко, протекают бессимптомно до определенных размеров, могут выявляться как случайная находка при рентгенологическом исследовании или фиброгастродуоденоскопии. Опухоли могут расти преимущественно в просвет (экзофитные эпителиальные опухоли, полипы) или интрамурально (эндофитные, неэпителиальные опухоли).
Внутрипросветные или эпителиальные:
1. Папиллома (из многослойного плоского эпителия пищевода) — единичные или множественные папилломы имеют четкие, ровные или бугристые контуры с характерным внутренним рельефом (сосочковый, бородавчатый или шагреневый). Иногда выступающие в просвет пищевода папилломы напоминают цветную капусту. Опухоли растут на ножке или широком основании. Врожденные папилломы (папиллярная фиброма из эктопированных клеток) чаще выявляются в раннем возрасте, приобретенные обычно развиваются на фоне хронического эзофагита
2. Аденома (аденоматозные полипы) — из железистого эпителия или в нижней трети пищевода — из эктопированных участков слизистой желудка; чаще встречается в абдоминальном отделе пищевода; бывает на ножке, на широком основании, имеет гладкую поверхность ярко-розового цвета; на длинной ножке — флоттирующая папиллома.
Внутрипросветные опухоли могут осложниться кровотечением.
Опухоли имеют высокий процент малигнизации, поэтому их необходимо удалять.
Внутристеночные, или интрамуральные, являются подслизистыми, выявляются тогда, когда опухоль больших размеров, происходит выбухание слизистой:
• лейомиомы (75% от общего числа внутристеночных опухолей) ;
Внутристеночные опухоли могут осложняться кровотечением, изъязвляться, нарушать нормальную проходимость пищевода вплоть до субстеноза, малигнизироваться.
Лейомиома пищевода — доброкачественная опухоль, которая выявляется в виде выбухающего в просвет округлого образования на широком основании с гладкой поверхностью и четкими границами, которая при инструментальной «пальпации» имеет плотноэластичную консистенцию и легко смещается. Лейомиомы растут в плотно-эластичной капсуле, рост медленный, слизистая оболочка под опухолью хорошо смещается, подвижна (это очень важный диагностический симптом). Как правило, слизистая над образованием не изменена, но в ряде случаев слизистая над опухолью может воспаляться вплоть до эрозирования и изъязвления. При выявлении лейомиомы, если слизистая над опухолью не изменена, биопсия не рекомендуется.
Наблюдать через полгода и впоследствии 1 раз в год в зависимости от характера дисплазии, если производилась биопсия слизистой оболочки, покрывающей опухоль, так как при этом возрастает риск малигнизации.
Если опухоль растет, нарушает проходимость пищевода, изъязвляется, осложняется кровотечением, показано оперативное лечение.
Липома пищевода — размерами до 10 мм, имеет вид уплощенного образования с фестончатыми краями серо-желтого цвета.
Злокачественные опухоли пищевода
Рак пищевода встречается у 5% больных злокачественными опухолями.
Преобладают мужчины пожилого и старческого возраста (80% пациентов старше 60 лет). На долю аденокарциномы приходится 5-10% злокачественных опухолей, а более 90% всех злокачественных опухолей пищевода являются плоскоклеточным раком.
К предрасполагающим факторам относят курение, злоупотребление алкоголем, особенности питания (горячая, жирная пища, копчености), ахалазию кардии, гастроэзофагеальную рефлюксную болезнь, стриктуры, полипы, дивертикулы пищевода.
Эзофагоскопия с биопсией имеет ключевое значение в диагностике злокачественных опухолей пищевода, в том числе для выявления ранних признаков рака и морфологической верификации диагноза.
Ранними эндоскопическими признаками рака пищевода являются локальное утолщение и ригидность стенки, сглаженность складки или складок, выявление участка измененного цвета, контактное кровотечение.
Раки пищевода могут расти как экзофитно, так и эндофитно или иметь смешанный рост.
Для экзофитной формы рака пищевода характерны раковые узлы с неровными краями и грубой поверхностью, на которой наблюдаются кровоточащие изъязвления, некротические массы и фибринозные налеты, сужение просвета. Нередко опухоль изъязвляется и имеет вид кратера с распадом в центре, плотными и ригидными краями.
При эндофитном росте наблюдаются стенозирующий (характерны циркулярное сужение просвета пищевода с ригидными стенками, сглаженность складок, измененная окраска с цианотичным оттенком и контактной кровоточивостью) и инфильтративно-язвенный (сопровождается также плоскими кровоточащими изъязвлениями, создающими картину «рваного рельефа») варианты опухоли.
Во всех случаях выявления злокачественных опухолей пищевода необходима множественная биопсия, особенно на границе опухоли со здоровыми тканями.
Аденокарцинома эндоскопически выглядит следующим образом:
• мозговидно-язвенная форма имеет вид бугристых образований серо-желтого цвета или узлов, похожих на цветную капусту, с геморрагиями и очагами некроза на поверхности; опухоль обычно распространяется вдоль пищевода и деформирует его просвет, имеет тенденцию быстро изъязвляться, а при инструментальной «пальпации» и биопсии определяется ригидность образующих опухоль тканей;
• сосочковая форма представлена разрастающимися полиповидными образованиями красного цвета, деформирующими просвет пищевода; при инструментальной «пальпации» и биопсии ткани опухоли мягкие, отделяются крупными фрагментами, легко и обильно кровоточат;
• фунгоидная, или грибовидная, форма представляет собой одиночный сплющенный узел на широком основании;
• язвенная форма выявляется как язва неправильной формы с несколько приподнятыми и изъязвленными краями, дно язвы неровное, с серо-грязным налетом; при инструментальной «пальпации» и биопсии определяется ригидность дна, краев язвы и периульцерозной зоны.
Плоскоклеточные ороговевающие или базально-клеточные раки обычно растут эндофитно, подслизисто, равномерно циркулярно суживая просвет пищевода, стенка в зоне опухолевого роста ригидная, имеет белесый оттенок, легко контактно ранима, кровоточит.
ЭНДОСКОПИЧЕСКАЯ КЛАССИФИКАЦИЯ РАКА ПИЩЕВОДА
1. Ранний рак пищевода. Его обнаружение зависит от оценки изменений цвета. И белые, и красные пятна могут быть первым проявлением небольшого рака.
Выделяются следующие типы:
а) белый — приподнятый;
б) красный — эрозивный;
в) смешанный — эрозивный и приподнятый;
г) скрытый (диагностируется только с помощью окрашивания).
2. Более поздние стадии рака пищевода
а) полиповидный «злокачественный полип»;
б) язвенная форма («злокачественное изъязвление»).
• Рак более поздних стадий, неклассифицируемый.
По данным В. Т. Ивашкина и соавт. при эндоскопии рак пищевода I стадии выглядит как небольшое выбухание слизистой оболочки. У больных II стадией рака отмечается ригидность стенки пищевода — она остается неподвижной не только под влиянием пульсаций сердца, аорты,
дыхательных движений, но и при инструментальной «пальпации». Рак III и IV стадии выглядит как бугристая сероватая масса, легко кровоточащая при инструментальной «пальпации». При развитии распада виден кратер с подрытыми краями. Рекомендуется брать биопсийный материал
из не менее чем 5-6 мест из краев кратера.
Саркомы пищевода встречаются в 200 раз реже рака и составляют 8% сарком пищеварительного тракта; эндоскопически делятся на экзоэзофагеальные, интрамуральные (инфильтрирующие), эндоэзофагеальные. Наиболее частыми видами саркомы являются изолированный лимфогранулематоз, ретикулосаркома и лимфосаркома (злокачественные лимфомы), имеющая очаговую и диффузную формы. Реже встречаются фибросаркомы, миосаркомы, меланосаркомы и другие виды сарком.
Саркома пищевода мало отличима от рака, ей более свойственны плоские и многочисленные изъязвления, мягкость консистенции, сохраненная эластичность стенок, меньшая контактная кровоточивость, большая протяженность поражения, отсутствие супрастенотического расширения, яркость цвета.
Более точный ответ дают биопсия и цитологическое исследование биоптата.
Опухоли пищевода могут осложняться кровотечением, нарушением проходимости (стенозом), пенетрацией, перфорацией.
Лейомиома пищевода
Лейомиома пищевода – доброкачественная опухоль, образующаяся из мышечных клеток стенки пищевода и растущая в виде единичных или множественных узлов. В течение длительного времени может никак не проявляться. При достижении образованием определенных размеров возникает нарушение глотания, возможно сдавление близлежащих органов. Для диагностики лейомиомы пищевода проводится рентгеноскопия пищевода, эзофагоскопия с выполнением биопсии. Лечение только хирургическое – осуществляется удаление крупных новообразований, нарушающих функции пищевода. Прогноз для жизни и выздоровления благоприятный.
Общие сведения
Лейомиома пищевода является довольно редкой патологией в гастроэнтерологии, однако среди всех доброкачественных новообразований пищевода диагностируется примерно в 70% случаев. Данная опухоль формируется из мышечной оболочки пищевода либо из гладкомышечных волокон слизистой оболочки. Чаще всего лейомиома пищевода имеет вид одиночного округлого образования, в редких случаях состоит из множественных узлов, которые распространяются по пищеводу на значительном протяжении и существенно нарушают его функции. Локализуясь в мышечном слое, лейомиома истончает стенки пищевода, раздвигает волокна, вследствие чего страдают даже неизмененные участки мышц. Крупные образования пролабируют в просвет органа, вызывая дисфагию. Однако клинические симптомы развиваются не у всех пациентов, с чем и связана сложность диагностики лейомиома пищевода: согласно данным статистики, дисфагия имеет место лишь у половины пациентов.
Причины лейомиомы пищевода
Причины развития лейомиомы пищевода окончательно не установлены. Доказано, что риск развития данной патологии выше у лиц с наследственной предрасположенностью (случаи онкопатологии у родственников), при наличии вредных привычек (курения, употребления алкоголя), нерациональном питании (избытке в рационе острой, копченой пищи, специй, систематическом употреблении термически агрессивной пищи). Важную роль играю врожденные аномалии развития пищевода (кисты пищевода). Все факторы риска приводят к нарушению процессов деления гладкомышечных клеток и апоптоза, в результате чего клетки приобретают способность бесконтрольно делиться, формируя узлы.
Наиболее часто лейомиома развивается в местах естественных сужений пищевода, а также в его нижней трети. Данный вид доброкачественных опухолей характеризуется относительно медленным ростом, поэтому до появления первых клинических симптомов может пройти длительный период (особенно при росте опухоли в толще мышечной оболочки – интрамуральном). Лейомиомы пищевода могут образовываться под слизистой оболочкой, тогда симптоматика проявляется даже при малых размерах образования в виде дисфагии. В случае формирования новообразования ближе к наружной оболочке пищевода больные могут в течение многих лет не испытывать никаких жалоб. В 8% случаев лейомиома пищевода малигнизируется, преобразуясь в лейомиосаркому.
Симптомы лейомиомы пищевода
В некоторых случаях пациентов беспокоит отрыжка, изжога, гиперсаливация; если лейомиома локализуется в нижней трети пищевода возникает рвота пищей, при изъязвлении опухоли – с примесью крови. Общее состояние при данной патологии страдает редко. Возможно некоторое снижение веса, связанное со сложностями при глотании, ограничением объема и характера пищи. При скрытых кровотечениях анемия может привести к слабости, головокружению.
Диагностика лейомиомы пищевода
Лейомиомы пищевода малых размеров, не вызывающие жалоб у пациентов, обычно являются диагностическими находками. При наличии характерной симптоматики консультация гастроэнтеролога позволяет предположить наличие новообразования пищевода, однако верифицировать диагноз можно только на основании данных рентгенологических и эндоскопических методов диагностики.
При проведении рентгенографии пищевода определяются характерные признаки новообразования: дефект наполнения в области опухоли, в зоне ее локализации возможно расширение пищевода. Соответственно дефекту наполнения на фоне средостения визуализируется тень опухоли. При множественных узлах определяются перекрещивающиеся контуры. Данная рентгенологическая картина не является специфичной, поскольку помимо лейомиомы пищевода, может встречаться при других опухолях или кистах. Поэтому обязательно проведение эндоскопического исследования.
Эзофагоскопия дает возможность визуализировать образование, особенно при его подслизистом расположении, оценить состояние слизистой оболочки пищевода и провести эндоскопическую биопсию. Гистологическая оценка биоптата обязательна для определения доброкачественности опухоли, прогноза и выбора оптимального метода лечения.
Лечение лейомиомы пищевода
При лейомиоме пищевода проводится только хирургическое лечение. Данные новообразования характеризуются медленным ростом, поэтому их удаление показано только при нарушении функций пищевода. При небольших размерах опухоли возможно длительное наблюдение с обязательным периодическим обследованием, целью которого является своевременное установление показаний к операции. Однако раннее удаление лейомиомы пищевода избавляет пациента от более сложной и обширной операции в будущем.
Наиболее часто хирургическое удаление лейомиомы проводится путем энуклеации (вылущивания) опухоли при выполнении торакотомии. После удаления опухолевого образования производится ушивание дефекта мышечной стенки пищевода, при крупных дефектах возможно выполнение пластики лоскутом диафрагмы или париетальной плевры. Обширное оперативное вмешательство, целью которого является удаление части пищевода (резекция), выполняется крайне редко – при крупных множественных узлах и отсутствии возможности исключить малигнизацию.
В послеоперационном периоде пациенту показана диета (механически, термически и химически щадящие блюда). На длительный период назначаются препараты группы ингибиторов протонной помпы, которые предупреждают повреждение слизистой оболочки пищевода кислым желудочным содержимым. Это особенно важно, если лейомиома пищевода сопровождалась явлениями эзофагита.
Прогноз и профилактика лейомиомы пищевода
Прогноз при лейомиоме пищевода благоприятный. Такие опухоли медленно растут и до возникновения необходимости проведения операции проходит длительный срок. В редких случаях данные новообразования малигнизируются (озлокачествляются). Возможны такие осложнения, как изъязвление на поверхности опухоли, стеноз пищевода, скрытые кровотечения. После проведения хирургического лечения отдаленные результаты хорошие. Заболевание рецидивирует крайне редко.
Специфической профилактики лейомиом пищевода не существует. Рекомендуется рациональное сбалансированное питание, отказ от вредных привычек (курения, употребления алкоголя). Пациенты после удаления новообразований должны обязательно наблюдаться у гастроэнтеролога с регулярным проведением эзофагоскопии.
Лечение лейомиомы пищевода в Израиле: передовые методики
Лучшее подтверждение того, насколько качественно проходит лечение лейомиомы пищевода в Израиле, – отзывы пациентов. Прогноз при данном заболевании благоприятен: после того, как проведено удаление опухоли, болезнь редко возвращается. Однако для того, чтобы быть уверенным в полном выздоровлении, пациенту требуется систематически проходить обследование.
Методы лечения лейомиомы пищевода в Израиле
Методы лечения лейомиомы пищевода в Израиле зависят от размера опухоли, ее расположения, количества образований.
Клиническое наблюдение. Лейомиома относится к тому виду доброкачественных опухолей, которые растут очень медленно. Если она не угрожает жизни и здоровью, не препятствует прохождению пищи в желудок, то врачи клиники предпочитают наблюдать за ней, не предпринимая никаких терапевтических мер. Однако стоит помнить, что лейомиома иногда может перерождаться в злокачественную опухоль, поэтому пациент должен регулярно проходить диагностические исследования. Если возникает дисфагия (расстройство глотания), опухоль нужно удалить.
Хирургический метод. Удаление лейомимомы – наиболее эффективный, а подчас и единственный способ избежать развития осложнений. Новообразования этого вида заключены оболочку, поэтому важно извлечь лейомиому, не нарушая целостность капсулы. Хирурги клиники Топ Ихилов имеют необходимые навыки для того, чтобы провести операцию с филигранной точностью.
Послеоперационный период. После проведенной операции пациенту показана особая диета и прием препаратов, которые минимизируют влияние соляной кислоты на слизистую пищевода. Это способствует скорейшему заживлению поврежденного участка.
Диагностика лейомиомы пищевода в Израиле
В клинике Топ Ихилов диагностика проводится на современном оборудовании, что позволяет определить наличие опухоли на самых ранних стадиях. Особенно важно проходить профилактические исследования тем, кто имеет в анамнезе случаи появления доброкачественных опухолей пищевода или имеет наследственную предрасположенность к ним. Диагностика лейомиомы пищевода в Израиле проводится в максимально удобной для приезжающих в Израиль обстановке, и занимает минимум времени.
Первый день. Осмотр
Пациент в сопровождении кейс-менеджера клиники едет на прием к лечащему врачу. Происходит первичная консультация, пациент узнает, какие исследования ему надо пройти, задает вопросы, которые его интересуют. Кейс-менеджер при необходимости выполняет роль переводчика.
Второй день. Обследование
Задача диагностики – определить точное местоположение опухоли и определить, какая лечебная тактика будет оптимальной. При подозрении на лейомиому назначают такие исследования:
Третий день. Коллегиальное решение
После того, как проведены все исследования, консилиум профильных врачей определяет наиболее результативную терапию. В клинике Топ Ихилов лечение лейомиомы пищевода проводится по международным протоколам, в каждом конкретном случае подбирается программа, которая будет наиболее эффективной.
Лечение лейомиомы пищевода в Израиле: стоимость
На формирование окончательной суммы влияет степень развития заболевания, масштаб необходимого хирургического вмешательства, наличие сопутствующих патологий. Если сравнивать ценовую политику израильских и европейских клиник на лечение лейомиомы пищевода, в Израиле цены на 30-50% ниже при столь же высоком уровне проведения лечебных мероприятий.
Лейомиома пищевода что это
Лейомиома — доброкачественная опухоль, исходящая из гладкой мускулатуры с наиболее частой локализацией в желудочно-кишечном тракте [1]. Частота встречаемости лейомиом 0,005—7,9% [2—4], они составляют 2/3 всех доброкачественных опухолей пищевода. Чаще всего их обнаруживают у пациентов в возрасте от 30 до 59 лет, в 2 раза чаще у мужчин, чем у женщин. Опухоль характеризуется медленным ростом, как правило, ее случайно обнаруживают при проведении диагностических исследований. Лейомиомы размером более 10 см считают гигантскими [5]. Редкими жалобами являются дисфагия, боль в грудной клетке или животе при размере опухоли не менее 5 см [6, 7]. Основой метод лечения — радикальное удаление хирургическим путем (энуклеация). Малоинвазивные вмешательства возможны при небольших размерах образования с применением внутрипросветной эндоскопии, торако- или лапароскопии [7—9]. Публикации по диагностике и лечению пациентов с большими и гигантскими лейомиомами пищевода, как правило, носят описательный характер. Представляем свой опыт диагностики и лечения пациентов с гигантской лейомиомой пищевода. С 2016 по 2018 г. в клинике кафедры госпитальной хирургии находились на лечении 2 больных в возрасте 26 и 28 лет. Приводим оба клинических примера.
Пример 2. Пациент 26 лет поступил в клинику 21.08.18 с жалобой на периодически возникающие затруднения при глотании. Из анамнеза: в 2012 г. при ФЭГДС выявлено подслизистое новообразование в нижней трети пищевода. При повторном исследовании в 2015 г. образование не обнаружено. Жалобы появились около 5 мес назад. При эндоскопическом исследовании (рис. 5, а): 


Обсуждение
Наиболее частой (60%) локализацией лейомиомы является нижняя треть пищевода, реже она локализуется в средней (30%) и верхней (10%) трети пищевода [1]. Чаще всего заболевание диагностируют при рентгеноскопии пищевода, эндоскопическом исследовании, рентгеновской спиральной компьютерной томографии и эндоУЗИ. Мнения по поводу проведения биопсии при эндоскопическом исследовании неоднозначны, поскольку лейомиома способствует формированию фиброза в слизистой оболочке, увеличивая риск перфорации при выделении опухоли в процессе хирургического вмешательства. Кроме того, тонкоигольная аспирационная биопсия не позволяет дать заключение из-за малого количества материала и частых некрозов в центре опухоли [6—8]. Эндоскопическое удаление опухоли с использованием гибкой эндоскопии возможно при размерах образования не более 2—4 см [10]. При размерах опухоли от 5 до 8 см возможно применение видеоторако- или лапароскопии в зависимости от локализации образования. При размерах образования более 8 см использование малоинвазивных технологий требует определенных навыков и технически сложно выполнимо. Существует также высокий риск осложнений в виде кровотечения при выделении опухоли, несостоятельности швов стенки пищевода и нарушения его моторики в послеоперационном периоде [11, 12]. Тоннельные вмешательства в таком случае не показаны, хотя могут быть полезны при выделении опухоли [12]. В такой ситуации чаще прибегают к экстирпации пищевода с эзофагогастропластикой, что может значительно ухудшить качество жизни пациентов. В наших наблюдениях при размере опухоли 10 см и более выполнены органосохраняющие операции с хорошим клиническим эффектом. Основаниями для выполнения таких вмешательств послужили опыт операций на пищеводе и возраст пациентов. Оба пациента не имеют нарушений при приеме пищи, физически активны, без признаков нарушения трудоспособности.
Таким образом, современные возможности мультидисциплинарного подхода в диагностике и лечении пациентов с гигантской лейомиомой пищевода позволяют выполнять удаление опухоли без резекции или экстирпации органа, что, безусловно, отражается на уровне качества жизни пациентов.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.