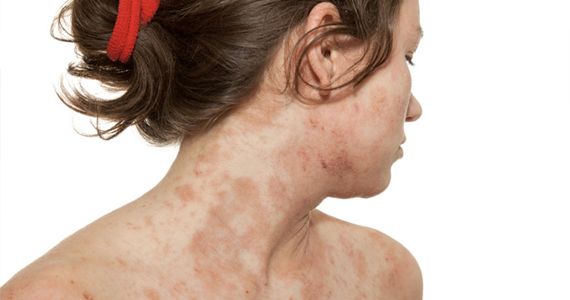
Лихенификация что характерно для
ЛИХЕНИФИКАЦИЯ
Полезное
Смотреть что такое «ЛИХЕНИФИКАЦИЯ» в других словарях:
Лихенификация — Лихенизация (лат. lichenisatio; син. лихенификация) вторичный морфологический элемент сыпей, характеризующийся резким уплотнением кожи, усилением её рисунка и нарушением пигментации … Википедия
лихенификация — (lichenificatio; лихен + лат. facio делать) см. Лихенизация … Большой медицинский словарь
ЛИХЕНИФИКАЦИЯ — (lichenification) утолщение эпидермиса кожи с образованием на ней большого количества складок. Причиной лихенификации является сильное расчесывание или растирание кожи … Толковый словарь по медицине
лихенификация гигантская гипертрофическая — (lichenificatio gigantea hypertrophica) см. Нейродермит гипертрофический … Большой медицинский словарь
Лихенификация (Lichenification) — утолщение эпидермиса кожи с образованием на ней большого количества складок. Причиной лихенификации является сильное расчесывание или растирание кожи.ЛИХЕНОИДНЫЙ (lichenoid) данный термин применяется для описания кожных заболеваний, течение… … Медицинские термины
Лихенизация — (лат. lichenisatio; син. лихенификация) вторичный морфологический элемент сыпей, характеризующийся резким утолщением кожи, усилением её рисунка, и в некоторых случаях нарушением пигментации. Проявления Кожа выглядит изборожденной и… … Википедия
ДЕРМАТИТ АТОПИЧЕСКИЙ — мед. Атопический дерматит хроническое воспалительное заболевание кожи, сопровождаемое зудом и экзематизацией, часто связанное с наследственной предрасположенностью к ато пии и имеющее типичные места локализации. Частота. 7 24:1 000 населения.… … Справочник по болезням
НЕВРОДЕРМИТ — (neurodermitis), термин, введенный Броком (Brocq) для обозначения дерматозов, при которых изменения кожи появляются как результат расчесов, вызванных первично возникающим зудом. Группа Н. очерчена еще недостаточно ясно. Различают два главных типа … Большая медицинская энциклопедия
лихенизация — (lichenisatio; син. лихенификация) вторичный морфологический элемент сыпей, характеризующийся резким уплотнением кожи, усилением ее рисунка и нарушением пигментации … Большой медицинский словарь
нейродермит гипертрофический — (n. hypertrophica; син. лихенификация гигантская гипертрофическая) Н. с опухолевидными зонами лихенизации, возникающий обычно на половых органах и в пахово бедренных складках … Большой медицинский словарь
(Neurodermitis diffusa infantum s. prurigo Besnier)
Синонимы: prurigo diffusa chronica cum lichenificatione; atopic dermatitis; eczema constitutionale; eczema pruriginosum; prurigo diathetica; spatexsudatives Ekzematoid (Rost).
Определение
О природе и клинической индивидуальности или идентичности диффузного нейродермита, почесухи Бенье и атопического дерматита и их сходстве с экземой и с другими «пруригинозными» процессами существует еще немало невыясненных вопросов и споров. В настоящее время преобладающим является мнение, что диффузный нейродермит, почесуха Бенье и атопический дерматит американских авторов — идентичные заболевания. Невыясненность существует в особенности в отношении связи между ними и истинной детской экземой. Последнюю многие авторы называют еще конституциональной или атопической экземой; при этом отмечают, что детская экзема в более старшем возрасте «переходит» в почесуху Бенье, диффузный нейродермит или атопический дерматит.
Мы не разделяем этого мнения о детской экземе. По нашему мнению, существует истинная детская экзема, уже описанная выше, которая обычно проходит бесследно к концу второго года. Кроме того, существует вид экземы у более старших грудных и у маленьких детей, являющаяся первым выражением диффузного нейродермита или диатезной почесухи Бенье или атопического дерматита. Она не проходит к концу второго года жизни, а продолжается и после этого, иногда всю жизнь: для нее характерен ряд морфологических, эволютивных и общих симптомов, которые и индивидуализируют ее.
Бенье описывает как prurigo diathesique хроническое, отличающееся сильным зудом заболевание, с полиморфными изменениями кожи. Оно начинается обычно в первые месяцы жизни. Морфологические изменения кожи напоминают на данном этапе развития сухие подострые экземные процессы, в связи с чем немецкие дерматологи это заболевание причислили к группе хронических экзем, где оно и фигурировало в течение немалого времени. Обычно этим экземным воспалениям предшествовал сильный зуд, легко приводящий к лихенификации кожи, что делало невозможным на данном этапе отдифференцировать это заболевание от диффузного нейродермита. Особая эволюция заболевания, которое начинается в грудном и раннем детском возрасте, особая локализация изменений, сочетание или чередование с рядом других аллергических проявлений (астма, астматический бронхит, сенная лихорадка, строфулюс, припухание лимфатических узлов и вообще наличие более выраженных симптомов общего расстройства всего организма), составляют отличительные черты диатезной почесухи Бенье.
Под названием нейродермита была описана (Брок) группа патологических процессов кожи, в первую очередь — одна ограниченная и одна диффузная формы отличающиеся сильным зудом, лихеноидными папулами и типичной лихенификацией. Как при ограниченных, так, в особенности, при диффузных формах, высыпание напоминает подострые и хронические экземные процессы; поэтому некоторые авторы отнесли нейродермит к хроническим экземам. По своему развитию, общим симптомам и патогенезу нейродермит у грудных и маленьких детей, в особенности его диффузные формы, не отличается от почесухи Бенье. Поэтому независимо от спора о том, следует ли у взрослых диффузный нейродермит идентифицировать с почесухой Бенье, мы считаем, что в грудном и детском возрасте это идентичные заболевания.
Введенное американскими авторами название «атопический дерматит» не дает ничего нового для морфологии, эволюции и нозологии описываемых дерматозов, а. является лишь новым названием нейродермита, почесухи Бенье и подобных им процессов. При создании этого названия исходили из предположения, что в патогенезе этих процессов участвует атопический диатез Коки (A. Coca). Распространение этого понятия и на клинику, как говорит Л. П. Машкиллейсон, не необходимо. Оно лишь обременяет и без того сложную дерматологическую терминологию. Мы не согласны в особенности с полным идентифицированием детской экземы с атопическим дерматитом.
Сущность диффузного нейродермита (почесухи Бенье) в грудном и детском возрасте. Уже давно авторы замечали, да и теперь замечают, различные особенности в части случаев детской экземы. Совокупность этих особенностей является характерной для третьего вида (после себороидного дерматита и истинной детской экземы) экземной реакции в грудном и детском возрасте — нейродермита или почесухи Бенье.
Начало заболевания
Нейродермит возникает также в первые месяцы жизни, но в общем позже, чем истинная детская экзема. В некоторых случаях могут заболеть и дети 4—5 лет. Одним словом, каждая начавшаяся после 4—5-го месяца жизни экзема в грудном и детском возрасте может возбудить подозрение на нейродермит.
Морфология и локализация. Гистопатологическая картина нейродермита соответствует картине подострых и хронических экзем с более выраженным акантозом и почти полным отсутствием интраэпидермальных пузырьков. В начале своего развития в грудном возрасте, при рецидивах и обострениях нейродермита поражение у детей может быть эритемо-отечным и мокнуть, полностью напоминая истинную детскую экзему. Однако при внимательном наблюдении можно обнаружить, что при нейродермите пораженная кожа более сухая, склонна к лихенификации, меньше мокнет и мокнутие менее продолжительно.
В более поздних и более типичных случаях высыпным элементом является лихеноидный узелок, а одновременно с экземоподобными бляшками появляются и отдельные папуло-уртикарные или папуло-везикулезные элементы, напоминающие высыпь при строфулюсе. Также в более поздних стадиях кожа на пораженных участках начинает инфильтрироваться, утолщаться, покрываться ссадинами, корочками, лихенифицируется и темнеет.
Изменения, в особенности вначале, локализуются главным образом на лице, причем наряду со щеками чаще поражается и лоб. Вместе с тем постепенно появляются изменения и на затылке, в локтевых и подколенных сгибах, вокруг рта, на кистях, в области половых органов, на внутренних поверхностях бедер, наружных поверхностях конечностей и на других участках кожи. Вообще диссеминированная и лихенифицированная экзема в грудном и детском возрасте чаще бывает не истинной детской экземой, а нейродермитом.
Эволюция и симптомы
В то время как истинная детская зкзема обычно проходит бесследно приблизительно к концу второго года жизни, почесуха Бенье большей частью с ремиссиями различной продолжительности может продлиться и до полового созревания, а иногда не проходит и до конца жизни. Заболевание развивается приступами, возникающими часто сезонно (главным образом зимой и весной).
До и во время каждого приступа отмечается очень сильный зуд. Зуд делает грудных и маленьких детей, которые болеют диффузным нейродермитом, чрезвычайно неспокойными; они плохо спят, бледны, плаксивы, капризны, худы. При малейшем раздражении у них возникает приступ зуда и дети неудержимо начинают чесаться. С течением времени наступает «холодное» опухание паховых, бедренных и других лимфатических узлов.
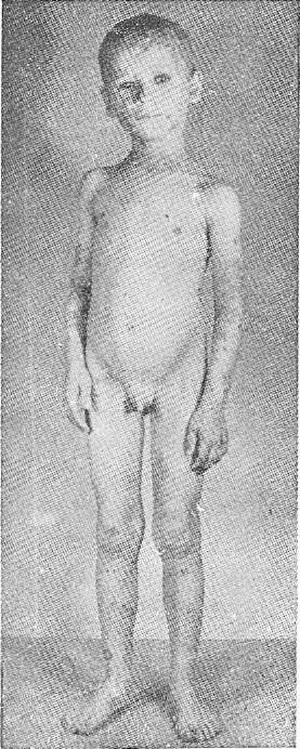
Рис. 2.
Prurigo Besnier у 6-летнего мальчика
Одновременно с кожными явлениями у большинства детей, больных почесухой Бенье, наблюдается аллергический ринит, астматический бронхит, а позже и бронхиальная астма. Эти явления сопутствуют кожным приступам или же чередуются с ними.
Этиология и патогенез. В настоящее время преобладает мнение, что диффузный нейродермит обусловлен особым, врожденным или приобретенным состоянием повышенной чувствительности по отношению к различным экзо- и эндогенным раздражителям антигенного и неантигенного характера. Кожные пробы с различными аллергиями весьма часто бывают положительными; в особенности это касается вдыхаемых аллергенов (пыль, волосы, животного происхождения, растительные продукты и пыльца). Часто обнаруживаются антитела (методом пассивного перенесения). Наблюдаются также положительные комплементсвязывающие реакции, явления коллоидоклазии (положительный индекс Зогана). Однако все попытки установить специфическую аллергическую сверхчувствительность оказались безрезультатными. Удаление аллергенов, по отношению к которым получились положительные кожные пробы не приводило к излечению. Введение их не всегда связано с последующим ухудшением. Неожиданными и неадекватными являются реакции на различные лечебные средства: сильно раздражающие средства могут переноситься кожей хорошо, а с виду индифферентные средства могут вызвать раздражение кожи. Хилл (Hill) допускает, что при нейродермите существует особый местный Х-фактор, обусловливающий склонность к белому дермографизму, сужению сосудов и сверхчувствительности кожи по отношению к различным раздражителям. Тенденция к спазму мелких кровеносных сосудов кожи при нейродермите считается в известной мере аналогичной спазму бронхов при бронхиальной астме, сопровождающей это заболевание.
Обсуждалась роль status thymicolymphaticus, плюригландулярной эндокринной дисфункции, гельминтиаза и торпидной туберкулезной интенции, однако особых доказательств представлено не было.
На основании семейных анкет удалось установить, что нейродертмит развивается главным образом при небрежном, грубом, недостаточно заботливом уходе за детьми.
В отношении диффузного нейродермита было установлено особенно нужное обстоятельство, что он поддается влиянию перемены обстановки, причем улучшается, в частности, при пребывании на море или на высоте более 1200 м над уровнем моря. Считается, что в этих условиях, наряду с устранением раздражающих аллергенов, влияние оказывают и климатические факторы (атмосферное давление, влажность, температура, ветры и пр.).
Из сказанного видно, что этиология и патогенез нейродермита до сих пор все еще остаются невыясненными. Наряду с ролью некоторых трофаллергенов и пылевидных аллергенов, при обсуждении патогенеза всё больше пробивает себе путь предположение, что нейродермит представляет собой своеобразный трофический невроз, развивающийся у людей с функциональной недостаточностью центральной нервной системы (С. Т. Павлов). В подкрепление этого предположения, наряду с данными изложенными выше в разделе о патогенезе экземы, можно привести ещё следующие. Еще Брок, давая наименование этому заболеванию, на основании клинического наблюдения связал его возникновение и развитие с состоянием нервной системы. В настоящее время также известно, наилучшие результаты лечения нейродермита получаются при применении средств, воздействующих на центральную и вегетативную нервы, систему. Клиническое улучшение нейродермита при высокогорном летний, согласно нашим наблюдениям, сопровождается прежде всего нормализацией тонуса вегетативной нервной системы и процессов возбуждения и торможения центральной нервной системы. На роль вегетативной нервной системы в патогенезе нейродермита указывают также исследования А. В. Логинова и О. К. Шапошникова, которые обнаружили в коже больных нейродермитом наличие подобного адреналину вещества и снижение проницаемости кожных сосудов. В качестве непосредственных причин возникновения нейродермита указывают на различные экзогенные и Эндогенные интоксикации.
Диагноз
Если принять во внимание перечисленные особенности морфологии, эволюцию, локализацию и общие симптомы, то поставит диагноз почесухи Бенье сравнительно не трудно. В грудном и раннем детском возрасте ее нужно дифференцировать главным образом от истиной детской экземы и себороидного дерматита; об этом дифференцированном диагнозе говорилось выше. Особое диагностическое значение приписывают сопровождающим детский нейродермит папуло-уртикарным высыпям и уртикарному характеру кожных реакций по отношению к различным аллергенам. У более старших детей почесуху Бенье нужно дифференцировать от prurigo Hebrae, других пруригинозных процессов, некоторых контактно-аллергических дерматитов, от красного плоского лишая, псориаза, золотушного лишая, которые рассматриваются в соответствующих разделах.
Прогноз почесухи Бенье quo ad sanationem всегда серьезный. Как было сказано, заболевание с более или менее продолжительными ремиссиями может продлиться до периода полового созревания и позже. В связи с прогнозом нужно учитывать следующие осложнения и особенности развития некоторых случаев диффузного нейродермита.
При диффузном нейродермите у детей наблюдаются вторичные инфекции, но они значительно слабее и реже, несмотря на очень сильный зуд и расчесы.
В части случаев диффузного нейродермита развивается так называемая атопическая эритродермия. Она может предшествовать или сопутствовать основному заболеванию и остаться после выздоровления последнего. При этом состоянии кожа всего тела светло-красного цвета, напоминает гусиную; она утолщена и не имеет особой склонности к везикуляции и мокнутию. Существует выраженное шелушение, общее увеличение лимфатических узлов, очень сильный зуд. При этой форме очень заметна повышенная чувствительность к различным антигенным раздражителям и более выражена склонность ко вторичной инфекции. В крови обнаруживается выраженная эозинофилия; значительно увеличено число белых кровяных клеток без признаков заболевания крови.
В небольшом числе случаев при почесухе Бенье в возрасте между 16 и 35 годами наблюдается развитие катаракты [ Роксбург (Rox- rurgh), Брунстинг)]
Многолетнее прослеживание участи детей, болевших почесухой Бенье, «оказало следующее: из 84 еще в грудном возрасте от вторичной инфекции умерло 6 (летальность выше, чем в контрольной группе); у 55% больных экземные явления продолжались до 13-летнего возраста, а у многих лиц до 20 лет; в течение первых трех лет жизни выздоровело 27% детей; астма, хронический бронхит и сезонный ринит были обнаружены у 73% больных (в контрольной группе — 5—7%); наиболее часто наблюдалась астма; 22% детей по одному или нескольку раз переболели пневмонией у контрольных — 2%); у 23% больных были головная боль и частая рвота, а у 17% — крапивница (в контрольной группе значительно более низкое число подобных нарушений — до 0%). У детей, родители которых болели экземой, продолжительность заболевания была больше. Вообще диффузный нейродермит у грудных и маленьких детей считается серьезным заболеванием, значительно нарушающим и подвергающим опасности здоровье и дальнейшее развитие детей.
Лечение
Наружное лечение проводят как при истинной детской экземе. Дети больные почесухой Бенье, хорошо переносят дегти. Часто применяется хорошо промытый сосновый деготь, чистый или в комбинациях.
В особенно тяжелых и не поддающихся другому лечению случаях при более значительной инфильтрации кожи можно иметь в виду и внимательно применять рентгенотерапию или пограничные лучи, а во всех случаях — общее облучение ртутно-кварцевой лампой и противозудные ванны. 2 апреля 2019
Лихенификация что характерно для
Лихенификация может возникать вторично после многих зудящих дерматозов, и некоторые авторы предполагают, что простой хронический лишай является минимальным вариантом атопической экземы у взрослых, имеющих в личном или семейном анамнезе атопические нарушения. Другие считают, что возникновение заболевания связано с нарушениями функций внутренних органов, такими как холецистопатии, сахарный диабет и запоры. Лихенификация также развивается в течение других дерматозов раздражения или как осложнение стойких кожных очагов разных видов, например хронического контактного дерматита, астеатогической и монетовидной экземы, себорейного и застойного дерматита, плоского лишая, зуда ануса и вульвы и редко псориаза.
Зуд тяжелый, пароксизмальный и обычно возникает ночью. Часто он непропорционален степени объективных изменений на коже.
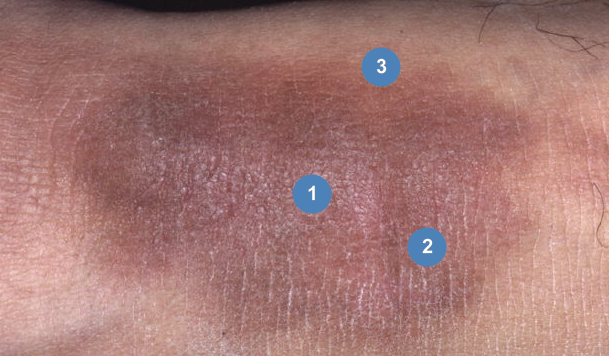
Исходный очаг обычно изолированный, его структуру можно разделить на три зоны:
Существуют различные формы лихенификации с их собственными характеристиками в зависимости от локализации и длительности существования очага. В ранних очагах две внешние структурные зоны могут отсутствовать. В некоторых случаях может наблюдаться лейкодермия в сочетании с витилигоподобными пятнами и депигментированными участками инфильтрированных папул. Редко простой лишай представлен изолированными лихеноидными папулами без центральной лихенификации.
Может поражаться практически любой участок кожи, но наиболее типична локализация в тех зонах, которые доступны для расчесов: на задней поверхности шеи, волосистой части головы, разгибательных поверхностях предплечий, в крестцовой области, на внутренней поверхности бедер, голенях и лодыжках, лобке и мошонке.Течение хроническое, очаги персистируют неопределенно долго в зависимости от индивидуальных особенностей.
Лишай затылочной области
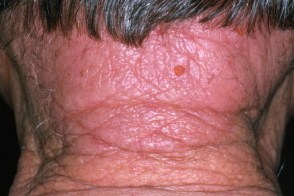 Возникает на задней поверхности шеи, особенно у женщин при эмоциональном стрессе или у пациентов с атопическим дерматитом. Такой участок легко доступен, и пациенты активно расчесывают его. В обоих случаях заболевание характеризуется наличием шелушащейся псориазиформной бляшки и частыми эпизодами вторичной инфекции. Возникает на задней поверхности шеи, особенно у женщин при эмоциональном стрессе или у пациентов с атопическим дерматитом. Такой участок легко доступен, и пациенты активно расчесывают его. В обоих случаях заболевание характеризуется наличием шелушащейся псориазиформной бляшки и частыми эпизодами вторичной инфекции. |
Узловатый нейродерматит волосистой части
головы представлен зудом и экскориированными папулами. В данной ситуации для образования узлов достаточно утолщения эпидермиса на волосистой части головы.
Гигантская лихенификация Потрие
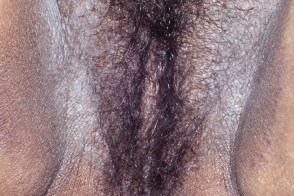 Представляет собой бородавчатые решетчатовидные бляшки, которые развиваются в аногенитальной области, когда зуд персистирует много лет. Четко ограниченные бляшки бородавчатой гиперплазии могут быть приподняты над окружающей поверхностью, могут развиваться опухолевидные бляшки. Представляет собой бородавчатые решетчатовидные бляшки, которые развиваются в аногенитальной области, когда зуд персистирует много лет. Четко ограниченные бляшки бородавчатой гиперплазии могут быть приподняты над окружающей поверхностью, могут развиваться опухолевидные бляшки. |
Лихенификация по типу «гальки»
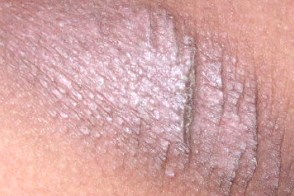 Клиническая картина представляет собой сливающиеся бляшки из гладких мелких папул или отдельные мелкие узелки, напоминающие плоский лишай. Они могут также наблюдаться у пациентов с атопическим дерматитом, фотодерматитом и себорейным дерматитом. Клиническая картина представляет собой сливающиеся бляшки из гладких мелких папул или отдельные мелкие узелки, напоминающие плоский лишай. Они могут также наблюдаться у пациентов с атопическим дерматитом, фотодерматитом и себорейным дерматитом. |
Простой хронический лишай требует устранения первичной причины лихенификации. Гистологическая картина имеет некоторые особенности в зависимости от локализации и длительности существования очага. Постоянно присутствуют гиперкератоз и акантоз. Отмечается удлинение межсосочковых клиньев эпидермиса. Иногда присутствуют спонгиоз и небольшие участки паракератоза. Повсеместно наблюдается гиперплазия.
Общие терапевтические рекомендации
Зуд является ведущим симптомом заболевания, и лечение должно быть направлено на прекращение зуда.
Другие виды терапии
Альтернативные и экспериментальные методы лечения
Атопический дерматит, или нейродермит
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дермат
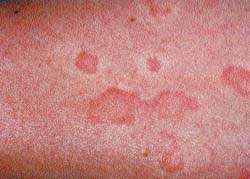 |
Для характеристики кожного поражения в виде папулезно-везикуальных высыпаний, гиперемии, инфильтрации, сухости, шелушения, лихенификации чаще используются термины «атопический дерматит» и «нейродермит». По клиническому течению атопический дерматит подразделяют на ограниченный и диффузный. Для атопического дерматита ограниченного характера типичная область локализации – затылок, задняя поверхность шеи, локтевые и подколенные сгибы, предплечья, внутренняя поверхность бедер. При ограниченном атопическом дерматите бывает один-два, реже несколько очагов поражения. Заболевание сопровождается сухими высыпаниями, мокнутие не характерно.
Диффузный атопический дерматит отличается от ограниченного более распространенным процессом. Иногда процесс принимает генерализованный характер. Наряду с нерезко ограниченными буровато-красными участками инфильтрированной и лихенизированной кожи, которые могут охватывать обширные поверхности, отмечаются отдельные плоские блестящие узелки, множественные экскориации. Кожа больных диффузным атопическим дерматитом отличается сухостью. У некоторых больных наблюдается везикуляция и мокнутие. При этом в клинической картине заболевания преобладают, наряду с инфильтрацией и лихенизацией, отечность кожи, папулы, везикулы, эрозии и эритема островоспалительного характера. Больных беспокоит непрекращающийся зуд. На участках разрешившихся высыпаний остается временная гиперпигментация кожи. При диффузном атопическом дерматите отмечается хронически рецидивирующее течение с частыми и длительными обострениями. Очень часто у больных атопическим дерматитом наблюдаются респираторные проявления атопии: бронхиальная астма, риноконъюнктивит.
| Наряду с атопическим дерматитом, или нейродермитом, который хорошо известен дерматологам, встречается тяжелый, генерализованный атопический дерматит, который протекает с постоянными явлениями экзематизации и пиодермии. Для него характерно сочетание с атопическими заболеваниями респираторного тракта в виде аллергических риносинуситов, конъюнктивитов и атопической бронхиальной астмы. Тяжелое течение заболевания нередко приводит к инвалидности. Лечение этих больных представляется крайне затруднительным, что обусловлено часто встречающейся лекарственной непереносимостью |
Одна из особенностей течения атопического дерматита — гнойная кожная инфекция, проявляющаяся в виде пиодермии, для которой характерны мелкие пустулезные высыпания, носящие поверхностный характер. Типичным для этих больных является герпес симплекс, который может локализоваться на коже лица, рук, ягодиц, на слизистых оболочках и способен мигрировать на новые участки. Предрасположенность больных атопическим дерматитом к стафилодермии, герпетической инфекции считается клиническим признаком недостаточности иммунитета. Конъюнктивит при атопическом дерматите иногда носит сезонный характер и является проявлением поллиноза, хотя в большинстве случаев он наблюдается круглогодично. При посеве содержимого с конъюнктивы часто идентифицируется золотистый стафилококк.
Таким образом, можно выделить синдром, который характеризуется сочетанием тяжелого генерализованного атопического дерматита с чередованием распространенной экзематизации и пиодермии и респираторных проявлений атопии. При этом отмечается чрезвычайно высокий уровень IgE, сенсибилизация почти ко всем атопическим аллергенам. Сочетание аллергических IgE опосредованных реакций и иммунодефицита, клинически проявляющегося в рецидивирующей пиодермии, герпетической инфекции и подтвержденного результатами иммунологического исследования, является одним из патогенетических механизмов развития этого синдрома. Особая тяжесть заболевания, молодой возраст больных, неэффективность традиционных методов терапии позволили выделить это заболевание и назвать его тяжелым атопическим синдромом (Ю. А. Порошина, Е. С. Феденко, В. Д. Прокопенко, 1985 год).
К сожалению, традиционные методы терапии недостаточно эффективны при лечении тяжелого атопического синдрома. Глюкокортикостероиды, обладающие выраженным противовоспалительным, антиаллергическим действием, нередко приводят к стероидозависимости и вызывают ряд тяжелых осложнений в виде обострений очагов инфекции и пиодермии. Обострение пиодермии вызывает необходимость антибактериальной терапии, которая, как правило, обостряет атопический дерматит или осложняется в связи с наличием у больного лекарственной непереносимости. В связи с неэффективностью традиционной терапии в Институте иммунологии МЗ РФ разработаны и проводятся методы экстракорпоральной иммунофармакотерапии (ЭИФТ, плазмоцитоферез с диуцифероном, преднизолоном и др. препаратами).
За период 1995–1997 гг. в Клинике неврозов обследовано 2686 больных, обратившихся к аллергологу по поводу различных зудящих высыпаний на коже. Из них у 612 был выявлен атопический дерматит (205 мужчин и 405 женщин в возрасте от 16 до 35 лет, средний возраст — 22–25 лет).
Ограниченный атопический дерматит наблюдался у 319 пациентов, распространенный – у 205, а у 88 был выявлен тяжелый атопический синдром. Диагноз ставился на основании клинического, аллергологического и иммунологического обследования.
Всем больным проводилось общеклиническое, в том числе функциональное, лабораторное инструментальное обследование, консультации специалистов (ЛОР, гастроэнтеролог, окулист и др.).
Кроме тщательно собранного аллергологического, фармакологического и пищевого анамнеза по специально разработанной схеме, аллергологическое обследование производилось со стандартными отечественными наборами бытовых, пыльцевых, эпидермальных и пищевых аллергенов и включало кожные тесты — уколом или скарификационные (у больных с выраженным поражением кожи в области предплечий тесты выполнялись на спине), провокационные назальные и конъюнктивальные тесты, а также тест торможения естественной эмиграцией лейкоцитов (ТТЕЭЛ) in vivo по Адо А. Д. с медикаментами.
Иммунологическое обследование предусматривало определение общего и специфических IgE в сыворотке крови и исследование показателей первичного иммунного статуса: количества лейкоцитов, лимфоцитов, Т- и В-лимфоцитов, Т-хелперов и Т-супрессоров, иммуноглобулинов класса А, М, G, а также нейтрофильного фагоцитоза.
Клинически кожные проявления характеризовались наличием папулезно-везикулярных высыпаний, местами с геморрагическими корочками на поверхности, выраженной сухостью, распространенной эритемой, лихинизацией. В локтевых сгибах и подколенных областях отмечались очаги яркой гиперемии, отечности и экcсудации. Субъективно беспокоил мучительный зуд. У 28 из 88 больных тяжелым атопическим синдромом наблюдалась пиодермия – поверхностные пустулы с гнойным отделяемым. Пиодермия носила распространенный характер у 9 больных, ограниченный у 19, сочеталась с фурункулезом у 5 больных. 82 человека страдали рецидивирующим герпес симплекс.
Таблица 1. Респираторные проявления атопии у 365 больных атопическим дерматитом
Кроме проявлений атопического дерматита и пиодермии, у многих пациентов (365) имелись респираторные проявления атопии, которые представлены в таблице 1.
Большинство больных (427) страдали сопутствующими заболеваниями желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и 12-перстной кишки, дискинезия желчных путей и толстой кишки, дисбактериоз кишечника и др.).
У 362 пациентов выявлена патология ЛОР-органов (хронический гайморит, полипозный этмоидит, хронический тонзиллит, хронический субатрофический фарингит).
Как видно из таблицы 1, у значительного числа больных (41%) атопическим дерматитом был выявлен поллиноз. У половины пациентов (49,1%) отмечались респираторные проявления бытовой аллергии.
При аллергологическом обследовании 612 человек, страдающих атопическим дерматитом, у 428 пациентов была выявлена сенсибилизация к небактериальным аллергенам. В таблице 2 представлены результаты аллергологического обследования этих пациентов по данным кожных (prick и скарификационных), назальных и конъюнктивальных тестов, а также по определению специфических IgE в сыворотке крови.
Как видно из таблицы 2, наибольшее число положительных тестов было получено с бытовыми и пыльцевыми аллергенами, что, как говорилось выше, обусловлено наличием не только кожных, но и респираторных проявлений атопии.
Таблица 2. Результаты аллергологического обследования 428 больных атопическим дерматитом
105 больным, у которых в анамнезе имелись указания на медикаментозную непереносимость, проводился ТТЕЭЛ с лекарственными средствами. У 38 человек он оказался положительным.
Клиническое течение распространенного атопического дерматита и тяжелого атопического синдрома с рецидивами пиодермии и герпеса при наличии хронических очагов инфекции (хронический гайморо-этмоидит, хронический тонзиллит, дисбактериоз кишечника и пр.) позволило предположить, что у этой категории больных имеется сочетание аллергии и иммунодефицита. При иммунологическом обследовании были выявлены следующие изменения гуморального и клеточного иммунитета: снижение количества лимфоцитов периферической крови за счет уменьшения популяций Т-клеток, снижение нейтрофильного фагоцитоза. Отмечено увеличение продукции иммуноглобулинов класса А, М, и особенно IgE. У всех обследованных больных было зафиксировано значительное повышение уровня общего IgE, иногда в 10–30 раз по сравнению с уровнем у здоровых людей.
Наряду с термином атопический дерматит, отражающим аллергическую природу данного заболевания, по-прежнему широко используется (особенно дерматологами) более старое определение – нейродермит. Такое название было дано недаром, так как практически у всех больных обострение кожного процесса вызывается эмоционально-стрессовыми факторами, психотравмирующей ситуацией. В свою очередь, постоянный зуд, беспокоящий больного, вызывает раздражительность, вспыльчивость, приводит к бессоннице.
Пример
Больная Ч. 1972 года рождения находилась в клинике на лечении с 18.02.93 по 29.04.93 по поводу невротической депрессии, выраженного астено-депрессивного синдрома.
Сопутствующий диагноз: атопический дерматит, распространенная форма в стадии обострения (при выписке ремиссия). Поллиноз. Аллергический риноконъюнктивит. Сенсибилизация к пыльце деревьев. Пищевая аллергия к орехам, яблокам, моркови. Хронический гастрит со сниженной секреторной функцией. Дискинезия толстой кишки.
Жалобы на постоянный зуд кожи, высыпания, раздражительность, вспыльчивость, плаксивость, нарушение сна, головные боли, повышенную утомляемость, снижение настроения.
Из анамнеза: бабушка страдала экземой. У тети бронхиальная астма. Родилась первым ребенком, в срок. Со слов матери, беременность и роды протекали без осложнений. С пяти месяцев находилась на искусственном вскармливании – почти сразу появилась детская экзема. В пять лет диагностирован нейродермит. Наблюдалась дерматологами. Были длительные периоды относительного благополучия, когда оставался ограниченный дерматит (в области локтевых суставов, кистей). Летом всегда улучшение, обострение в сентябре—октябре. С 1992 года в мае появились явления ринита. Отмечалось обострение дерматита после употребления в пищу орехов, шоколада, яиц, цитрусовых. В августе 1993 года отек Квинке после употребления яблок, после этого яблоки не ела. С детства отмечено резкое обострение дерматита на фоне стрессовых ситуаций. Последнее ухудшение около года на фоне психотравмирующей ситуации в семье (развод с мужем). Распространились кожные высыпания, беспокоит постоянный зуд, из-за этого нарушился сон. За год похудела на 7 кг. Принимала супрастин и димедромл с незначительным эффектом. Местное лечение, назначенное дерматологом (названия мазей больная не знает), давало только кратковременное улучшение.
При поступлении: общее состояние удовлетворительное. Кожа сухая, на фоне участков гиперемии множественные расчесы, мелкопапулезные, везикулярные рассеянные высыпания, корочки. В области шеи, локтевых суставов, запястий выраженная лихенификация. Отеков нет. Явлений ринита, конъюнктивита нет. Слизистая полости рта и зева не изменена. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, АД – 110/70. Пульс 88 в минуту, удовлетворительных свойств. Живот мягкий, безболезненный во всех отделах. Печень не увеличена. Дизурии нет. Стул не регулярный, склонность к запорам. Астенизирована. Настроение снижено. Фиксирована на своем состоянии и на психотравмирующей ситуации в семье.
Результаты клинико-лабораторного обследования: кл. ан. крови – HB-124, Л-5,0; п.1, с.46, э.12, л.36, м.5, соэ-8 мм/час. Биохим. ан. крови: общий белок 80,0; мочевина 4,4; креатинин 89,1, холестерин 6,1; бета-липопротеиды 6,1; билирубин общ. 14,8; АЛТ–0,25; АСТ-0,34; глюкоза 4,7; серомукоид 0,10. СРБ – отрицат., р-ция Вассермана отрицат.
Ан. мочи – без особенностей.
ЭКГ: без патологии.
Рентгенография ППН – прозрачность пазух не нарушена.
ЭГДС: гастрит, дуодено-гастральный рефлюкс.
Конс. ЛОР: здорова.
Конс. гинеколога: здорова
Конс. гастроэнтеролога: хронический гастрит со сниженной секреторной фукцией. Дискинезия толстой кишки.
Конс. невропатолога: вегето-сосудистая дисфункция по гипотоническому типу.
Иммунный статус: Л:5,0; Лф-36%, — 1,9; фагоцитоз 74%, Тлф-61%-1,1; Влф 5%-0,09; IgА 230, IgM 110, IgG 1400, IgG- общ. больше 1000.
Аллергологическое обследование: скарификационные тесты положительные с аллергенами из пыльцы березы +++, ольхи +++, орешника +++, дуба ++, ясеня ++, тополя +, с эпидермальными и бытовыми аллергенами – отрицательные. Сертификационные тесты с пищевыми пассивными аллергенами – орехи (грецкий, фундук, миндаль, арахис), морковь, яблоки (старкин, гольден) — положительные. Тестирование проводилось на спине.
Лечение: индивидуальная гипоаллергенная диета, в/в капельно дексона 8 мг на физ. р-ре, два дня; в/в кап. дексона 4 мг. На физ. р-ре – 3 дна, всего 28 мг; в/в кап. Аскорбиновая кислота 5,0 на физ. р-ре 5 дней; задитен 1 т. х 2 раза, фестал 1 т. х 3 раза во время еды, интал 2 кап. х 3 раза (растворенный в воде) за 20 мин. до еды, активированный уголь 1 т. х 3 раза через 1, 5 часа после еды; в/в кап. тавегил 2,0 на физ. р-ре – 2 дня, тавегил 2,0 в/м на ночь – 5 дней, ретаболил 1 т. на ночь, местная обработка кожи мазью целестодерм и мазью Унна, физиотерапия, (электросон, УФО), иглорефлексотерапия, комплексная психотерапия, лечебная релаксационная гимнастика, групповые и индивидуальные занятия с психологом. ГБО – 5 сеансов.
В результате проведенного лечения отмечена выраженная положительная динамика: высыпания на коже полностью исчезли, остается лихенификация в области локтевых сгибов и запястий, зуд почти не беспокоит. Нормализовался сон. Стала спокойнее, бодрее, активнее. Улучшилось настроение.
При выписке даны рекомендации: