Лимфаденопатия молочных желез что это
Уплотнения, узлы в молочной железе
Статья проверена врачом-маммологом высшей категории, к.м.н. Зориной Е.Ю., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе для оценки состояния молочной железы и выявления наличия и причин уплотнений или узлов используются высокоинформативные и безопасные методы (цифровая малодозная маммография, УЗИ, МР-маммография, дуктография, гистологическое исследование биопсийного материала и др). В случае выявления патологических образований специалист назначит комплексное лечение — эффективную медикаментозную терапию, при необходимости — хирургическое вмешательство.
Всегда ли уплотнение в груди свидетельствует о патологическом процессе? Узловые образования, связанные с гормональной перестройкой организма (беременность, лактация, климакс и др.), могут исчезнуть самостоятельно при нормализации гормонального фона. В других случаях наши маммологи после тщательной диагностики назначат и проведут лечение.
Причины уплотнений, узлов в молочной железе
Появление уплотнений в молочной железе может быть связано с дисбалансом на фоне употребления контрацептических препаратов, патологических нарушений функций щитовидной железы, дисфункции яичников, мастита. К образованию узлов приводят травмы, ушибы груди, стрессы. Следствием может стать аборт, климакс, нарушения в репродуктивной системе. Нельзя носить тесный бюстгальтер.
Уплотнение может быть размером с небольшую горошину или достигать величины грейпфрута. Небольшой размер — не повод игнорировать проблему. Нередко маленькие новообразования разрастаются до гигантских масштабов в короткие сроки. Если вы обнаружили у себя уплотнение в груди, срочно запишитесь на прием к врачу. Возможно, это спасет вам жизнь и, уж точно, сохранит здоровье.
Воспалительные заболевания
К более распространенным воспалительным патологиям молочных желез относится мастит, вызываемый стафилококками.
Мастит сопровождается болью, отеком тканей, образованием уплотнения, температурой, слабостью, признаками интоксикации.
Специфические инфекции
К неспецифическим инфекциям молочной железы относятся туберкулез и сифилис. При туберкулезе наблюдается гипертрофия и уплотнение груди, гиперемия кожи и увеличение региональных лимфоузлов.
Сифилис молочных желез встречается редко, имеет продолжительное течение и отличается системным поражением организма. Развивается в три стадии. Возбудителем является бледная спирохета, проникающая через микротрещины и обладающая способностью к быстрому размножению. Заболевание заразно на любой стадии. Мужчинам этот вид сифилиса не передается.
Травматические повреждения
Травмы грудной клетки распространены среди женщин разных возрастов. Ушибы сопровождаются ноющими и сильными болями. Повреждения могут иметь открытый или закрытый характер. Травмирующий фактор приводит к повреждению сосудов и излитию крови в ткани, в результате образуются гематомы с четкими границами синего или темно-бордового цвета.
При ушибе ареолы или сосковой области может наступить травматический шок. Открытые раны несут опасность проникновения инфекции.
Последствия болезней, травм и операций
Образовавшиеся после ушиба уплотнения, не носят злокачественный характер, но могут в дальнейшем перерождаться. Особенно опасны травмы груди при наличии у женщины узловой мастопатии. При несвоевременном обращении к врачу развиваются опасные осложнения.
Ушиб молочных желез сопровождается образованием припухлости и болью. Иногда травмы приводят к появлению прозрачных или с примесью крови выделений из соска. Любой груди должен стать поводом для обращения к маммологу для проведения детальной диагностики.
На что указывают боли?
У большинства женщин жжение и обоюдная тупая боль в груди является следствием предменструального синдрома. Ощущение жжения и боли в груди наблюдается в начале беременности.
Уплотнение и болезненность в груди появляется при накоплении молока в грудных железах у кормящей матери. При образовании трещин на сосках появляется риск проникновения инфекции и развития мастита.
Боль локализованного характера и жжение в груди может быть причиной развития доброкачественных образований. Такая боль усиливается в определенном положении тела.
Жжение и боль в одной стороне груди может свидетельствовать о развитии онкологии. Опухолевые образования молочной железы чаще располагаются в области верхнего внешнего квадранта.
Виды уплотнений молочной железы
Новообразования в груди бывают нескольких видов. Для каждого из них характерны определенные симптомы.
Мастопатия
Подробнее о формах мастопатии:
Доброкачественные опухоли молочной железы
Листовидная опухоль
Листовидная опухоль имеет фиброэпителиальный характер и несет в себе потенциальную опасность развития злокачественного образования. Отличается двумя фазами развития: длительное течение (занимает иногда несколько десятилетий) и динамичное развитие.
Локализуется образование в центре груди или в верхней части, распространяясь на всю молочную железу или большую ее часть. При развитии злокачественности поражаются легкие, печень и костные ткани. Лимфосистема не воспаляется. Характеризуется склонностью к рецидивам.
Злокачественные опухоли молочной железы
Саркома грудной железы
Саркома по своей морфологии является опухолью соединительнотканного происхождения, а не эпителиальной. Составляет примерно 0,2-0,6% всех злокачественных неоплазий. Может быть обнаружена в любом возрасте.
На начальных стадиях развития большая часть злокачественных новообразований не дает болевых ощущений. Поэтому, даже если уплотнение не причиняет дискомфорта, обязательно следует посетить врача для определения природы патологии. Запишитесь на прием к специалисту, чтобы уберечь себя от серьезных заболеваний.
Мастит
Мастит — воспалительное заболевание молочной железы, которое возникает в результате проникновения инфекции (золотистого стафилококка, стрептококка) преимущественно через трещины в соске при кормлении ребенка. Чаще всего развивается у кормящих женщин в послеродовом периоде, также может быть не связан с лактацией. При мастите происходит воспаление млечных протоков, при этом возможно выделение молока с примесью гноя. Наблюдается появление уплотнения и узлового образования в одной или нескольких дольках молочной железы. Пальпируется подвижное, безболезненное уплотнение с четкими границами.
Кисты молочных желез
Киста молочной железы — патологическая полость, которая заполненная жидким содержимым. Проявляется ноющей болью, которая связана с увеличением образования, которое сдавливает окружающие ткани.
Гиперплазированные дольки молочной железы
Гиперплазированная долька молочной железы представляет собой увеличение доли молочной железы. Возникает преимущественно при беременности и может стать причиной развития фиброзно-кистозной мастопатии. Лечение не требуется.
Диагностика причин уплотнений, узлов в молочной железе
Если в результате обследования была выявлена та или иная патология, маммолог составит индивидуальную программу лечения.
Большинство уплотнений в груди в конечном итоге не является злокачественной опухолью. Однако, чтобы убедиться в этом, необходимо пройти качественное обследование. Записавшись на прием сейчас, вы получите возможность пройти диагностику на новейшем оборудовании в удобное для себя время.
Лечение уплотнений, узлов в молочной желез
Лечение уплотнений и узлов молочный железы зависит от причины. Исключение составляет гиперплазированная долька, являющаяся вариантом нормы и не требующая лечения. Но наблюдение у специалиста при таком диагнозе необходимо.
В остальных случаях мы применяем:
Большое значение для раннего выявления патологии молочной железы имеет самообследование, проводить которое нужно регулярно. Если Вы обнаружили уплотнения в груди, обратитесь к специалисту. Успех лечения напрямую зависит от того ранней диагностики заболевания. Врачи Клинического госпиталя на Яузе выявят причину и помогут Вам справиться с любым заболеванием молочной железы.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
К какому врачу нужно обратиться за обследованием?
Следует знать, что мастопатии и маститы могут стать причиной развития онкологии. Регулярные осмотры у специалиста помогут избежать опасной патологии. При болях и уплотнениях в области молочных желез следует обращаться к маммологу. После проведения точной диагностики он назначит соответствующее лечение.
В целях профилактики посещать маммолога рекомендуется ежегодно. При отягощенной наследственности, ввиду индивидуальных особенностей, при наличии сопутствующих патологий требуются дополнительные визиты к врачу.
При каких симптомах нужно срочно обратиться к врачу?
При появлении следующих признаков необходимо обратиться за консультацией к специалисту:
Нельзя откладывать визит к врачу при появлении отека груди после установки имплантатов. Пациенты с хроническими половыми заболеваниями должны обязательно проходить плановые обследования. Регулярное посещение маммолога показано женщинам с отягощенной наследственностью. Травмы грудной клетки могут привести к образованию кист или опухолей.
Может ли киста или другое доброкачественное образование молочной железы переродиться в рак?
Любое доброкачественное образование в груди не расценивается в медицине как предраковое состояние, но является риском последующего развития онкологии. Толчком к образованию раковой опухоли могут стать сопутствующие факторы или запущенная стадия заболевания.
К какому врачу обратиться при появлении шишки в груди?
Гинеколог может провести только обследование с помощью пальпации и направить для консультации и дальнейшей диагностики к маммологу.
Стоит ли бояться маммографического обследования?
Бояться маммографического обследования не стоит. Рентгенологическая диагностика занимает не более 10 минут и позволяет выявить даже незначительные изменения на начальных стадиях развития.
Стоит обратиться к врачу или, раз не болит, то «само пройдет»?
Многие уплотнения молочных желез носят доброкачественный характер (8 из 10) и не представляют угрозы. Но без консультации врача сами пациенты этого утверждать не могут. Справиться с любым злокачественным образованием можно только при обнаружении его на ранних стадиях. При выявлении каких-либо изменений или появлении боли в груди, следует незамедлительно обратиться к врачу.
Если при осмотре молочной железы обнаружены изменения, как убедится что это не рак?
Только врач после проведения обследования может дать ответ. Доброкачественные образования отличаются мобильностью и безболезненностью на ранних этапах.
Что необходимо делать, чтобы не упустить начала заболевания молочной железы?
Успешное лечение патологий молочной железы зависит от того, на какой стадии удалось обнаружить заболевание. Хороший шанс не упустить начало развития образования – это самодиагностика и регулярные визиты к врачу. Самообследование помогает выявить первые изменения.
Проявляется ли болью злокачественная опухоль?
Злокачественные опухоли в груди на ранних стадиях не имеют симптоматических проявлений. Болезненные ощущения появляются при перерождении тканей в рак и становятся интенсивными и выраженными на более поздних сроках при разрастании новообразования.
Лимфаденопатия: от синдрома к диагнозу
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В практике врачей различных специальностей нередко встречаются клинические ситуации, при которых выявляется увеличение периферических лимфоузлов (ЛУ), обнаруживаемое впервые либо самим пациентом, либо врачом во время осмотра. В подобных ситуациях возникает прежде всего дифференциально-диагностическая проблема, решение которой определяет тактику ведения больного. Увеличение размеров ЛУ, обозначаемое термином «лимфаденопатия» (ЛДП), является одним из симптомов целого ряда заболеваний, различных по своей причине, клиническим проявлениям, прогнозу, методам диагностики и лечения.
Основная проблема дифференциальной диагностики при ЛДП заключается прежде всего в сходстве клинической картины опухолевых и неопухолевых ЛДП. Лимфадениты и реактивные гиперплазии ЛУ являются важной составляющей синдрома ЛДП. По данным исследования в Гематологическом научном центре Минздравсоцразвития России, неопухолевые ЛДП составляют 30% среди причин первичных обращений к гематологу по поводу увеличенных ЛУ. Нозологический диагноз устанавливается лишь в 50% случаев у больных с неопухолевыми ЛДП.
Заболевания и патологические процессы, сопровождающиеся ЛДП
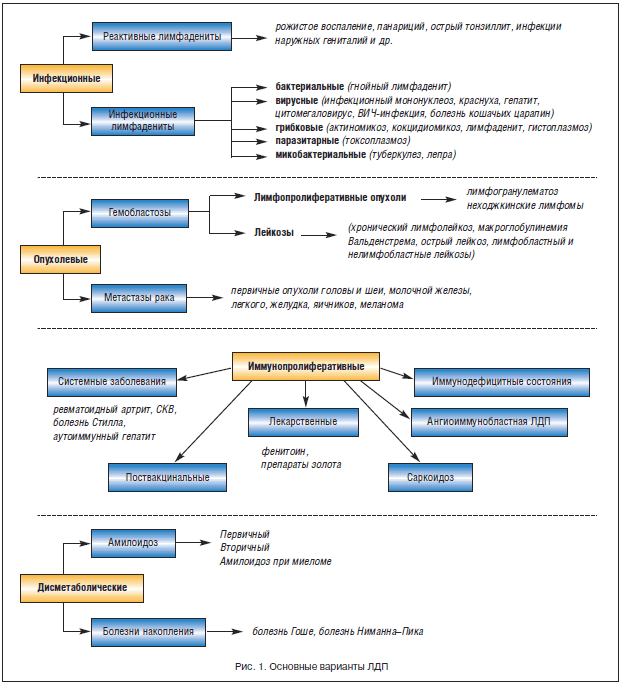
Основными патологическими процессами, вызывающими увеличение ЛУ, являются инфекции, опухолевые поражения (первичные или метастатические), иммунопролиферативные и дисметаболические процессы (рис. 1).
ЛДП инфекционного происхождения могут быть обусловлены непосредственным инфекционным поражением ЛУ с внедрением инфекционного агента гематогенным или лимфогенным путем в ткань ЛУ (туберкулез, актиномикоз, гнойные лимфадениты, вирусные инфекции) или реактивным воспалением в ответ на инфекционный очаг в соответствующей зоне (подмышечный лимфаденит при панариции, паховый лимфаденит при рожистом воспалении нижней конечности или генитальной инфекции, подчелюстной лимфаденит при ротоглоточной инфекции и т. д.). Четкое разграничение этих 2-х форм в известной степени условно и связано с уровнем диагностического обследования (морфологический, иммунологический, использование ПЦР и др.). При одной и той же инфекции ЛДП может носить как инфекционный, так и реактивный характер (первичный туберкулезный аффект, туберкулез ЛУ).
Опухолевое поражение ЛУ может быть первичным (лимфопролиферативные опухоли) либо вторичным – при лейкозах или раке (метастатический процесс). Опухолевые ЛДП составляют около 70% всех обращений больных в специализированные отделения по поводу увеличения ЛУ.
Иммунопролиферативные ЛДП. Этот термин не является общепринятым и может употребляться в тех случаях, когда увеличение ЛУ не связано ни с инфекцией, ни с опухолевым процессом. При этом в ЛУ происходит пролиферация иммунокомпетентных клеток или гранулематозное воспаление вследствие различных нарушений в системе клеточного, гуморального и неспецифического иммунитета.
Дисметаболические ЛДП обусловлены пролиферацией фагоцитирующих мононуклеаров в ЛУ или отложением амилоида при соответствующих заболеваниях.
Диагностический поиск у больных ЛДП
Направление диагностического поиска при ЛДП определяется прежде всего клинической ситуаций, т. е. информацией, полученной при первичном осмотре больного (анамнез, физикальное обследование), данными рутинного лабораторного исследования – главным образом показателями периферической крови. При дифференциальной диагностике ЛДП основными ориентирами являются:
Каждый из вышеназванных признаков имеет различное и неоднозначное диагностическое значение. Так, лихорадка или анемия у больного с ЛДП могут быть проявлением не только инфекционного и опухолевого процесса, но и некоторых системных васкулитов (системная красная волчанка (СКВ), болезнь Стилла и др.). В то же время выявление в периферической крови бластных клеток практически однозначно свидетельствует о наличии у больного острого лейкоза и требует лишь уточнения его морфологического варианта. Диагностический поиск при ЛДП условно может включать несколько этапов, на каждом из которых решаются конкретные задачи для реализации конечной цели – нозологической диагностики у больного с наличием синдрома ЛДП.
I этап диагностического поиска. Выявление
увеличенного ЛУ и отличие его
от нелимфоидных образований
На данном этапе диагностического поиска при первичном обследовании больного следует отработать навыки и умения выявлять увеличенные ЛУ. При этом важным является умение отличать увеличенный ЛУ от нелимфоидных образований различной локализации. К таким нелимфоидным образованиям, представляющим трудности в дифференциальной диагностике, относятся кисты шеи, фибромы, липомы, добавочные дольки молочной железы, узлы щитовидной железы, гидраденит, увеличение околоушных слюнных желез и более редко встречающиеся нелимфоидные узловые образования (панникулит Вебера–Крисчена и др.). Нелимфоидные объемные образования в шейной и подмышечной областях встречаются почти в 5% случаев среди больных, направленных в специализированные учреждения в связи с «увеличением ЛУ».
II этап диагностического поиска.
Локализация и распространенность ЛДП
После верификации выявленного образования увеличенного ЛУ необходимо определить различную локализацию и оценить распространенность ЛДП. Это может иметь значение в определении направления дальнейшего диагностического поиска.
Локализация увеличенных ЛУ позволяет заподозрить круг заболеваний с целью проведения дальнейшего целенаправленного исследования. Так, заднешейные ЛУ обычно увеличиваются при инфекциях волосистой части головы, токсоплазмозе и краснухе, в то время как увеличение передних (околоушных) ЛУ предполагает инфекцию век и конъюнктивальной оболочки. Часто выявляемое местное увеличение шейных ЛУ является следствием инфекций верхних дыхательных путей, носоглотки, инфекционного мононуклеоза, однако при этом необходимо также исключать как лимфопролиферативные опухоли (лимфогранулематоз), так и метастазы в ЛУ опухолей различной локализации (голова и шея, легкие, молочная и щитовидная железы). В то же время увеличение надключичных и предлестничных ЛУ практически никогда не бывает реактивным, а чаще связано с лимфопролиферативными опухолями (лимфогранулематоз), метастатическим опухолевым процессом (опухоли желудка, яичников, легких, молочных желез).
В зависимости от распространенности следует различать следующие варианты ЛДП:
При всей относительности такого разделения распространенность ЛДП может иметь значение при выдвижении предварительной диагностической гипотезы после первичного осмотра больного.
Анатомическое положение ЛУ при локализованной ЛДП позволяет во многих случаях сузить дифференциально-диагностический поиск. Так, например, для болезни кошачьих царапин характерно поражение шейных и подмышечных, а при инфекциях, передающихся половым путем, – паховых ЛУ. Увеличение одного ЛУ чаще требует исключения первичного или метастатического опухолевого процесса; может являться реактивным ответом на местный инфекционно-воспалительный процесс в соответствующей области (реактивный паховый лимфаденит при генитальных инфекциях, увеличение подчелюстных ЛУ при остром тонзиллите и т. д.). Регионарная ЛДП с преимущественным увеличением затылочных и заднешейных ЛУ более характерна для инфекционного мононуклеоза. Генерализованная ЛДП выявляется при различных заболеваниях: инфекционных (вирусные инфекции, токсоплазмоз), системных (СКВ), лимфопролиферативных опухолях (хронический лимфолейкоз).
Наряду с распространенностью ЛДП необходимо оценить размеры и консистенцию ЛУ. Это не является определяющими признаками, однако может служить обоснованием при выдвижении предварительной диагностической гипотезы (подозрение на опухолевый процесс при наличии плотного ЛУ размером более 1 см, болезненность при воспалении, флуктуация при абсцедировании и т. д.).
III этап диагностического поиска.
Выявление дополнительных признаков у больных ЛДП
При определении направления диагностического поиска важным является наличие у больного дополнительных клинических признаков, выявляемых при первичном осмотре (анамнестические, клинические) и проведении рутинного лабораторно-инструментального исследования (рентгенография грудной клетки, общий анализ крови).
Возраст больных может быть одним из ориентиров, определяющих направление диагностического поиска, поскольку ряд заболеваний, проявляющихся ЛДП, имеет определенную «возрастную привязанность». Известно, что инфекционный мононуклеоз чаще встречается в детском и юношеском возрасте, а хронический лимфолейкоз – у пожилых и стариков. Разумеется, возраст больного не может иметь решающего значения при постановке диагноза, он лишь служит одним из ориентиров.
Анамнестические сведения (травма конечностей, оперативные вмешательства, наличие имплантата, путешествия, контакт с некоторыми больными и т. д.) позволяют определить направление диагностического поиска, а в ряде случаев могут приобретать решающее значение при дифференциальной диагностике ЛДП (наличие у больного заболевания, проявляющегося увеличением ЛУ, прием некоторых медикаментов).
Клинические признаки. Необходимо тщательное клиническое обследование пациента с ЛДП с целью выявления различных дополнительных симптомов, среди которых диагностически наиболее важными являются:
Выявление увеличенной селезенки у больного ЛДП более характерно для вирусных инфекций (инфекционный мононуклеоз), острого и хронического лимфолейкоза, системных заболеваний (СКВ, болезнь Стилла у взрослых). Суставной синдром чаще ассоциируется с системными заболеваниями (ревматоидный артрит, СКВ, болезнь Стилла). Наличие кожных высыпаний в первую очередь требует исключения вирусных инфекций, СКВ, болезни Стилла.
IV этап диагностического поиска.
Исследование периферической крови
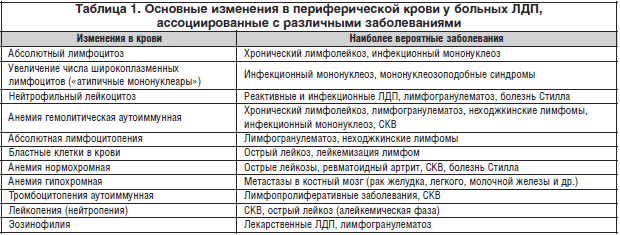
Среди рутинных лабораторных методов дифференциальной диагностики у больных ЛДП обязательным является исследование показателей периферической крови. При трактовке выявленных изменений периферической крови необходимо учитывать их неодинаковую специфичность. Так, стойкий абсолютный лимфоцитоз с наличием клеток Гумпрехта является патогномоничным лабораторным признаком хронического лимфолейкоза, а наличие бластных клеток в крови может свидетельствовать либо о лимфобластном лейкозе, либо о лейкемизации лимфом. Такие признаки, как нейтрофильный лейкоцитоз, лейкопения (нейтропения), тромбоцитопения не являются специфичными, поскольку могут встречаться при более широком круге заболеваний, сопровождающихся ЛДП (табл. 1).
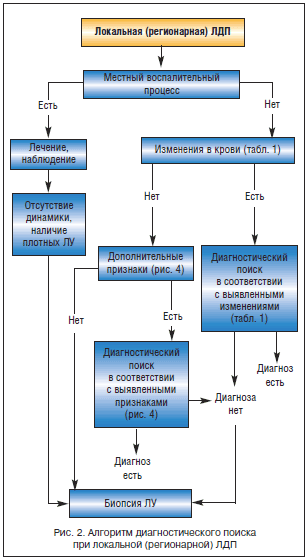
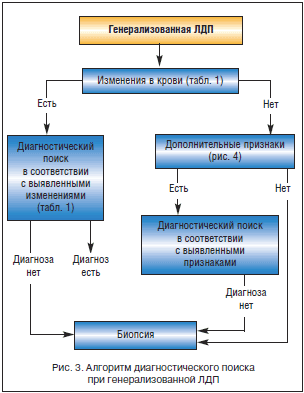
Наряду с общим анализом периферической крови при первичном обращении больного с ЛДП обязательными исследованиями являются: рентгенологическое исследование грудной клетки, УЗИ органов брюшной полости, иммуно-серологические исследования (сифилис, ВИЧ-инфекция, гепатит В и С). На рисунках 2 и 3 представлены алгоритмы диагностического поиска при локальных (регионарных) и генерализованных ЛДП.
Трудности дифференциальной диагностики при локальной или регионарной ЛДП заключаются прежде всего в умении выявлять местный воспалительный процесс инфекционного (чаще) или неинфекционного характера и ассоциировать выявленную местную патологию с увеличением ЛУ соответствующей области. Наиболее частыми местными воспалительными процессами, сопровождающимися увеличением регионарных ЛУ, на выявление которых необходимо ориентироваться, являются следующие:
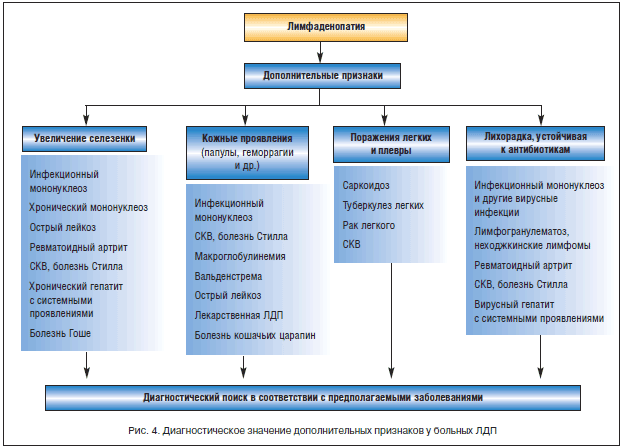
При выявлении местного воспалительного процесса у больных с увеличением регионарных ЛУ ситуация расценивается как реактивный лимфаденит. Методы цитологической и гистологической диагностики в острой фазе заболевания малоинформативны из-за трудностей трактовки морфологической картины на фоне реактивной гиперплазии лимфоидной ткани. Для окончательной верификации природы ЛДП необходима оценка динамики локального воспаления и регионарной ЛДП на фоне проводимой терапии (антибиотики, хирургическое лечение) или спонтанного обратного развития. В случаях сохраняющегося увеличения ЛУ, несмотря на регрессию местного воспалительного процесса, особенно при наличии ЛУ плотной консистенции, показана биопсия ЛУ для гистологического исследования. На рисунке 4 представлено диагностическое значение дополнительных клинических признаков, выявляемых при первичном осмотре у больных ЛДП.
Дополнительные методы обследования следует применять с учетом предварительной диагностической гипотезы, выдвинутой на основании характера ЛДП, наличия дополнительных признаков (анамнестических, клинических, лабораторных). Назначение антибиотиков больным с ЛДП показано только в случаях доказанной бактериальной инфекции. Применение глюкокортикоидов при неясных ЛДП нецелесообразно.
Только для зарегистрированных пользователей
Лимфаденопатия
, MD, McMaster University
Лимфатические узлы присутствуют по всему телу и могут быть поверхностными или глубокими. Отдельные группы поверхностных лимфатических узлов расположены в области шеи, подмышечных и паховых областях; несколько мелких (
Лимфаденопатия – пальпаторно ощутимое увеличение (> 1 см) одного и более лимфатических узлов; она классифицируется как:
Локальная: когда присутствует только в одной части тела
Генерализованная: когда присутствует в 2 и более частях тела
Лимфаденит Лимфаденит Лимфаденит является проявлением острого инфекционного процесса при поражении одного или более лимфатических узлов. Симптомы включают боль, болезненность при пальпации и увеличение лимфатических. Прочитайте дополнительные сведения 
В зависимости от первопричинного расстройства могут присутствовать и другие симптомы.
Патофизиология лимфаденопатии
Этиология лимфаденопатии
Поскольку лимфатическая система участвует в иммунном ответе организма, большое количество инфекционных и воспалительных заболеваний, а также новообразования могут выступать потенциальными причинами ее поражения (см. таблицу Некоторые причины лимфаденопатии Некоторые причины лимфаденопатии Лимфоденопатия – пальпаторно ощутимое увеличение 1 и более лимфатических узлов. Диагноз ставится на основе клинических данных. Лечение этиотропное. (См. также Обзор лимфатической системы (Overview. Прочитайте дополнительные сведения 
Идиопатический, самокупирующийся фактор
Инфекции верхних дыхательных путей
Локализованные инфекции мягких тканей
Самыми опасными причинами являются:
Однако большинство случаев поражения лимфатической системы возникает при доброкачественных состояниях или клинически выявляемой локализованной инфекции. Вероятно, менее 1% всех недифференцированных при первичном обращении случаев поражения лимфатической системы обусловлено наличием рака.
Обследование при лимфаденопатии
Лимфаденопатия может являться причиной обращения к врачу или быть выявленной при обследовании по поводу другого состояния.
Анамнез
История настоящего заболевания должна включать данные о локализации и длительности лимфаденопатии, сопровождалась ли она когда-либо болью. Необходимо отметить недавние кожные повреждения (особенно кошачьи царапины и крысиные укусы), а также инфекции в зонах оттока вовлеченных лимфатических узлов.
Объективное обследование
Следует обратить внимание на признаки лихорадки. Пальпируются зоны группового расположения поверхностных лимфатических узлов в области шеи (включая затылочные и надключичные зоны), подмышечных и паховых областях. Отмечаются размеры лимфатического узла, болезненность, консистенция, а также свободная подвижность или фиксация к окружающим тканям.
Кожу необходимо осмотреть с целью выявления сыпи и повреждений, особое внимание следует обратить на зоны, дренируемые в измененный лимфатический узел. Проводят осмотр и пальпацию ротоглотки для выявления признаков инфекции и изменений, подозрительных на новообразование. Пальпируют щитовидную железу на предмет увеличения, наличия узлов. Проводится пальпация молочных желез (включая мужчин) с целью поиска образований. Аускультация легких для выявления хрипов (подозрение на саркоидоз или инфекцию). Пальпация живота для исключения гепатомегалии, спленомегали. Осмотр гениталий с целью выявления шанкров, везикул, других изменений, выделений из уретры. Исследование суставов на признаки воспаления.
Тревожные симптомы
Лимфатический узел с отделяемым, плотный или фиксирован к окружающим тканям
Надключичный лимфатический узел
Факторы риска для туберкулеза, ВИЧ – инфекции
Лихорадка и/или потеря веса
Интерпретация результатов
У пациентов с генерализованной лимфаденопатией, как правило, имеет место системное заболевание. Однако у пациентов с локализованной лимфаденопатией может наблюдаться как локальное, так и системное заболевание (включая те, которые обычно вызывают генерализованную лимфаденопатию).
Иногда данные анамнеза и объективного обследования позволяют заподозрить причину лимфаденопатии (см. таблицу Некоторые причины лимфаденопатии Некоторые причины лимфаденопатии Лимфоденопатия – пальпаторно ощутимое увеличение 1 и более лимфатических узлов. Диагноз ставится на основе клинических данных. Лечение этиотропное. (См. также Обзор лимфатической системы (Overview. Прочитайте дополнительные сведения 
Плотные, значительно увеличенные лимфатические узлы (более 2–2,5 см), и/или фиксированные к окружающим тканям, особенно лимфатические узлы в надключичной области или у пациентов с длительным анамнезом употребления табака и/или алкоголя, позволяют заподозрить наличие рака. Значительная болезненность, эритема, локальная гипертермия в области одиночного увеличенного лимфатического узла могут быть обусловлены гнойной инфекцией лимфатического узла (вызванной стафилококком или стрептококком).
Лихорадкой сопровождаются многие инфекции, злокачественные заболевания и системные заболевания соединительной ткани. Спленомегалия может иметь место при инфекционном мононуклеозе, токсоплазмозе, лейкозе и лимфоме. Потеря веса наблюдается при туберкулезе, злокачественных новообразованиях. Анализ факторов риска и истории путешествий пациента в наибольшей степени позволяет заподозрить причину лимфаденопатии.
Наконец, лимфаденопатия иногда может иметь серьезную причину у пациента без каких-либо других признаков заболевания.
Обследование
При подозрении на определенное заболевание (например, мононуклеоз у молодого пациента с лихорадкой, болью в горле и спленомегалией) в первую очередь проводятся обследования на выявление данной патологии (см. таблицу Некоторые причины лимфаденопатии Некоторые причины лимфаденопатии Лимфоденопатия – пальпаторно ощутимое увеличение 1 и более лимфатических узлов. Диагноз ставится на основе клинических данных. Лечение этиотропное. (См. также Обзор лимфатической системы (Overview. Прочитайте дополнительные сведения 
В том случае, если данные анамнеза и физикального осмотра не позволяют выявить возможную причину лимфаденопатии, дальнейшее обследование зависит от вовлеченных в патологический процесс лимфатических узлов и других данных исследования.
Пациентам, у которых выявлены изменения из раздела «Тревожные симптомы», а также пациентам с генерализованной лимфаденопатией показаны исследование клинического общего анализа крови (ОАК) и рентгенография органов грудной клетки. Если аномальные лейкоциты видны в ОАК, проводятся мазок периферической крови и проточная цитометрия для оценки вероятности лейкемии или лимфомы. При генерализованной лимфаденопатии, большинство клиницистов обычно также выполняют туберкулиновую кожную пробу (или анализ высвобождения гамма-интерферона), серологическое исследования на ВИЧ, инфекционный мононуклеоз и, при необходимости, на токсоплазмоз и сифилис. Пациентам с суставными симптомами или кожной сыпью необходимо выполнить тест на антинуклеарные антитела для исключения СКВ.
По мнению большинства специалистов, пациенты с локализованной лимфаденопатией без каких-либо других выявленных в ходе обследования отклонений могут безопасно наблюдаться в течение 3–4 недель, кроме случаев подозрения на злокачественное новообразование. В случае подозрения на онкологическое заболевание чаще всего необходимо выполнить биопсию лимфатического узла (у пациентов с опухолью в горле Новообразование в области шеи Появление образования на шее могут заметить пациенты или члены их семей или оно может быть обнаружено во время обычного осмотра. Оно может быть безболезненным или, наоборот, в зависимости от. Прочитайте дополнительные сведения перед биопсией проводят более тщательное обследование). Биопсию также следует выполнить в случае, если локализованная или генерализованная лимфаденопатия не разрешилась в течение 3–4 недель.
Лечение лимфаденопатии
Попытка лечения глюкокортикостероидами не проводится в случае лимфаденопатии неясной этиологии, т.к. Первичная терапия направлена на устранение причины заболевания, сама по себе лимфаденопатия не требует лечения. Попытка лечения глюкокортикостероидами не проводится в случае лимфаденопатии неясной этиологии, т.к. глюкокортикостероиды могут уменьшить лимфаденопатию при лимфоме, лейкозе, что отложит постановку диагноза; кроме того, возможно ухудшение течения туберкулеза на фоне введения глюкокортикостероидов. Попытка антибиотикотерапии также не показана, кроме случаев подозрения на гнойную инфекцию лимфатического узла.
Основные положения, касающиеся лимфаденопатии
Большинство случаев лимфаденопатии либо идиопатические, либо вызваны локальными заболеваниями с явной клинической симптоматикой
Начальное обследование показано пациентам с симптомами из раздела «обратить внимание», если присутствуют другие клинические проявления или факторы риска позволяют заподозрить системное заболевание, или в случае, когда причину генерализованной лимфаденопатии не удалось выявить при объективном обследовании.
Пациенты с острой возникшей локализованной лимфаденопатией без каких-либо других выявленных отклонений могут наблюдаться в течение 3–4 недель, после чего следует определить показания к биопсии лимфатического узла.