Лимфостаз в дпк желудка что это
Кишечная лимфангиэктазия
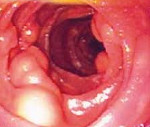
В статье отмечается, что тип белых ворсинок (вид белых бляшек и изолированных белесых ворсинок) связан с расширением лимфатических сосудов собственной пластинки слизистой оболочки, тогда как в основе типа небелых ворсинок лежит расширение лимфатических сосудов подслизистого и более глубоких слоев. Интересно, что тип небелых ворсинок на первый взгляд выглядит как нормальная слизистая, однако при прицельном осмотре можно отметить укорочение и округлость ворсинок при неизмененной окраске.
Механизмы, лежащие в основе развития лимфангиэктазии, до конца не изучены. Кишечная лимфангиэктазия может быть первичной, то есть врожденным заболеванием ввиду мальформации лимфатических сосудов, или вторичной, развившейся вследствие нарушения лимфооттока из-за механической обструкции лимфатических сосудов, по причине большого ряда заболеваний, например, болезней сердца, портальной гипертензии и др.
Кишечная лимфангиэктазия чаще регистрируется у детей, превалирует у новорожденных – состояние обычно сопряжено с другими врожденными аномалиями, однако первичная выявляемость лимфангиэказии у взрослых, включая пожилых людей, становится все более распространенной. Кишечная лимфангиэктазия у взрослого человека – это патологическое состояние, проявляющееся дилатацией (расширением) кишечных млечных сосудов, являющееся причиной потери лимфы в просвет тонкой кишки и приводящее к гипопротеинемии, гипогаммаглобулинемии, гипоальбуминемии, а также к снижению количества циркулирующих лимфоцитов или лимфопении. Проведенные исследования показали, что Т-клеточная продукция тимуса не могла компенсировать энтеральную потерю Т-лимфоцитов, предполагая, что многочисленные механизмы вовлечены в развитие лимфопении, связанной с лимфангиэктазией.
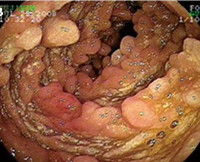
Клиническая картина, встречающаяся как в педиатрической популяции, так и у взрослых, с развитием двустороннего отека нижних конечностей, иногда с лимфедемой, плевральным выпотом и хилезным асцитом, может быть проявлением тяжелого течения заболевания. В ряде случаев возникает диарея со стеатореей в сочетании с повышенной потерей белка с каловыми массами, что обычно отражается в повышении уровня фекального альфа-1-антитрипсина; у других же может наблюдаться железодефицитная анемия, которая ассоциирована со скрытыми, тонкокишечными кровотечениями. Однако бОльшая часть случаев лимфангиэктазии у взрослых, выявленных в последние годы, имеет мало клинических признаков мальабсорбции или вообще не имеет их. Диагноз чаще основан на выявлении эндоскопических изменений, с биопсией слизистой оболочки тонкой кишки, подтвержденных гистологическими результатами наличия кишечной лимфангиэктазии.
Исключение таких заболеваний как злокачественные новообразования, включая лимфомы, которые могут привести к обструкции лимфатической системы и «вторичным» изменениям при биопсии тонкой кишки, является самым важным этапом диагностики у взрослых с лимфангиэктазией. Кроме того, также требуют исключения скрытые инфекционные болезни (например, болезнь Уиппла) или воспалительные заболевания (например, болезнь Крона), которые могут сопровождаться синдромом повышенной проницаемости кишечника и энтеропатией с потерей белка.
Редкие лимфомы В-клеточного типа были описаны спустя десятилетия после первоначальной диагностики кишечной лимфангиэктазии. Исторически сложилось, что лечение заключается в диете, включающей низкое содержание жиров с добавлением среднецепочечных триглицеридов, что приводит к их усвоению преимущественно через венозно-портальную систему, а не через систему лимфатических капилляров.
Waldman с соавт. первые дали подробное описание случаев кишечной лимфангиэктазии почти 50 лет назад. В их случаях отек и гипопротеинемия сопровождались как гипоальбуминемией, так и гипогаммаглобулинемией. У некоторых также присутствовала стеаторея. Для подтверждения диагноза потребовалась биопсия тонкой кишки, которая выявила значительное расширение лимфатических сосудов в области собственной пластинки слизистой структуры ворсинки, часто с расширением в подслизистом слое. Другие исследователи отмечали сложность обнаружения этих изменений, так как дилатация центральных млечных сосудов или лимфасодержащих сосудов может быть фокусной. Точная причина лимфангиэктазии кишечника с энтеральной потерей белка остается неясной, но изменения регуляторных молекул, участвующих в лимфангиогенезе, были зарегистрированы в слизистой 12-перстной кишки.
В последние годы, в связи с появлением новых эндоскопических методик, в частности видеокапсульной эндоскопии у взрослых, обнаружение изменений слизистой оболочки, указывающих на лимфангиэктазию, кажется относительно распространенным. В недавнем исследовании оценки 1866 проведенных последовательных эндоскопических вмешательств, гистологическое подтверждение дуоденальной лимфангиэктазии было очевидно в 1,9% случаев. Что еще более важно, даже если лимфангиэктазия сохранялась при последовательных эндоскопических исследованиях в течение года, клинических признаков мальабсорбции не было.
В некоторых случаях может быть обнаружена абдоминальная опухоль, которая может быть заподозрена при оценке клинической картины, либо по результатам лучевых методов диагностики, либо при ультразвуковом исследовании (с эндоскопией или без нее), либо компьютерной томографии. Эти образования обычно кистозные и часто ассоциированы с лимфангиомами. Последние представляют собой полностью доброкачественные поражения тонкой или толстой кишки, которые могут сопровождаться развитием лимфангиэктазии. Наиболее часто поражение описывается в двенадцатиперстной кишке, отчасти потому, что его легче выявлять при эндоскопическом исследовании; оно имеет гладкую, мягкую поверхность, полиповидное кистозное, с широким основанием. В других случаях может возникать сегментарный отек и утолщение стенки, с развитием локальной/сегментарной обструкции.
Редко наблюдается сопряжение кишечной лимфангиэктазии с целиакией; в большинстве случаев при первичной кишечной лимфангиэктазии слизистая оболочка кишки нормальная при обычном микроскопическом исследовании, за исключением расширенных млечных сосудов ворсинок.
Кроме того, может возникнуть дефицит железа, но неясно, есть ли нарушение всасывания железа при первичной лимфангиэктазии кишечника, даже если она преимущественно локализована в двенадцатиперстной кишке. Возможны случаи хронической скрытой кровопотери и неспецифического изъязвления тонкой кишки. Массивные кровотечения наблюдаются редко. В недавнем исследовании с применением капсульной эндоскопии была отмечена интригующая, но статистически значимая связь с выявлением сопутствующих ангиодисплазий тонкой кишки, предполагая другой возможный механизм комбинации скрытой кровопотери с лимфангиэктазией. Может возникнуть рецидивирующий гемолиз с уремией и, возможно, потеря железа с мочой в результате продолжающегося внутрисосудистого гемолиза. Механизмы, участвующие в мальабсорбции жиров и жирорастворимых витаминов, полностью не определены. Однако была отмечена остеомаляция, связанная с дефицитом витамина D, и тетания, связанная с гипокальциемией. Редко описывались желтые ногти (т. е. “синдром желтого ногтя”) при первичной кишечной лимфангиэктазии с дистрофическим гребнем и потерей лунулы ногтя. Наконец, была описана интригующая ассоциация с аутоиммунным полигландулярным заболеванием 1 типа (надпочечниковая недостаточность, кандидоз кожи и слизистых, гипопаратиреоз).
Особенно важно убедиться, что кишечная лимфангиэктазия не является вторичной по отношению к какой-либо другой причине, особенно – “нисходящей” обструкции, заключающейся в другом кишечном заболевании (например, болезнь Крона, болезнь Уиппла, туберкулез кишечника), индуцированный лучевой и/или химиотерапией ретроперитониальный (забрюшинный) фиброз или даже нарушение кровообращения (например, констриктивный перикардит). Многие желудочные расстройства (например, болезнь Менетрие) или воспалительные заболевания кишечника (например, энтеропатия с потерей белка при системной красной волчанке) также могут вызвать потерю белка без кишечной лимфангиэктазии. Наконец, особенно значимыми являются злокачественные лимфомы, которые могут вторично вызывать лимфатическую обструкцию и кишечную лимфангиэктазию с белковой дистрофией. При длительно существующей кишечной лимфангиэктазии описаны как кишечные, так и внекишечные лимфомы, обычно В-клеточного типа. Точный механизм не был выявлен, хотя снижение иммунитета может быть результатом непрерывно продолжающегося истощения иммуноглобулинов и лимфоцитов.
1. Ohmiya N, Nakamura M, Yamamura T. Classification of intestinal lymphangiectasia with protein-losing enteropathy: white villi type and non-white villi type. Digestion. 2014;90(3)
2. Hugh James Freeman, Michael Nimmo. Intestinal lymphangiectasia in adults. World J Gastrointest Oncol. Feb 15, 2011; 3(2)
Кишечная лимфангиэктазия — это врожденное или приобретенное расширение лимфатических сосудов тонкой кишки, вызванное их мальформацией или обструкцией. Проявляется отечностью, диареей, стеатореей, тошнотой, признаками нутритивной недостаточности, хилотораксом, хилезным асцитом. Диагностируется с помощью копрограммы, общего и биохимического анализов крови, контрастной рентгенографии, эндоскопии и биопсии тонкой кишки, радиосцинтиграфии. При лечении используют аналоги соматостатина, блокаторы опиатных рецепторов, выполняют резекцию пораженных лимфатических сосудов, кишечника, лимфовенозное шунтирование, торакоцентез, лапароцентез.
МКБ-10
Общие сведения
Кишечная лимфангиэктазия (кишечная лимфангиэктатическая болезнь, экссудативная гипопротеинемическая энтеропатия) — гетерогенная группа редких гастроэнтерологических заболеваний, выявляемых преимущественно у детей и молодых пациентов. Идиопатическая форма расстройства была впервые описана в 1959-1961 годах Р. Гордоном и Т.А. Вальдманом. Первичная лимфангиэктазия одинаково часто выявляется у девочек и мальчиков, вторичная чаще диагностируется у мужчин. Актуальность своевременной диагностики патологии обусловлена высокой вероятностью задержки развития в детском возрасте и тяжелыми метаболическими нарушениями у взрослых, выраженность которых может быть уменьшена при назначении симптоматического лечения и коррекции рациона.
Причины
Гипопротеинемическая экссудативная энтеропатия является полиэтиологическим патологическим состоянием, обусловленным аномалией строения лимфатических сосудов или нарушением оттока лимфы от кишечника. Специалистами в области клинической гастроэнтерологии, ангиологии и лимфологии определены следующие основные причины возникновения кишечной лимфангиэктатической болезни:
Блокада мезентериальных лимфатических сосудов возможна при ретроперитонеальном фиброзе, саркоидозе, констриктивном перикардите, ряде аутоиммунных процессов (системной красной волчанке, склеродермии, дерматомиозите). В этих случаях причинами нарушения лимфооттока являются как непосредственное сжатие лимфатических сосудов из-за разрастания соединительной ткани, так и застой в основных венозных коллекторах, принимающих лимфу из брюшной полости.
Патогенез
Основой патофизиологических нарушений при всех вариантах кишечной лимфангиэктазии служит повышенное давление лимфы, однако при идиопатической и приобретенной формах патологии пусковые моменты нарушений лимфодренажа различны. У больных с врожденным вариантом патологии — болезнью Гордона-Вальдмана — переполнение лимфатического русла обусловлено аномальным строением сосудов. При приобретенной энтеральной лимфангиэктазии застой лимфы вторичен и развивается из-за наличия препятствий на путях ее оттока.
Повышение давления в кишечной лимфатической системе провоцирует эктазию сосудов, набухание слизистой оболочки, сброс лимфы в тонкую кишку. Постоянные потери белка и лимфоцитов сопровождаются возникновением гипопротеинемии, приводящей к образованию отеков, лимфопении. Из-за морфологических изменений слизистой нарушается абсорбция хиломикронов и липопротеинов, вследствие чего ухудшается всасывание жиров, белков, жирорастворимых витаминов, ряда макро- и микроэлементов (кальция, железа, меди).
Классификация
Систематизация клинических форм кишечной лимфангиэктазии основана на критерии первичности-вторичности патологического процесса. Такой подход максимально учитывает особенности развития каждого из вариантов экссудативной энтеропатии, позволяет правильно оценить прогноз заболевания и определиться с врачебной тактикой. Выделяют следующие виды лимфангиэктатической болезни кишечника:
Симптомы кишечной лимфангиэктазии
Заболевание характеризуется хроническим течением с постепенным нарастанием симптоматики. Основные признаки первичной лимфангиэктазии — обширные симметричные отеки, сочетающиеся с диспепсическими расстройствами (тошнотой, диареей, светлым зловонным калом с жирным блеском, умеренными болями в животе). При прогрессировании болезни наблюдается ухудшение общего состояния, бледность кожных покровов, потеря массы тела вплоть до истощения, отставание детей в росте и физическом развитии. При вторичной эктазии интестинальных лимфатических сосудов проявления ведущего заболевания усугубляются образованием асимметричных периферических отеков, признаками мальабсорбции. В тяжелых случаях наблюдается выпот в серозные полости — хилоторакс, хилезный асцит.
Осложнения
При первичной кишечной лимфангиэктазии значительно повышается вероятность возникновения лимфопролиферативных заболеваний, что связано с мутациями в генетическом аппарате клеток. Также возможно развитие обратимой слепоты, которая обусловлена отеком макулы сетчатки. В случае длительного течения лимфангиэктазия может приводить к развитию фиброзных сужений тонкой кишки, вызывая симптомы кишечной непроходимости.
Среди других осложнений заболевания выделяют дефекты зубной эмали (вследствие дефицита кальция), воспаление десен, склонность к частым ОРВИ (при снижении иммунной функции лимфоцитов), гипопротеинемические дистрофические изменения в мышцах, внутренних органах. На фоне недостатка жирорастворимых витаминов ухудшается сумеречное зрение, повышаются кровоточивость, сухость кожных покровов, склер, слизистых, развиваются остеопороз, мышечная слабость, снижается фертильность.
Диагностика
Постановка диагноза зачастую затруднена из-за редкой встречаемости заболевания и сходства клинической картины с проявлениями других патологий пищеварительного тракта. Подозревать наличие кишечной лимфангиэктазии необходимо у детей, молодых пациентов с хроническими энтеритами невыясненной этиологии. Наиболее информативными в диагностическом плане являются:
В клиническом анализе крови при лимфангиэктазии выявляется относительная лимфоцитопения, снижение содержания гемоглобина и эритроцитов. Биохимический анализ крови позволяет обнаружить гипопротеинемию (в основном за счет уменьшения количества альбуминов и гамма-глобулинов), снижение концентрации кальция, церулоплазмина, трансферрина, α-1-антитрипсина. Для комплексной оценки состояния ЖКТ может выполняться УЗИ или КТ органов брюшной полости.
Дифференциальная диагностика энтеральной лимфангиэктазии проводится с рецидивирующими энтеритами и энтероколитами, инфекционными заболеваниями (сальмонеллезом, иерсиниозом), целиакией, спру, пахидермопериостозом, кишечной мальабсорбцией, наследственными ферментопатиями. Кроме наблюдения гастроэнтеролога, пациенту рекомендованы консультации ангиолога, лимфолога, инфекциониста, иммунолога, гематолога, онколога, онкогематолога, кардиолога.
Лечение кишечной лимфангиэктазии
Тактика ведения пациента определяется клинической формой гипопротеинемической энтеропатии. Независимо от причин заболевания больному рекомендована диета с низким содержанием жиров (менее 30 г/сут.), обогащенная протеинами, кальцием, жирорастворимыми витаминами. Употребление синтетических жировых эмульсий со среднецепочечными триглицеридами, абсорбируемыми в портальный кровоток, частично обеспечивает организм необходимыми жирами. Коррекция рациона позволяет уменьшить интенсивность диареи и восполнить дефицит основных нутриентов. Общему улучшению лимфотока и уменьшению периферических отеков способствует достаточная двигательная активность, комплексы ЛФК с упражнениями, предполагающими подъем рук выше плеч. Схемы лечения энтеральной лимфангиэктатической болезни включают:
При сочетании лимфангиэктазии кишечника с хилотораксом рекомендовано выполнение торакоцентеза. Наличие значительного выпота при сопутствующем хилезном асците служит показанием для 3-4-недельной замены энтерального питания парентеральным, выполнения лапароцентеза, наружного дренирования брюшной полости, накладывания перитонеовенозных шунтов. В качестве симптоматического средства для коррекции выраженного отечного синдрома обычно используют калийсберегающие диуретики (антагонисты альдостерона).
Прогноз и профилактика
У 64% пациентов с врожденной лимфангиэктазией, которая проявляется в первые 10 лет жизни, положительная динамика не наблюдается, прогноз неблагоприятный. У большинства больных часто отмечаются отставание в росте, выраженная задержка развития. Летальность достигает 13%. Мероприятия по предупреждению развития первичной формы патологии не разработаны. Для предупреждения вторичной кишечной лимфангиэктазии важно проводить своевременную комплексную терапию болезней, которые могут вызывать нарушение лимфооттока от энтеральной стенки и изменения в лимфатических сосудах.
Лимфангиэктазия двенадцатиперстной (12 перстной) кишки кишечника и желудка
Лимфангиоэктазия слизистой 12-ти перстной кишки – это нарушение проводимости сосудов слизистой оболочки, вызванное лимфедемой. Чем это патологическое состояние опасно, по каким симптомам его можно заподозрить, и как лечить?
Лимфангиоэктазия двенадцатиперстной кишки. Этиология болезни
Особенность лимфангиоэктазии слизистой 12 перстной кишки проявляется в виде нарушения проходимости мелких лимфатических сосудов в тонкой кишке и брыжейке, а именно в их серозной оболочке. Из-за чрезмерного расширения просвета 12 перстной кишки образуется отечность ткани. Подобное явление существенно затрудняет процесс транспортировки жиров, в частности жирорастворимых витаминов в лимфу, и ее проникновение в просвет кишки с потерей лимфоцитов.
Потеря протеина кишечником способствует ослабеванию ответных иммунных реакций организма на клеточном уровне. Иммунная система рассматривает жироподобные вещества, входящие в состав всех живых клеток, как чужеродный агент. Накапливающиеся макрофаги (клетки, активно захватывающие и атакующие бактерии и продукты их распада) способствуют формированию гранулем. Из-за того, что жиры попадают в кишечник между клетками (через их плотное соединение), происходит существенное снижение концентрации белка в плазме крови. Нарушается процесс всасывания белков, жиров и микроэлементов в просвете кишки. Патологическое изменение может быть как резким, так и постепенным в зависимости от причины появления лимфангиэктазии слизистой дпк.
Лимфангиэктазия двенадцатиперстной кишки (лимфангиэктазия) может присутствовать в следующих формах:
Лимфангиэктазию дпк в медицинской терминологии именуют болезнью Вальдмана. Ей более подвержены дети и люди молодого возраста до 25 лет. Из-за недостаточной функции лимфатических сосудов в переносе кишечных жидкостей наблюдают уменьшение лимфооттока. Происходит стаз (остановка проходимости содержимого в просвете кишки).
Подобные нарушения всасывания жиросодержащих жидкостей наблюдают и в желудке. Подобную аномалию диагностируют как лимфангиэктазию желудка. Наряду с этим заболеванием, отмечают и дуоденальную лимфангиэктазию. Идиопатическое состояние слизистой оболочки, наблюдаемое при наличии данных заболеваний, имеет схожие причины и симптомы:
Общие сведения
Кишечная лимфангиэктазия (кишечная лимфангиэктатическая болезнь, экссудативная гипопротеинемическая энтеропатия) — гетерогенная группа редких гастроэнтерологических заболеваний, выявляемых преимущественно у детей и молодых пациентов. Идиопатическая форма расстройства была впервые описана в 1959-1961 годах Р. Гордоном и Т.А. Вальдманом. Первичная лимфангиэктазия одинаково часто выявляется у девочек и мальчиков, вторичная чаще диагностируется у мужчин. Актуальность своевременной диагностики патологии обусловлена высокой вероятностью задержки развития в детском возрасте и тяжелыми метаболическими нарушениями у взрослых, выраженность которых может быть уменьшена при назначении симптоматического лечения и коррекции рациона.
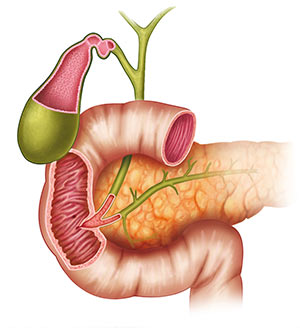
Анатомия двенадцатиперстной кишки
Задача у двенадцатиперстной одна — получив обработанную кислотой желудочного сока пищевую массу, смешиванием с желчью и панкреатическими ферментами подготовить её к вхождению в щелочную среду кишечника.
Похожий на подкову отрезок пищеварительной трубки — длиной всего 12 перстов или пальцев (в поперечнике), соединяется с желудком луковицей, снаружи к 12-перстной плотно прилежит поджелудочная железа.
Луковица двенадцатиперстной названа так за большое сходство, и складки слизистой тоже как у лука — сверху вниз, тогда как в остальных отделах кишечника преимущественно поперечные. В луковице кислый желудочный секрет смешивается с щелочным кишечным и именно здесь чаще всего зарождаются язвы, а злокачественные опухоли, наоборот, развиваются редко — у каждого седьмого из всех страдающих дуоденальными карциномами.
Далее нисходящая часть с открывающимися в неё сосочком панкреатическим и общим желчным протоками, в этот отдел поступает выработанная печенью желчь и агрессивные панкреатические ферменты. В двух из трех случаев именно в этой части двенадцатиперстной развивается злокачественный процесс.
Далее идут горизонтальная и восходящие части, частота злокачественной опухоли тоже идёт по нисходящей — новообразования в этих отделах довольно редки.
Диагностика заболевания
Выявить заболевание можно с помощью характерных симптомов, а также в результате комплексного обследования организма. Лимфангиоэктазия слизистой дпк представлена следующими симптомами:
Перечисленные симптомы могут наблюдать и при других заболеваниях, поэтому диагноз подтверждают с помощью проведения дополнительного обследования организма.
Выявить патологическое изменение в слизистой 12перстной кишки можно с помощью следующих методов обследования.
Симптомы заболевания

Основные симптомы лимфангиэктазии – частые массивные диареи и отечный синдром. Нарушение стула (понос) вызван тем, что в кишечник с лимфой попадает большое количество жиров. Они окрашивают каловые массы в желтый цвет, делают их жидкими. Диарея становится постоянной и неудержимой. Пациентов также часто беспокоит тошнота, вздутие и боли в разных отделах живота.
Отек у детей с лимфоангиоэктазией приобретает распространенный характер. Отечность возникает от того, что организм теряет массу белка. В теле человека протеин крови способен притягивать на себя молекулы воды. Если его становится меньше, жидкость свободно заходит в ткани и вызывает отек рук, ног, лица и живота. Характерным симптомом является асцит – выпот жидкости в брюшную полость.
Больные дети жалуются также на общее недомогание, слабость, быструю утомляемость. Их беспокоят тошнота и головные боли. Родители отмечают частую рвоту, потерю массы тела и задержку физического развития. Все эти симптомы связаны с потерей витаминов и минералов, а также ферментов – белков со специфическими функциями.
Симпатическая иннервация
Симпатическаяиннервация. Восходящая ободочная кишкаи правая половина поперечной ободочнойкишки получают симпатическую иннервациюот верхнего брыжеечного сплетения(plexus mesentericus superior). Последнее располагаетсяу места отхождения верхней брыжеечнойартерии от аорты. В его образованиипринимают участие ветви чревногосплетения (plexus coeliacus) и брюшного аортальногосплетения (plexus aorticus abdominalis).
Отверхнего брыжеечного сплетения кбрыжеечному краю толстой кишки отходятободочные ветви (rami colici). Последниерасполагаются в периваскулярнойклетчатке и идут по ходу ветвей верхнейбрыжеечной артерии — a. ileocolica, a. colicadextra et a. colica mйdia. Подходя к кишке, rami coliciвходят в толщу ее стенки и принимаютучастие в формировании внутри-стеночныхнервных сплетений.
Леваяполовина поперечной ободочной кишки,нисходящая ободочная кишка и сигмовиднаякишка получают симпатическую иннервациюот нижнего брыжеечного сплетения. Кветвям, отходящим от нижнего брыжеечногосплетения и идущим в сторону каудаль-ныхотделов ободочной кишки, присоединяютсяветви, берущие начало от брюшногоаортального, верхнего подчревного инижнего подчревного сплетений.
Основнымисточником симпатической иннервациилевой половины ободочной кишки являетсянижнее брыжеечное сплетение (plexusmesentericus inferior), расположенное у нижнегокрая нижней брыжеечной артерии. Отнижнего брыжеечного сплетения понаправлению к нижнему краю левой частипоперечной ободочной кишки, нисходящейободочной кишке, слепой кишке и начальнойчасти прямой кишки отходят толстокишечныенервные ветви — rr. colici. Большая частьветвей нижнего брыжеечного сплетениядостигает кишки, следуя по ходу сосудов:левой ободочной артерии, сигмовидныхартерий и верхней прямокишечной артерии;меньшая часть — достигает кишки внесосудов.
Богатуюиннервацию имеет сигмовидная ободочнаякишка. Помимо ветвей, идущих от нижнегобрыжеечного сплетения, к сигмовиднойкишке подходят из полости малого тазавосходящие ветви нижнего и верхнегоподчревных сплетений.
Причины возникновения недуга
Среди основных факторов, провоцирующих развитие болезни, отмечают:
Прогноз
Лимфангиэктазия двенадцатиперстной кишки относится к неизлечимым заболеваниям. Врачам удается лишь улучшить качество жизни больных. Диета, противодиарейные и мочегонные препараты способны значительно снизить симптомы и проявления болезни. Прогноз неблагоприятен в плане возможности полного излечения, однако существующие средства терапии значительно улучшают самочувствие пациентов.
Что делать?
Если Вы считаете, что у вас Лимфангиэктазия и характерные для этого заболевания симптомы, то вам могут помочь врачи: гастроэнтеролог, терапевт, педиатр.
Желаем всем крепкого здоровья!
Заболевания со схожими симптомами
Лямблиоз у детей (совпадающих симптомов: 6 из 11)
Лямблиоз у детей – представляет собой паразитарную патологию, провоцируемую одноклеточным микроорганизмом – лямблиями. Болезнь считается одной из самых часто диагностируемых у пациентов детской возрастной категории. Существует несколько механизмов проникновения патологического агента в организм ребенка – наиболее часто это осуществляется пищевым путем. Основную группу риска составляют малыши 3-4 лет.
Понравилась статья? Поделись с друзьями в соц.сетях: