Липоматоз нижнего этажа средостения что это
Липома средостения: симптомы, причины и последствия
Проходил плановое обследование. Был неприятно огорчен и поражен, так как врач обнаружил опухоль в средостении. При детальном исследовании установили тип новообразования – липома.
Радует одно. Эта опухоль доброкачественная. Но убрать ее из организма все равно придется. Что такое липоматоз средостения? Каковы способы лечения заболевания и прогнозы для пациента?
Что такое липоматоз средостения и его симптомы
Для того чтобы четко понимать что это за патология, следует разобраться с медицинской терминологией.
Липома – это доброкачественное новообразование, сформированное из зрелых жировых клеток, отделенных друг от друга соединительной тканью. Опухоли этого вида бывают капсулированные – то есть имеют четкие границы, а содержимое заключено в капсулу из соединительной ткани – и диффузный – то есть жировое разрастание не имеет четких границ и тяжи могут переплетаться с мышечными волокнами.
Средостение – это область тела, ограниченная позвоночников сзади и грудиной спереди. В этой полости находятся легкие, сердце, аорта, трахея, бронхи, крупные нервные узлы, пищевод.
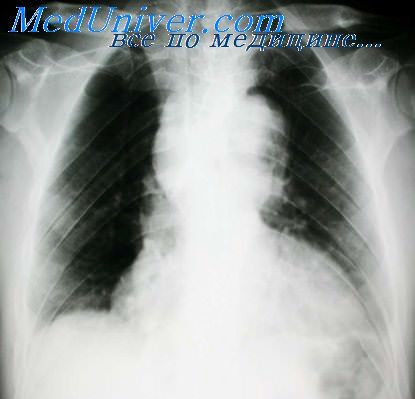
То есть, если диагноз звучит липоматоз средостения, то это значит, что в загрудинном пространстве была обнаружена доброкачественная жировая опухоль. Жировик.
Симптоматика этого патологического процесса на начальной стадии не беспокоит пациента. При разрастании жировых тяжей, развиваются синдромы, связанные со сдавливанием внутренних органов.
Симптомы липоматоза средостения:

Липомы в загрудинном пространстве у женщин встречаются несколько чаще, чем у представителей сильного пола.
Какие могут быть последствия липоматоза средостения легких
Липомы медленно растут, не дают метастазов и не проникают в здоровые клетки. В области переднего средостения располагаются органы дыхательной системы, и жировые разрастания начинают сдавливать легочную ткань, бронхи.
Последствия липоматоза этого участка тела:
В тяжелых случаях возможно развитие ателектаза. Это спадание участка или легкого в полном объеме.
Важно! Сами по себе липомы не представляют угрозы для жизни человека. Они не перерождаются в злокачественные новообразования. Опасность представляет собой размер опухоли и возможность сдавливания, травмирования близлежащих органов и тканей!
Особенности диффузного липоматоза средостения
Отличительный признак этого вида жировых опухолей – это отсутствие четких границ новообразования. Ткани жировика распределяются вокруг органов, не имеют четко выраженной капсулы, могут переплетаться со здоровыми мышечными волокнами.
Диагностировать такое разрастание возможно только при помощи рентгенологического исследования. Жировые ткани на снимках определяются как равномерное расширение срединной тени.
Отдельно выделяют диффузно-узловые липомы. Эти новообразования характеризуются наличием развернутой сосудистой сетки, соединяющие отдельные жировые капсулы.
Методы лечения
Первоначально проводятся диагностические мероприятия. Липомы следует дифференцировать от загрудинного зоба, кист и прочих новообразований средостения. При подтверждении диагноза, врач определяет дальнейшую тактику ведения пациента.
Диагностические мероприятия включают в себя:
После постановки диагноза, уточнения вида и локации липомы врач выбирает методику ведения пациента.
Способы лечения липоматоза
Существует 2 тактики ведения пациента – выжидательная – при небольших размерах жировика и если он не сдавливает близлежащие органы и хирургическое удаление новообразования.
Операция показана при:
Хирургические вмешательства на органах средостения проводятся только в условиях стационара. Амбулаторное удаление новообразований этого вида и локации не предусмотрено протоколами ВОЗ. Операция проводится под полным наркозом, местное обезболивание технически невозможно.
Виды хирургического вмешательства при липоматозе средостения:
Жировики в области средостения при своевременном лечении не оказывают патологического действия на пациента. Прогноз при оперативном вмешательстве благоприятный и рецидивы заболевания встречаются редко.
Не запускайте болезнь. А также провести хирургическое вмешательство в объемах, предусмотренных методиками и протоколами ВОЗ. Если в области средостения останутся жировые капсулы, то возрастает риск рецидива и перерождения новообразования.
Профилактические мероприятия
Если в вашей семье наблюдались случаи липоматоза средостения, то 1 раз в год следует проходить комплексное обследование в медицинском учреждении.
Липома средостения – это не приговор. Но оперативные вмешательства на органах грудной клетки относятся к разряду сложных хирургических манипуляций. Поэтому, если у вас выявлен жировик в этой области, то не стоит дожидаться, пока он достигнет значительных размеров и потребуется операция с полным доступом в грудную клетку.
Липоматоз нижнего этажа средостения что это
Нужно учитывать, что при медиастинальном зобе в отличие от тератом одышка более выражена, могут иметь место явления тиреотоксикоза. На рентгенограммах нередко отмечается смещение трахеи, иногда тень имеет треугольную форму, своим основанием обращенную к шее. При глотании в этих случаях заметно смещение тени кверху. Применение радиоактивного йода в ряде случаев помогает поставить точный диагноз медиастинального зоба (А. Туров, Б. К. Осипов, 1953).
Тимомы и опухоли передневерхнего средостения дифференцировать труднее, но с учетом некоторых специфических, главным образом рентгенологических, признаков все же возможно. Тимома часто располагается посредине, тератомы — сбоку от средней линии. При тератомах имеются боли, на рентгенограмме иногда видны костные включения. Все же ошибки в диагнозе этих двух видов опухолей встречаются довольно часто (Сабистон и Скотт, Б. К. Осипов и др.). Мы также наблюдали одного подобного больного.
Наконец, целомическая киста перикарда может быть отдифференцирована на основании отчасти клинических симптомов, которые выражены при тератоидных новообразованиях и очень часто отсутствуют при целомической кисте. Кроме того, последняя, как правило, располагается в переднем перикардо-диафрагмальном углу справа и бывает особенно отчетливо заметна при рентгенографии с применением искусственного пневмоторакса, устанавливающего ее связь с перикардом.
К операциям по поводу тератоидных опухолей и кист средостения имеются широкие показания в целях профилактики последствий и осложнений (нагноение, сдавление органов, злокачественное перерождение). Операция должна заключаться в полном удалении опухоли или кисты с ее оболочками. В этом случае результаты обычно хорошие. Все наши больные хорошо перенесли операцию и были выписаны из клиники. Рецидивов после операций, по нашим данным, не зарегистрировано (сроки наблюдения от 1 года до 12 лет).
Липомы и гиберномы средостения
Липомы средостения — весьма редкие опухоли. Описание их в литературе некоторых стран совсем не приводится, в других — представляет исключительную казуистику.
Описан также особый вид липомы, названный Джери (Gery, 1914) гиберномой на основании предположения о происхождении опухоли из ткани, являющейся гомологом желез тех животных, которые переносят зимнюю спячку.
Первый о липомах средостения упоминает Фотчергил (Fothergill, 1781). К 1930 г. Джейтер и Лидейн (Jater, Lyddane) собрали в мировой литературе 11 подобных наблюдений, а Кратчер и Плотт (Crutcher, Plott) в 1945 г. опубликовали еще 58 случаев.
О редкости липом средостения говорит и тот факт, что даже при большом личном опыте некоторых хирургов, удалявших около 100 опухолей и кист средостения, операции по поводу липом встречались 1—2 раза (Сабистон и Скотт, 1955; Б. К. Осипов, 1957; наши наблюдения и др.).
Частота всех этих вариантов липом средостения различна. Килей и Вана (Keeley, Vana) в 1956 г. тщательно изучили материалы, опубликованные за 15 лет — с 1940 по 1955 г., по вопросу о липомах средостения. Всего собрано 30 историй болезни, из которых 18 относились к медиастинальным, 7 — к шейно-медиастинальным и 11 — к трансмуральным липомам. Абдомино-медиастинальные и парастернальномедиастинальные липомы описаны у 5 больных [Гуссенбауер (Gussenbauer), Рапан (Rapant) и др.].
Строение липом средостения в большинстве случаев не отличается от обычных липом. Это дольчатые опухоли, имеющие тонкую капсулу. Опухоль плотновата, имеет форму того пространства, которое она занимает в средостении (овальная, сплющенная, полушаровидная, типа песочных часов и т. д.).
Опухоли средостения: что это такое, классификация.
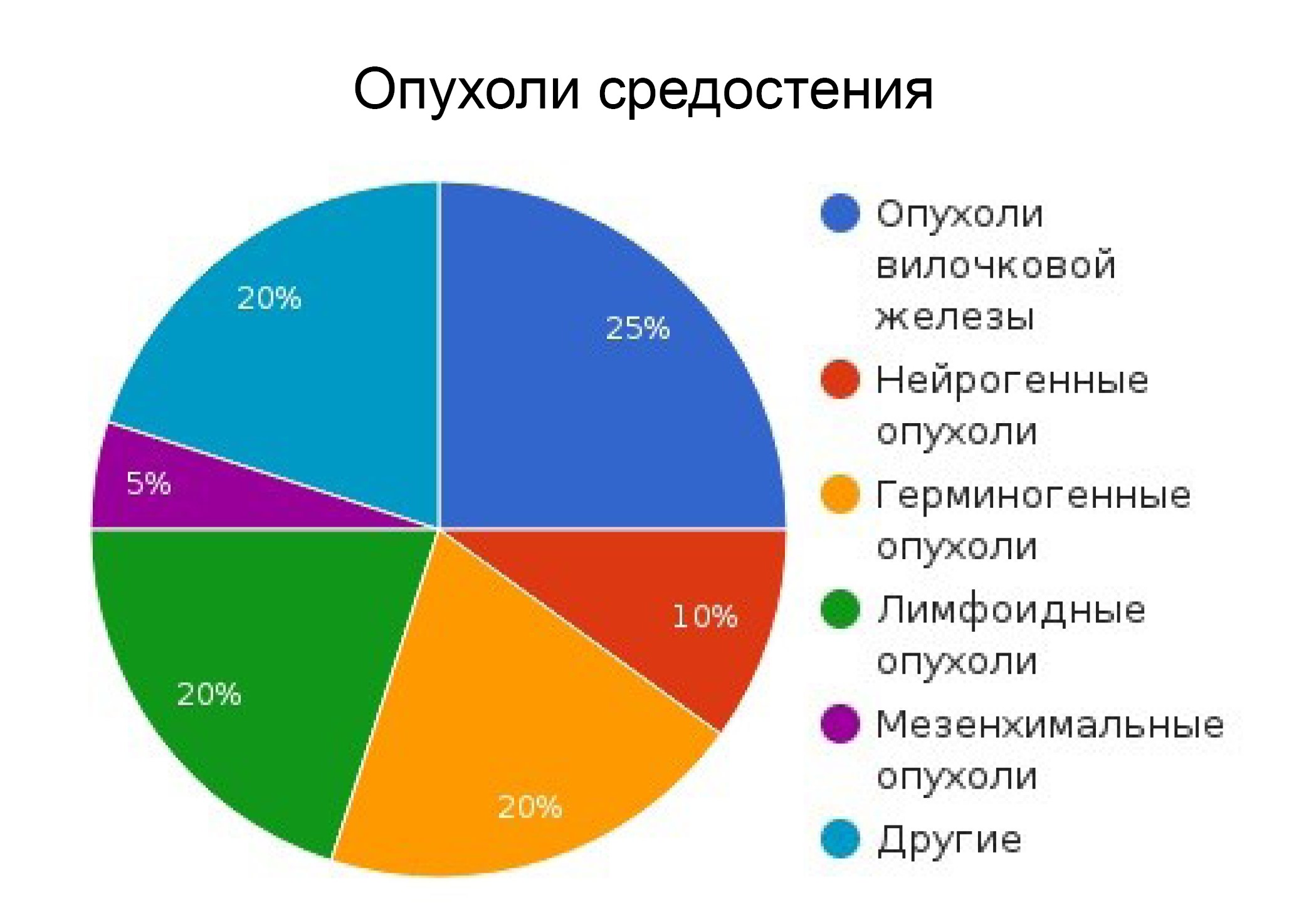
Опухоли средостения – общее название новообразований, которые расположены в медиастинальном пространстве груди. В 40% случаев диагностирования опухоли являются злокачественными, и тогда ставится диагноз рак средостения. Все опухоли делятся на две большие группы – первичные и вторичные. В первом случае речь идет о тех новообразованиях, которые формируются непосредственно в области средостения, во втором – опухоли образуются сначала в тканях, расположенных вне обозначенной области, а рак средостения развивается уже из метастаз. Иногда опухоли средостения называют рак тимуса, но это не совсем корректное обозначение диагноза. Дело в том, что он обозначает наличие злокачественных клеток в вилочковой железе, тогда как опухоли средостения могут начать свой рост и из других структур.
В зависимости от локализации опухоли различают следующие виды злокачественных новообразований:
Злокачественные новообразования средостения диагностируются чаще всего в возрасте 18-45 лет, какой-то гендерной предрасположенности не отмечается.
Отдельно в медицине рассматриваются мезенхимальные опухоли – представляют собой рак мягких тканей, к таковым относятся липомы и гемангиомы, лейомиосаркомы и фибромы. Поражают разные части средостения, относятся к группе вторичных, потому что «вырастают» из метастаз.
К редким опухолям средостения относятся липо- и фибросаркомы. Их опасность заключается в том, что они долгое время протекают бессимптомно и пациент обращается за помощью к врачу при выраженных нарушениях, когда рак находится уже на 3 и 4 стадии развития. Также к этой группе относится рак тимуса (тимома) – развивается в клетках вилочковой железы.
Какие симптомы укажут на рак средостения?
Рак может протекать в двух стадиях – бессимптомной и с выраженными признаками. Продолжительность прогрессирования опухоли средостения без симптомов зависит от нескольких факторов – место локализации новообразования, уровень общего иммунитета, возраст человека. Часто бессимптомно протекающий рак диагностируется случайно, во время проведения стандартной процедуры флюорографии в рамках диспансеризации.
К основным признакам рака средостения относятся:
Злокачественные опухоли растут достаточно быстро, поэтому переход из бессимптомной стадии в форму с выраженной клинической картиной недолгий. Могут проявляться и дополнительные симптомы типа отечности верхней части туловища и лица, синюшного цвета лица, расширения подкожных вен шеи.
Самым ранним проявлением рака средостения считается болевой синдром, особенно часто он проявляется при раке тимуса. В таком случае боли идентичны приступам стенокардии. Существует и ряд специфичных признаков опухолей средостения:
Общие симптомы, слабовыраженная клиническая картина, многообразие признаков, которые присущи и другим патологиям, делают диагностику только по жалобам пациента и стандартным обследованиям практически невозможной. Кроме этого, опухоли средостения могут быть и доброкачественными – например, рак тимуса по своей клинической картине полностью идентичен признакам доброкачественных новообразований в вилочковой железе.
Диагностика опухоли средостения.
Опухоль средостения может быть диагностирован инструментальными методами, которые являются самыми информативными:
Если перечисленных обследований недостаточно, то назначается хирургическая биопсия. Морфологическое исследование биологического материала позволяет полностью охарактеризовать рак средостения. Эта манипуляция важна для классификации опухоли – будет ли диагностирован именно рак тимуса или опухоль представляет собой доброкачественное образование.
Если есть подозрение на тимому (рак тимуса), то целесообразно проводить ультразвуковое исследование. Оно не выявит опухоль средостения, но даст возможность оценить состояние лимфатических узлов и жировой ткани в подключичной области.
К общим методам диагностики относятся анализы крови (общий, биохимический, коагулограмма), анализ мочи (общий), ЭКГ.
Лечение опухолей средостения.
Самым эффективным методом лечения опухолей средостения считается его хирургическое удаление, которое всегда сопровождается и специфической терапией. Если диагноз был поставлен на ранней стадии, врач может четко определить размер и форму опухоли, то применяется радиохирургический метод ее удаления по системе КиберНож. В случае больших размеров опухоли средостения удаляются классическим хирургическим методом с последующей химиотерапией. Диагностирование рака на поздней стадии делает нецелесообразным оперативное удаление новообразования, поэтому пациенту назначают только поддерживающее лечение (химиотерапия или лучевая) – рак средостения прекращает стремительно разрастаться, снижается вероятность распространения метастаз, облегчается симптоматика.
Если диагностирован рак тимуса (тимома), то врач опирается на данные исследований – каков размер опухоли средостения, есть ли ее разрастание. В некоторых случаях сначала проводится несколько курсов химиотерапии и только после этого назначается хирургическое лечение. Дополнительно, после проведения операции по удалению опухоли средостения, пациенту назначают гормональные препараты, иммуноподдерживающие средства.
Принимать решение о проведении терапевтического лечения или хирургического удаления опухоли средостения может только лечащий врач. Операция выполняется только в том случае, если специалист будет уверен в том, что он сможет удалить сразу все новообразование. Так как диагноз рак средостения часто ставится на поздних стадиях заболевания, то даже хирургические методы могут быть бесполезными по причине распространения метастаз, поражения внутренних органов и мягких тканей вокруг средостения.
Прогноз рака средостения.
Теоретически прогнозы на выздоровление при диагностировании опухоли средостения (рака тимуса) положительные. Но проблема заключается в сложностях диагностики – клиническая картина не типичная для злокачественных образований, часто люди либо предпринимают попытки лечения сами, либо обращаются со стандартными жалобами к врачу и им ставят неверный диагноз. Пока проводится лечение неверного заболевания, время проходит и наступает рак, средостения достигает тяжелой стадии. При своевременном выявлении рака тимуса вероятность благоприятного исхода составляет 68%.
Опухоли средостения (рак тимуса) возможно вылечить, но при условии своевременного выявления. Хирургический метод и последующая химиотерапия дают возможность полностью выздороветь. По причине неспецифической клинической картины диагностирование на ранней стадии затруднено, поэтому важно проходит диспансеризацию – это реальный шанс полностью избавиться от злокачественных образований.
Филиалы и отделения, в которых лечат опухоль средостения (рак тимуса)
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
В Отделе торакоабдоминальной онкохирургии
Заведующий отделом – д.м.н. А.Б. РЯБОВ
В Отделении торакальной хирургии
Контакты: (495) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Заведующий Отделом торакоабдоминальной онкологии – д.м.н. В.Ю. СКОРОПАД
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
МКБ-10
Общие сведения
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
Симптомы опухолей средостения
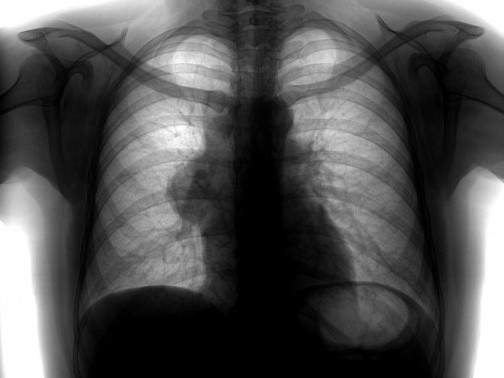
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
Лечение опухолей средостения
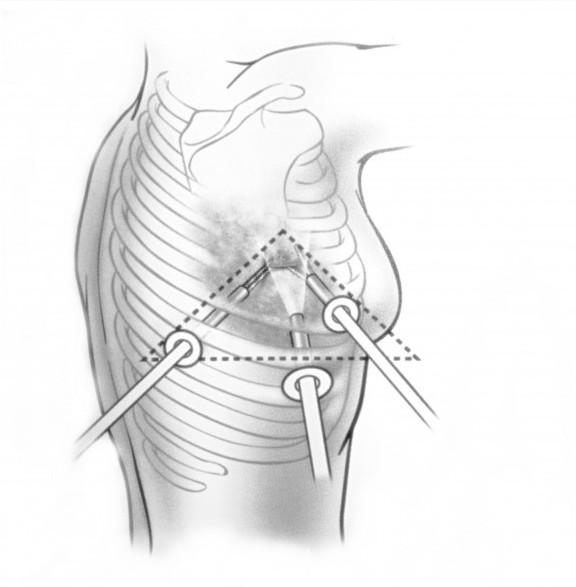
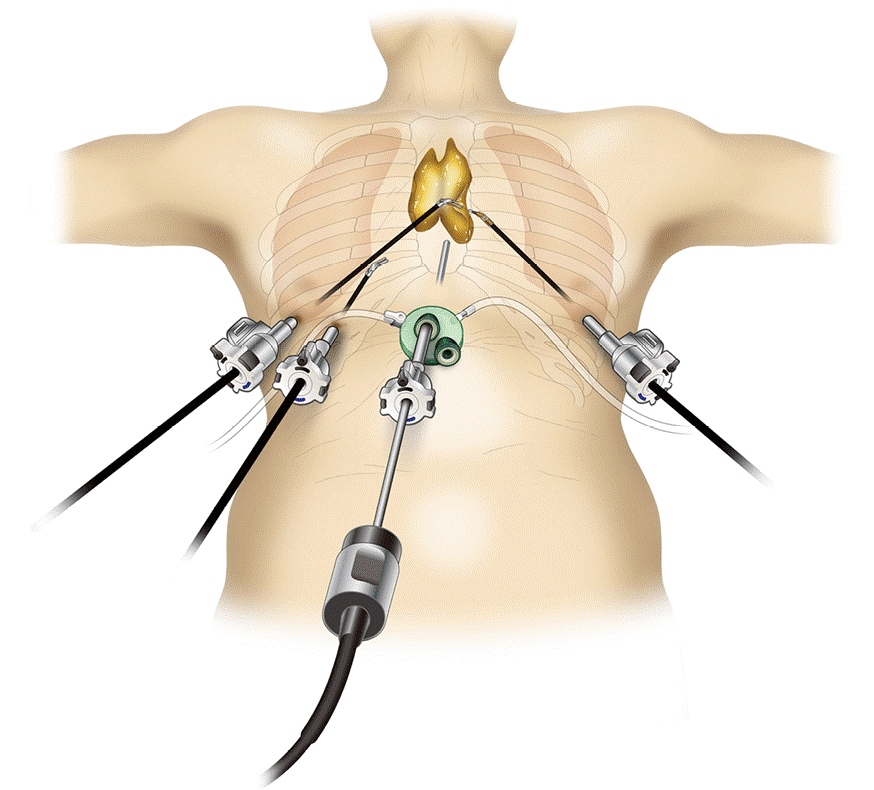
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
Опухоли средостения
Опухоли средостения, или по-другому медиастинальные опухоли — это новообразования, которые берут свое начало из органов средостения. Средостение – это область, ограниченная легкими по бокам, грудиной спереди и позвоночником сзади. К органам средостения относятся сердце, аорта, пищевод, тимус, трахея, лимфатические узлы, сосуды и нервы.
Кто находится в «зоне риска»?
Медиастинальные опухоли встречаются достаточно редко. Они могут развиваться в любом возрасте и из любых органов и тканей, которые находятся в средостении, однако в большинстве случаев их диагностируют у пациентов от 30 до 50 лет. В детском возрасте чаще встречаются опухоли заднего средостения. Они обычно происходят из нервной ткани и, в большинстве случаев, не злокачественные. У взрослого населения преобладают опухоли переднего средостения – обычно там располагаются лимфомы и тимомы.
Классификация образований средостения
Средостение анатомически делится на 3 зоны. Соответственно этим зонам классифицируются и опухоли средостения.
Клиническая картина
Чаще всего опухоли средостения являются случайной находкой при рентгенологических исследованиях, так как до 40% опухолей клинически не проявляются. Клинические проявления опухоли средостения будут зависеть от следующих факторов:
В зависимости от вышеописанных факторов клиническая картина может быть различной. Самые частые симптомы можно разделить на две группы:
Диагностика
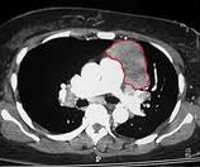
Рентгенологический метод является основным для визуализации новообразования средостения. Компьютерная томография позволяет оценить локализацию опухоли и спланировать дальнейшее обследование.
Без гистологической верификации поставить окончательный диагноз невозможно. При вовлечении в процесс пищевода или трахеи выполняют эндоскопическое исследование для взятия биопсии и визуализации изменений.
При невозможности получить образец ткани для исследования эндоскопически применяются инвазивные методы: трансторакальная биопсия, медиастиноскопия, видеоторакосокпия. Последние два метода — это серьезные операции, которые проводятся в специализированных медицинских учреждениях.
Лечение
В связи с разнообразием возможных причин медиастинальные опухоли лечатся в зависимости от типа опухоли:
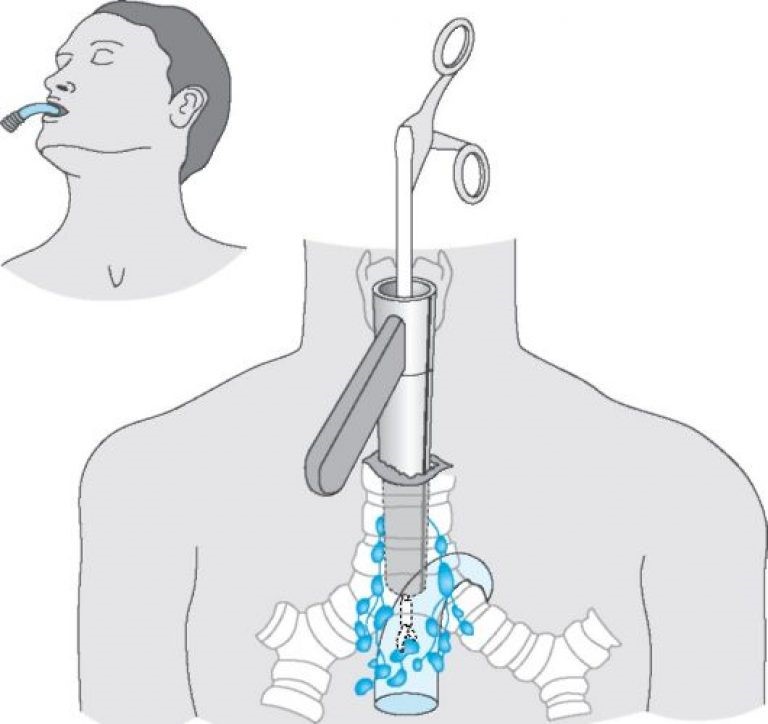
Профилактика и прогнозы
К сожалению, достоверных методов профилактики для опухолей средостения не выявлено. Но результаты можно существенно улучшить, если выявить заболевание на ранней стадии. Если симптомы, описанные ранее не проходят в течение двух недель, возможно стоит обратиться за квалифицированной медицинской помощью. Прогнозы в данном случае трудно давать, они зависят, типа опухоли и ее злокачественности от проводимого лечения.
Список литературы:
1) Клинические рекомендации Ассоциации онкологов России (АОР, 2020)
2) Барболина Т. Д., Бычков М. Б., Аллахвердиев А. К., Борисова Т. Н., Владимирова Л. Ю., Герасимов С. С., Деньгина Н. В., Козлов Н. А., Лактионов К. К., Левченко Е. В., Малютина Д. В., Пикин О. В. Практические рекомендации по лекарственному лечению опухолей вилочковой железы (тимомы и рака тимуса). Злокачественные опухоли: Практические рекомендации RUSSCO #3s2, 2020 (том 10). С. 608-619.
3) Руководство по химиотерапии опухолевых заболеваний/ под ред. Н.И. Переводчиковой, В.А. Горбуновой. – 4-е изд., расширенное и дополненное. – М.: Практическая медицина, 2018.-688с.
4) Рациональная фармакотерапия в онкологии: руководство для практикующих врачей/под.ред. М.И. Давыдова, В.А. Горбуновой. – М.: Литтерра, 2017. – 880с. (Серия «Рациональная фармакотерапия»).
5) Под ред. А.Д. Каприна, В.В. Старинского, Г.В. Петровой. Злокачественные новообразования в России в 2018 году. (заболеваемость и смертность) — М.: МНИОИ им. П.А. Герцена филиал ФГБУ «НМИЦ радиологии» Минздрава России, — 2019. –илл.-250с.
6) Пикин О.В. et al. Опухоли средостения: сборник под ред. академика РАН, профессора А.Д. Каприна. М.: Молодая гвардия, 2019. 232 p.