Вождение авто после инсульта
Роспотребнадзор
Роспотребнадзор
Часто задаваемые вопросы
Часто задаваемые вопросы по инсульту
Ч асто задаваемые вопросы по инсульту
1. Что такое инсульт? Что происходит в организме во время инсульта?
Инсульт – это острое нарушение мозгового кровообращения, сопровождающееся внезапной потерей сознания, параличами, приводящее к смертельному исходу в случае неоказания своевременной помощи. Инсульт считается одним из самых серьезных и опасных заболеваний.
Что происходит в организме:
2. Как определить, что у человека начался инсульт?
Что должно заставить нас насторожиться, предполагая инсульт?
-Отмечается слабость, онемение, нарушение чувствительности и двигательной функции, вплоть до паралича руки и/или ноги (чаще на одной половине тела).
-онемение и/или асимметрия лица;
-нарушение речи (несвязная речь, нечеткое произношение) и непонимание обращенных к человеку слов;
-нарушение зрения на одном или двух глазах (нечеткое зрение, двоение предметов);
-нетвердость походки, головокружение, потеря баланса и координации;
-нарушение глотания, невозможность проглотить пищу, воду, поперхивание.
— внезапно начавшаяся, очень сильная головная боль, вплоть до рвоты, не приносящей облегчения.
3. Какие факторы предрасполагают к развитию инсульта?
Факторы риска развития инсульта:
4. Как оказать первую помощь при инсульте?
При появлении симптомов инсульта у человека следует немедленно вызвать скорую помощь, промедление может привести к тяжелым осложнениям и инвалидности. Практика показывает, что предотвратить развитие необратимых изменений можно только впервые 4,5 часа от начала кровоизлияния.
5. Как застраховать себя от инсульта?
Застраховать себя от развития инсульта можно, важно соблюдать профилактические меры, включающие в себя профилактику атеросклероза – правильное питание, отказ от курения, употребления алкоголя, контроль веса, своевременное посещение врача с целью контроля функционирования сердечно-сосудистой системы. Страдающим гипертонической болезнью важно держать уровень артериального давления под контролем.
6. Если у меня частые головные боли – есть ли вероятность развития инсульта?
Да, такая вероятность существует. Необходимо обратиться к врачу для исследования состояния сосудов головного мозга.
7. Если человек перенес инсульт, как защитить его от повторного инсульта?
Человек, перенесший инсульт, должен соблюдать все рекомендации врача и принимать назначенные ему лекарства, а также соблюдать рекомендации врача, касающиеся образа жизни.
8. Каким должен быть образ жизни у человека, перенесшего инсульт?
Человек, перенесший инсульт должен придерживаться здорового образа жизни, обязательно регулярно посещать врача в назначенное время. Питание должно включать в себя достаточный объем овощей и фруктов, жирная и жареная пища должна быть исключена, снижено употребление соли.
Перенесший инсульт человек в обязательном порядке должен следить за своим весом, не допускать развития ожирения, выполнять физические упражнения.
9. Может ли инсульт возникнуть у человека до 30 лет?
80% больных, перенесших инсульт, – это люди, старше 60 лет. Тем не менее, статистика показывает, что сегодня инсульт может развиться в молодом и даже в детском возрасте.
10. Существует ли наследственная предрасположенность к развитию инсульта?
Пресс-центр
Как быстрее восстановиться после инсульта
Инсульт – одна из самых распространенных причин преждевременной смерти. В России от острого нарушения мозгового кровообращения ежегодно погибает около 200 тысяч человек, еще столько же становятся инвалидами. Всего 8% людей, перенесших инсульт, возвращаются к нормальной жизни. Для восстановления имеет значение скорость оказания медицинской помощи и всесторонняя и грамотная реабилитация после стабилизации состояния. Особенно упорно нужно заниматься в первые 2-3 месяца после перенесенного инсульта, не пропуская ни дня и постепенно увеличивая нагрузку.
Наряду с лекарственной терапией уже в первую неделю после ишемического инсульта и через две-три недели после геморрагического, начинают применяться немедикаментозные методики. Они помогают организму и ускоряют процесс реабилитации. Прежде всего, речь идет об ЛФК и физиопроцедурах, направленных на восстановлении двигательных функций. Лечебную гимнастику назначает врач. Он же дозирует режим нагрузок и обучает родственников больного. ЛФК обязательно включает в себя элементы суставной гимнастики, дыхательные упражнения, а также массаж. По мере улучшения состояния больной начинает делать упражнения сам, в том числе и на развитие мелкой моторики кисти пострадавшей руки. Для этого применяются специальные тренажеры и кистевые эспандеры. Со временем можно включать сложные движения, требующие их точной координации. Например, собирание мозаики, пазлов или даже вышивание.
Параллельно с восстановлением моторных функций проводятся занятия по восстановлению речи. После инсульта человек может потерять способность произносить слова, но понимает окружающих или, наоборот, может выражать свои эмоции, но не понимает обращенную к нему речь. Процесс восстановления речи может занимать от нескольких месяцев до двух лет. Упражнения проводит логопед-афазиолог, он же обучает родственников. Упорные тренировки дома с родственниками способны значительно ускорить прогресс. Восстановление речи вернет способность писать.
Еще одна проблема, которая возникает у большинства людей, перенесших инсульт – нарушения памяти. Они не только забывают события из своей жизни, но порой не помнят даже своих родных. Занятия на тренировку памяти похожи на обучение маленьких детей. Сначала придется ограничиться разучиванием стишков, песенок и разговорами о прошлом. В зависимости от скорости восстановления можно будет начать играть в интеллектуальные игры, разгадывать кроссворды и читать книги вслух, а со временем это сможет делать и сам больной. Для чтения рекомендуется выделять специальное время, когда его ничего не будет отвлекать от чтения.
Все занятия с больным должны проводиться ежедневно. Процесс восстановления длится годы: практически всему приходится учиться заново. Родственники должны проявлять терпение, но не переусердствовать: больной нуждается в 7-8 часовом ночном сне. Оптимально, если это будет темная, хорошо проветриваемая комната. Однако еще больше он нуждается в любви и поддержке своих близких.
Шебекинская центральная районная больница
Вождение автомобиля требует не только технического мастерства, но и некоторых медицинских знаний. Риск несчастных случаев на дороге можно уменьшить, если знать о побочных эффектах медикаментов.
Одни из них ухудшают зрение, вызывают сонливость, слабость, головокружение, заторможенность, другие, напротив, становятся причиной чрезмерного возбуждения. Существуют, кроме того, лекарства, чье действие практически незаметно для человека. Субъективно водитель никак не ощутит, что у него искаженно восприятие окружающей обстанови, нарушены координация движения и способность концентрировать внимание, что очень опасно на дороге. Представляем «запретный» для водителей список лекарственных препаратов.
ОПАСНЫЕ ДЛЯ ВОДИТЕЛЯ ЛЕКАРСТВА
После приема психотропных препаратов за руль лучше не садиться. Действие этих лекарств может оказаться непредсказуемым, даже в том случае, если их принимали накануне вечером. К ним относятся нейролептики, антидепрессанты, транквилизаторы, седативные, снотворные и препараты лития.
АНТИДЕПРЕССАНТЫ помогают избавиться от депрессии. Широко распространены трициклические антидепрессанты (АМИТРИПТИЛИН, КЛОМИПРАМИН, ИМИПРАМИН и др.) и тетрациклические (МАПРОТИЛИН, МИАНСЕРИН), прием которых несовместим с управлением автомобилем.
Считается, что новые препараты этой группы (АУРОРИКС, ПРОЗАК, ПАКСИЛ, КОАКСИЛ и им подобные) меньше влияют на координацию движений. И все же осторожность не помешает.
ТРАНКВИЛИЗАТОРЫ (УСПОКАИВАЮЩИЕ) обладают успокоительным действием, снижающим эмоциональное напряжение и подавляющим беспокойство, тревогу, страхи; в то же время они замедляют реакции, расслабляют мышцы, нередко делают человека безразличным к окружающей обстановке. Более крупные дозы могут вызвать сонливость и расстройства координации, снижают способность к концентрации внимания. Неблагоприятные симптомы обычно проходят в течение 1-2 дней после приема препаратов.
В эту группу входят ЭЛЕНИУМ, СЕДУКСЕН, СИБАЗОН, ВАЛИУМ, ТРИОКСАЗИН, ТАЗЕПАМ, НОЗЕПАМ, ФЕНАЗЕПАМ, НИТРАЗЕПАМ, РУДОТЕЛЬ, МЕПРОТАН, РЕЛАНИУМ, МЕПРОБАМАТ и т.д. (в основном, это препараты на основе таких активных веществ, как алпрозолам, бромазепам, хлордиазепоксид, диазепам, медазепам, оксазепам ).
Об этим следует помнить, принимая барбитураты (БАРБИТАЛ, ФЕНОБАРБИТАЛ), бензодиазепины (РАДЕДОРМ, НИТРАЗЕПАМ, ЭУНОКТИН и др.), ДОНОРМИЛ, лекарства типа ИМОВАНА, ИВАДАЛА. Обратите внимание, что фенобарбитал входит в состав комбинированных обезболивающих лекарств типа ПЕНТАЛГИНА и СПАЗМОВЕРАЛГИНА.
До и во время поездки нельзя употреблять препараты от головной боли, содержащие компоненты со снотворным действием (ВЕРОДОН, ДИАФЕН). Они тормозят функции центральной нервной системы, ослабляют внимание и замедляют реакции.
Затормаживающим действием обладают также АСПИРИН, АМИДОПИРИН, АНАЛЬГИН, ФЕНАЦЕТИН. Если же водитель принял более двух таблеток АНАЛЬГИНА, АМИДОПИРИНА, ФЕНАЦЕТИНА, АСПИРИНА, то его реакция на дороге, скорее всего, будет замедленной.
ОТ ЗУБНОЙ БОЛИ. Стоматологическая анестезия может вызвать опасный для водителя эффект. Популярный анестетик для местного обезболивания — лидокаина гидрохлорид (алокаин, анестекаин, молкаин). В любом случае самое разумное решение после посещения стоматолога для лечения — путешествовать исключительно на пассажирском кресле. А вот пересесть на водительское место можно будет лишь через 12 и более часов.
АНТИГИСТАМИННЫЕ. Такие препараты успокаивают, предупреждают развитие и облегчают течение аллергических реакций. Опасность для водителя прежде всего представляют препараты, меняющие реактивность организма: ДИМЕДРОЛ, СУПРАСТИН, ДИАЗОЛИН, ТАВЕГИЛ, ПИПОЛЬФЕН, ДИПРАЗИН. Почти все они нарушают способность адекватного восприятия обстановки: замедляют скорость реакции, вызывают ощущение усталости и вялости, нередко вызывают сонливость.
Исключение, по мнению некоторых фармакологов, составляют лишь препараты лоратадина (кларитин, кларотадин и ломилан), цетиризина (зиртек, цетрин и аллерцет) и фексофенадина (телфаст).
В то же время практика показывает, что прием антигистаминов так или иначе сказывается на деятельности центральной нервной системы, включая современные лекарства (АСТЕМИЗОЛ, ЦЕТИРИЗИН, ФЕНИСТИЛ).
CРЕДСТВА ДЛЯ ЖКТ. Надо быть очень внимательными к лекарствам, угнетающими активность желудочно-кишечного тракта — М-холиноблокаторам.
Самые популярные средства этой группы — препараты пирензепина (гастрил, гастрозем, гастроцепин, пирен). Дело в том, что все М-холиноблокаторы влияют на зрение. Они расширяют зрачки и делают изображение нерезким. Такой эффект может сохраняться несколько дней после отмены лекарства.
Сюда же относятся препараты атропина, метацина, гиосцина (бускопан, скополамин) и все лекарства, содержащие белладонну (красавку): беллалгин, бекарбон, белластезин, бесалол, беллоид, аэрон, беллата минал. Их принимают при неврозах, сопровождающихся неприятными ощущениями со стороны органов пищеварения и сердечно-сосудистой системы.
Заторжможенность могут вызвать препараты, содержащие метоклопрамид, — РЕГЛАН, ЦЕРУКАЛ, часто используемые в гастроэнетерологии для уменьшения тошноты. И только близкий к ним мотилиум быстроту реакции не угнетает.
ОТ ДИАРЕИ. В запретный список попадают диарол, диасорб и имодиум: эти препараты содержат лоперамид, который оказывает затормаживающее действие на центральную нервную систему.
СРЕДСТВА ДЛЯ ЛЕЧЕНИЯ ГЛАЗ. Как уже говорилось, все препараты, содержащие атропин, на какое-то время ухудшают зрение. Капли с атропином, применяемые для расширения зрачка при исследовании и лечении глаз, вызывают настолько сильное нарушение зрения, что управление автомобилем становится невозможным в течение 2-3 суток, а нередко — и в течение недели!
СТИМУЛЯТОРЫ. Стимуляторы типа КОФЕИНА и ФЕНАМИНА могут вызвать чрезмерное возбуждение, нарушить равновесие, координацию движений. По этим причинам они совершенно противопоказаны водителям.
Еще одна особенность: как только действие КОФЕИНА прекращается, у человека наступает резкий спад физической и психической активности. Следует также знать, что злоупотребление крепким чаем или кофе в течение длительного времени может привести к хронической интоксикации кофеином и общему истощению организма.
ФИТОПРЕПАРАТЫ, БАДы. Непосредственно перед вождением автомобиля не следует принимать фитосборы и БАДы, в состав которых входят растения с успокаивающим и снотворным действием — валериана, пустырник, пион, пассифлора, шлемник, мелисса, мята. Действие этих препаратов длится некоторое время, поэтому за руль можно садиться примерно через 10-12 часов после их приема.
Из препаратов этой группы наибольшим воздействием обладают лекарства из растения кава-кава, например, антарес 120. В меньшей степени влияют на организм лекарства из пустырника, валерианы и мелиссы.
ОТНОСИТЕЛЬНО БЕЗОПАСНЫЕ ДЛЯ ВОДИТЕЛЯ ПРЕПАРАТЫ
Как правило, побочные эффекты в большей или меньшей степени прогнозируемы, и все же остается некоторая доля непредсказуемости, ведь каждый организм индивидуально реагирует на прием лекарств. Даже безобидные, на первый взгляд, фитопрепараты могут вызвать у чувствительных людей выраженный затормаживающий эффект. Не исключены и другие нежелательные реакции. Это – основная причина, почему список «разрешенных» для водителя лекарств намного меньше, чем список «запрещенных».
ОТ ГОЛОВНОЙ БОЛИ. На трудоспособность водителя не оказывают существенного влияния такие препараты от головной боли, как АСКОФЕН, АСФЕН, ЦИТРАМОН, НОВОЦЕФАЛЬГИН, ПИРАФЕН, НОВОМИГРОФЕН, КОФАЛЬГИН, ФЕНАЛЬГИН. Но безопасны они для водителей только о лечебных дозах.
ОТ ПРОСТУДЫ. Допустим прием ПАРАЦЕТАМОЛА или АЦЕТИЛСАЛИЦИЛОВОЙ КИСЛОТЫ без сочетания их с КОДЕИНОМ или антигистаминными средствами.
Во многих случаях предпочтение следует отдавать домашним способам лечения простуды и кашля — на основе МЕДА, РОМАШКИ, ЧАБРЕЦА, аптечного грудного сбора.
ОТ ДИАРЕИ. Быстроту реакции не угнетает МОТИЛИУМ.
Как видите, многие препараты крайне не желательно принимать водителям. Приучитесь, перед тем как принять лекарство, прочесть инструкцию к нему. Если в ней указано, что препарат влияет на способность управлять транспортным средством а также на занятиями потенциально опасными видами деятельности, то необходимо отказаться либо от лекарства, либо от «руля».
Можно ли водить машину после перенесенного инсульта
Нарушение мозгового кровотока вызывает серьезные изменения во всем организме человека, перенесшего инсульт. Водить автомобиль можно, если острота зрения, функции мышц и скорость мыслительного процесса удовлетворительные и позволяют пациенту садиться за руль.
Последствия кровоизлияния в мозг
Различают ишемический и геморрагический инсульт. Первый возникает в результате запечатывания сосудистого просвета кровяным сгустком или тромбом. Определенный участок мозга не получает питательные вещества и кислород из крови, что приводит к отмиранию нервных клеток и нарушению важных функций организма.
Геморрагический инсульт – разрыв сосуда в мозгу, после чего происходит заполнение определенного участка кровью, которая давит на нервные волокна и также вызывает нарушение мозговых функций.
Последствия в обоих случаях могут быть следующими:
Нарушение моторики и утрата координации движений. Часто это вызвано повреждением мозжечка или спинальным инсультом.
Паралич стороны тела, которая противоположна пострадавшему от инсульта полушарию головного мозга. Отказывают руки, ноги, лицевые мышцы.
Невропатия, которая заключается в нарушении органов чувств – больной перестает различать запахи, вкус, температуру.
Нарушение зрения. Оно может утратить остроту, предметы перед глазами словно раздваиваются, сужается область обзора.
Психические расстройства. Во многих случаях люди после инсульта страдают депрессией, частой сменой настроения, нервозностью, агрессивностью и тревожностью.
Нарушение речи – афазия. Пациент не может внятно разговаривать и с большим трудом воспринимает слова собеседника.
Нарушение уродинамической функции. Больной испытывает проблемы с мочеиспусканием и дефекацией, возникает недержание мочи или кала.
Инвалидность, невозможность работать или летальный исход. Часто становятся последствием инсульта, затронувшего обширный участок мозга, или если медицинская помощь не была оказана своевременно.
В тех случаях, когда инсульт определяют как микроинсульт, у больного затронута малая часть мозга, шансы на успешное лечение и выздоровление достаточно высоки. Нарушение функций организма минимальное. После прохождения курса реабилитации и заключения специальной комиссии можно садиться за руль автомобиля. Но это допускается только после тестирования. Абсолютно противопоказано водить машину или работать водителем после паралича, в случае мышечных спазмов или эпилепсии.
Реабилитационные мероприятия
Пострадавшие от инсульта люди довольно часто игнорируют запрет на вождение автомобиля, если чувствуют себя «здоровыми». Отказаться от привычки пользоваться собственным, а не общественным транспортом, сложно. И пациент садится за руль машины без предварительной реабилитации и прохождения тестов, не задумываясь о собственной безопасности и риске для окружающих.
Общий запрет на вождение автомобиля после перенесенного инсульта составляет от трех до шести месяцев. За этот период организм сможет восстановиться до удовлетворительного состояния. Виды реабилитационных мероприятий:
Для восстановления работоспособности мышц назначают занятия с физиотерапевтом.
Упражнения с логопедом, направленные на восстановление правильной речи, а также глотательной функции.
Массаж для приведения в тонус мышц. Назначается специалистом в зависимости от тяжести болезни.
Адаптация к повседневной жизни и комплексная лекарственная терапия.
Диагностика зрения. Обращение к окулисту является обязательным, если встал вопрос о том, можно ли водить машину.
Психологическая помощь. Пациенты, которые часто впадают в депрессию, грустят и плачут, нуждаются в сеансах квалифицированного психотерапевта.
Все перечисленные процедуры направлены на скорейшее выздоровление больного. Даже при незначительном повреждении головного мозга необходимо пройти курс реабилитации, чтобы не допустить рецидива, особенно в ситуации за рулем.
Прохождение тестов
После истечения срока запрета на вождение медицинская комиссия оценивает состояние пациента, выявляет возможные осложнения и выдает заключение, можно ли пациенту садится за руль. Тесты заключаются в следующем:
Проверка знания дорожных знаков. Оценивается умение пациента правильно и быстро распознавать знаки дорожного движения и реагировать на них. Проверяется зрительное восприятие.
Ориентация в окружающем пространстве. Цель проведения теста – определить качество зрения, способность координировать свои действия в конкретной ситуации.
Задача на самостоятельное прокладывание маршрута. Позволяет сделать вывод об адекватности мышления пациента и проверить правильность его рассуждений, а также оценить внимательность.
Этот тест был разработан бельгийскими ученными после изучения историй болезней 1700 пациентов. Половина из них успешно прошла предварительное тестирование на вождение в автомобиле с инструктором. Новый предложенный тест отнимает намного меньше времени (всего 15 минут), и его можно проводить в кабинете врача. С достоверностью 80-85% тест показывает, кому можно садиться за руль через определеннее время после инсульта, и позволяет оценить не только моторику и зрение, но и мышление пациента.
Возможные проблемы
Даже после успешной реабилитации больной может оказаться неспособным к вождению автомобиля. Этому может помешать ряд серьезных проблем:
Отсутствует ясность мышления.
Сложно оценить ситуацию на дороге.
Несвоевременная реакция и заторможенность действий.
Эти факторы неблагоприятно сказываются на поведении во время езды. Пациент представляет риск для остальных участников движения, и сам может сильно пострадать. Сильное ухудшение поля зрения и когнитивные нарушения после инсульта являются категорическими противопоказаниями для вождения.
В 70% случаев после инсульта наступают когнитивные нарушения (снижается работа сложных функций головного мозга, например, память, внимание, ориентация). Именно они вызывают опасения у специалистов, поскольку с достаточной степенью достоверности определить влияние этих нарушений на способность водить автомобиль не представляется возможным.
Почему не разрешается ездить
Медики предупреждают пациента о возможных последствиях вождения. Стрессовые ситуации на дороге могут спровоцировать повторный инсульт. Кроме того, учеными доказано, что после геморрагического инсульта восстановление происходит сложнее.
Фактически сесть за руль после перенесенного в легкой форме инсульта пациенту можно, но не раньше чем через три месяца. В Канаде и Великобритании запрет составляет один месяц, в Соединенных Штатах четкого ограничения вовсе нет. Водителем не разрешат работать однозначно, а пациентам с симптомами ТИА (транзиторной ишемической атаки), вообще, следует воздержаться от вождения, поскольку инсульт может наступить в любой момент.
При недостаточной информированности пациентов о возможных последствиях процент тяжелых последствий при вождении увеличивается. Доводить до сведения больного после перенесенного инсульта информацию об опасности должен врач. Стресс, паника, перевозбуждение во время езды, возникающие непредсказуемо, способствуют повышению артериального давления и могут спровоцировать кровоизлияние в мозг. Как результат – аварийная ситуация на дороге, возможно, с жертвами. Невнятная речь может стать причиной конфликтных ситуаций с полицейскими на дороге.
Ни одна медицинская комиссии не даст разрешение на работу водителем после перенесенного заболевания, особенно если речь идет о перевозке пассажиров. Данные о состоянии пациента (например, проблемы со зрением, нарушение координации) вносятся в личную медицинскую карту, и комиссия принимает их во внимание при выдаче заключения.
Трудности с торможением.
Суженый зрительный обзор.
В 35% процентах случаев пациенты, перенесшие легкий инсульт, игнорируют рекомендации медиков и садятся за руль автомобиля. Что смогли доказать по этому поводу канадские ученые:
В испытании принимали участие 10 пациентов, перенесших инсульт в легкой форме, и 10 здоровых людей с большим стажем вождения, возраст одинаковый.
Тестирование проводилось на специально разработанном симуляторе – в условиях города без транспорта, с использованием поворотов, а также вождения по шоссе.
Пациенты после инсульта допустили в два раза больше ошибок, особенно при поворотах, пересечении перекрестков и следовании на дистанции.
Проводились испытания и пациентов с геморрагическим инсультом. Они часто совершали ошибки, создавали аварийные ситуации, двигались за пределами разметки. И это при условии, что испытания проводились через три месяца после инсульта. Медики склоняются к тому, что торопиться обратно за руль не стоит. Нарушение моторики – это еще не самая серьезная причина. А вот нарушение мозговой активности – серьезный повод задуматься, стоит ли рисковать собственным здоровьем и жизнью окружающих.
Следите за самым важным и интересным в Telegram-канале Татмедиа
Реабилитация после инсульта на дому
Содержание статьи:
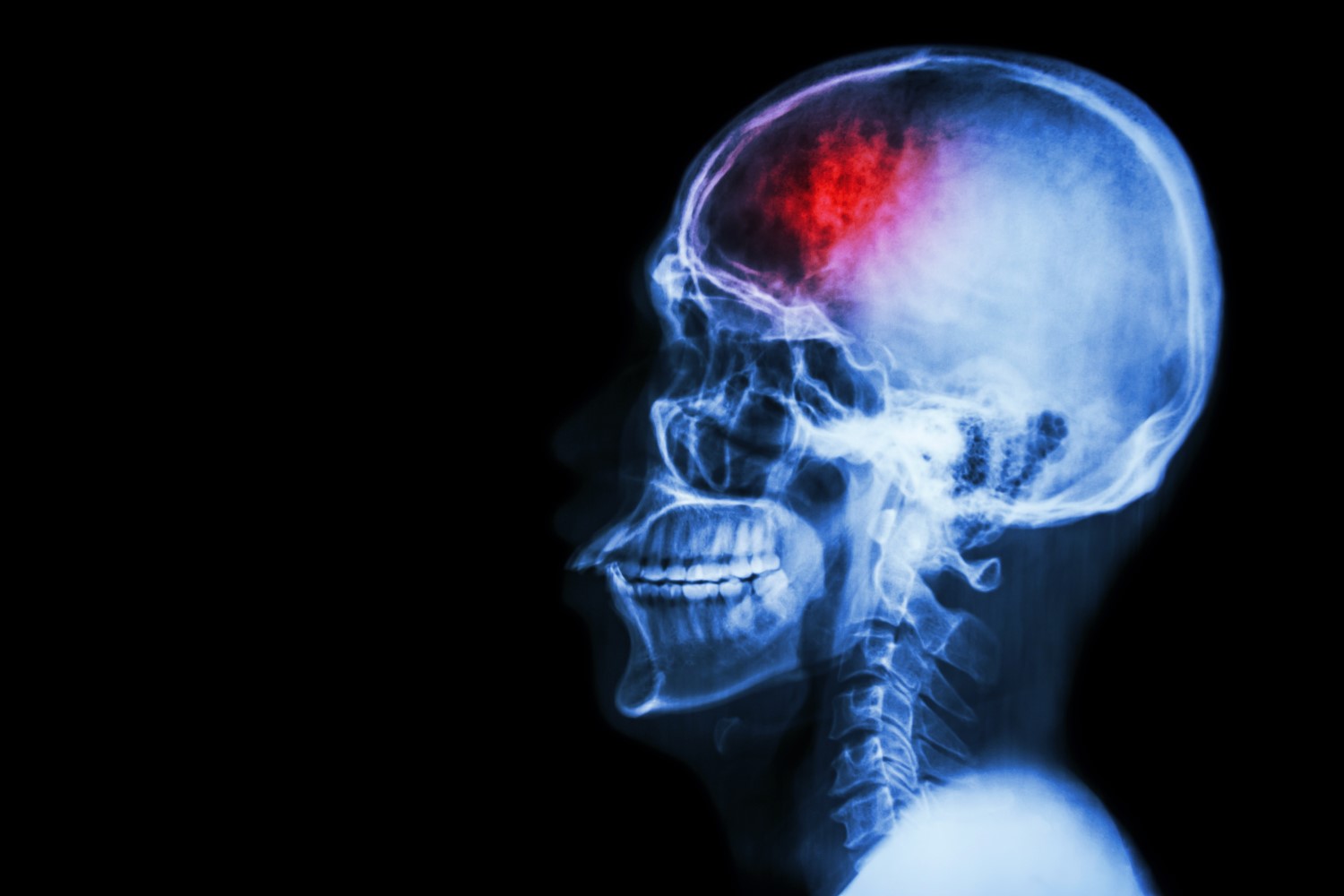
Наиболее часто после инсульта у пациентов возникают двигательные нарушения – полный или частичный паралич (отсутствие движений), парезы (снижение мышечной силы и ограничение объема движений), спастичность (повышение тонуса скелетных мышц), апраксия (нарушение выполнения произвольных движений при сохраненной двигательной активности). Вследствие длительной обездвиженности развиваются мышечные контрактуры, теряется эластичность связок, нарушается кровоснабжение пораженных конечностей. Двигательные нарушения возникают у 80 % выживших после инсульта, у 40 % они сохраняются на всю оставшуюся жизнь.
На втором месте по частоте возникновения – нарушения речи. Это может быть афазия (нарушение произношения собственной речи и/или понимания речи окружающих), дизартрия (нарушение произношения при сохранении способности восприятия речи). Осложнения, связанные с речью, развиваются у 30-40 % больных.
Нарушение глотания – дисфагия – встречается у 25-65 % пациентов после ОНМК. Для этого состояния характерно затруднение жевания, слюнотечение, поперхивание, кашель, затруднение дыхания во время глотания.
У больных, перенесших инсульт, также отмечаются нарушения чувствительности (гиперчувствительность, нечувствительность к температурным раздражителям), постинсультные боли, нарушение выделительных функций, расстройства психики – от легких до депрессивного состояния.

Важно согласовывать все действия людей, которые будут ухаживать за больным (родственники, сиделка) с лечащим врачом, проводить назначенные им мероприятия, ни в коем случае не заниматься самолечением. В статье описаны основные этапы реабилитационного ухода за пациентами после инсульта, применять их на практике следует только после консультации с врачом.
Общие правила ухода
Восстановительный период после инсульта делится на ранний (до 6 месяцев), поздний (6-12 месяцев) и остаточные явления (после 1 года). В идеале, в раннем восстановительном периоде больному рекомендуется лечение в паллиативных стационарах, санаториях, в позднем и в период остаточных явлений – в дневном стационаре, отделении реабилитации, выездной бригадой на дому. В реальности чаще всего пациенты после острого периода инсульта находятся дома, и основной вопрос, который возникает у их близких, – с чего начать реабилитацию. Одна из главных задач реабилитационного процесса – создание комфортных условий, способствующих облегчению состояния и скорейшему восстановлению.
Подготовка помещения
Для исключения воздействия внешних травмирующих факторов (световые, звуковые, температурные раздражители) на психику пациента, следует разместить его в светлой, хорошо проветриваемой комнате, куда не доносятся посторонние шумы с улицы. В помещении должна поддерживаться комфортная температура в пределах +18-22 °C.
Комнату не следует загромождать мебелью, предметами, которые легко сдвигаются с места. Хорошей альтернативой обычной кровати станет функциональная – с регулировкой высоты и положения спинки, боковыми ограждениями, блокируемыми колесами. Около кровати нужно разместить тумбочку с гигиеническими принадлежностями, тонометром, другими необходимыми вещами, кресло-каталку или другие вспомогательные средства передвижения (ходунки, трости), переносной туалет или судно.
Если человек, ухаживающий за больным, не находится с ним неотлучно, можно оборудовать комнату кнопкой вызова, до которой пациент сможет легко дотянуться, или заменить ее обычным колокольчиком. Больным, которые могут самостоятельно передвигаться или начинают тренировать навык ходьбы, будут очень полезны поручни вдоль стен, а противоскользящие коврики в ванной – предотвратят травмы.
Гигиена тела и профилактика пролежней
Адекватная профилактика пролежней позволяет предупредить их появление в 80 % случаев.
Важно правильно проводить гигиенические мероприятия и осуществлять уход за кожей. Не реже одного раза в день, при гигиенических процедурах, следует осматривать всю поверхность тела больного, уязвимые участки – при каждом переворачивании. Следует пользоваться непромокаемыми пеленками, подгузниками, менять их по мере надобности. Подмывать больного теплой водой без мыла необходимо после каждого испражнения, мытье с мылом – не чаще одного раза в день, лучше использовать жидкое мыло. После мытья кожа тщательно высушивается промокающими движениями мягким полотенцем. При сухости кожи используются увлажняющие и питательные кремы, при появлении опрелостей – присыпки без содержания талька.
Питание
Пища должна быть комфортной для глотания, легко усваиваемой. Пациенту необходимо достаточное количество жидкости – не менее 1,5 л. при отсутствии ограничений. Питье нельзя ограничивать даже при недержании мочи, так как при недостатке жидкости моча становится концентрированной и раздражает кожу.
В рационе больного должно быть достаточное количество белка. Это может быть суфле, фарш из курицы, говядины, кролика, рыбы. Пациентам, которым тяжело жевать или глотать полутвердую пищу, можно давать мясной или рыбный бульон.
В меню следует включить блюда, богатые витамином C, железом, цинком, кисломолочные продукты, фрукты и овощи.
Еда готовится в отварном или запеченном виде, она должна быть свежеприготовленной. Нельзя употреблять в пищу жареные блюда, соленья, копчености, острую пищу, консервы, фастфуд, газированные и сладкие напитки. Есть необходимо 4-5 раз в день, небольшими порциями.
Двигательная реабилитация
Возвращение двигательных навыков следует начинать как можно раньше. Для реабилитации после инсульта на дому используются различные упражнения. Часть из них можно делать еще когда пациент находится в лежачем положении. К ним относятся:

Когда больной начнет присаживаться, ему в этом поможет специальное приспособление на функциональной кровати, за которое он будет подтягиваться. В положении сидя можно выполнять следующие упражнения:
Если человек может стоять, перечень рекомендуемых упражнений расширяется – пациент может дополнительно выполнять вращения и махи руками, наклоны, разведение рук с эспандером, ходьбу на месте.
Садиться, пересаживаться в кровати, вставать и ходить, если пациент изначально находился в лежачем положении, можно только после разрешения врача.
Для улучшения координации движений следует совершать движения глазами в разных направлениях, бросать в цель мелкие предметы, постепенно увеличивая их объем и массу и отдаляя цель. При улучшении состояния больного добавляются маховые движения в крупных суставах, повороты и наклоны корпуса.
Для тренировки мелкой моторики отлично подойдут пазлы, конструкторы, лепка из пластилина, оригами, выполнение аппликаций или обычные прописи.
Восстановление бытовых навыков
Все бытовые навыки следует развивать под присмотром близкого человека, помощника, который будет контролировать движения пациента, при необходимости – поддерживать и направлять его руку.
Питание
Для того чтобы ложки и вилки не выскальзывали из руки больного, можно обернуть их ручку тонким поролоном. Если паралич/парез затронул ведущую руку, то при приеме пищи следует помогать пациенту – поддерживать и направлять его руку ко рту.
Пользование краном и умывание
Перед раковиной следует поставить стул, чтобы больной мог умываться сидя. Он должен открывать кран пораженной рукой, при необходимости следует помогать ему, направляя руку к крану. При этом здоровой рукой с сохраненной чувствительностью пациент должен проверять температуру воды. После того, как установлена комфортная температура, пациенту следует предпринимать попытки умываться пораженной рукой.
Причесывание
Следует выбирать расчески из нескользящих материалов, либо обмотать ручку расчески тонким поролоном. По возможности следует пытаться причесываться рукой с нарушенными функциями.
Одевание
Одежда (кофта, рубашка) должна быть свободной, застегивающейся на пуговицы. Она кладется на колени, между которыми слегка фиксируется рукав для пораженной руки. Она, с помощью здоровой, постепенно продвигается в рукав.
Медикаментозное лечение
Конкретные препараты для реабилитации после инсульта на дому назначает лечащий врач. Как правило, курс лечения включает следующие группы средств:
Речевая реабилитация
Для восстановления речевых навыков больному потребуется консультация логопеда, который назначит упражнения для тренировки мимических мышц, языка, а также помощь и определенное поведение со стороны близких.
Родственникам пациента следует постоянно общаться с ним, при этом произносить слова медленно и четко, избегать сложных длинных предложений. Больной сначала должен тренировать произношение отдельных звуков, постепенно переходя к слогам и словам. Иногда человеку легче произносить слова нараспев, чем обычным способом.
Тренировка памяти
Тренировка памяти и интеллектуальных функций происходит одновременно с восстановлением речи. Пациент должен пытаться повторять произнесенные помощником слоги, слова, фразы, постепенно увеличивая промежуток между произнесением слова и повторением.
Восстанавливать мыслительные способности помогают настольные игры, составление рассказов по рисункам, решение кроссвордов и даже простые беседы. Около каждого предмета в комнате можно положить карточку с его названием. По мере восстановления когнитивных функций больной может читать, смотреть фильмы, обсуждать их содержание.
Психологическая поддержка
Близким пациента нужно обеспечить позитивную обстановку дома, демонстрировать свою готовность помочь, поддерживать больного, уверять, что его состояние временно и неизбежны изменения к лучшему. Если состояние пациента позволяет, следует вовлекать его в посильные домашние дела, дать почувствовать себя значимым, не отстранённым от повседневных забот.
Справиться с паническими атаками, депрессией поможет психолог или психотерапевт. Если у пациента возникают острые состояния, агрессия, суицидальные мысли может потребоваться помощь психиатра, назначение лекарственных препаратов.
Длительность восстановительного периода зависит от многих факторов: обширности повреждения, возраста больного, наличия сопутствующих заболеваний. У пациентов, перенесших легкую форму инсульта, для частичного восстановления требуется 1-2 месяца, для полного – около 3 месяцев. При тяжелых формах со стойкими нарушениями частичное восстановление утраченных функций происходит минимум через полгода, шанс возврата всех утраченных навыков – минимален.
Согласно статистике, после первого года после перенесенного инсульта 60 % больных не нуждаются в посторонней помощи. 30 % – могут вернуться к прежней работе.Помощь при выполнении сложных задач требуется в этот период 20 % больных. Зависимыми от посторонней помощи остаются 15 %, перенесших ОНМК, 5 % – нуждаются в постоянном уходе.