Контрактильность миокарда сохранена что означает
Контрактильность миокарда сохранена что означает
Рассмотрим изменения левого желудочка при нагрузке. Его нормальная насосная функция при нагрузке нарастает соответственно с повышением метаболических потребностей. Систолическая контрактильность нарастает с увеличением объема притекающей крови к сердцу в сочетании со снижением периферического сопротивления. В диастоле приспособления сводятся к укорочению и волемического периода релаксации, к нарастанию скорости кровотока через митральный клапан, укорочению периода наполнения ЛЖ, сохранению низкого диастолического давления. Большую роль в этом процессе играют регуляторные сдвиги. Усиление сократимости и релаксации обуславливается активацией Р-адрено-рецепторов. Тем же достигается учащение ритма сердца.
Нагрузка при ишемии также ведет к увеличению минутного объема сердца. Однако в условиях дисфункции левого желудочка увеличение конечного систолического объема может быть недостаточным вследствие регионарной дисфункции. Снижается скорость миокардиального укорочения. Эти изменения исчезают при восстановлении коронарного кровотока. Тахикардия при ишемии нарастает быстро. Увеличение УО существенно меньше. В диастоле в свою очередь наблюдаются нарушения, связанные с падением растяжимости и нарастанием жесткости миокарда. Это ведет к более значительному повышению диастолического давления в раннюю диастолу и нарастанию конечного диастолического давления (КДД). Большие поля акинезии нарушают систолический выброс, меняется общая картина сокращения. Мало нарастает или не изменяется фракция изгнания. Нарушение диастолической функции зависит больше от нарушения релаксации, чем от увеличения возврата. Особое значение имеет нарушений/регуляции кинетики миокарда.
Существенно то, что проба со стандартной нагрузкой, выявляющей ЛИ, имеет прогностическое значение: появление ее во время нагрузки в период после оперативной реваскуляризации свидетельствует о малой эффективности вмешательства.
Формы ишемического повреждения миокарда
Ишемическое повреждение миокарда можно подразделить на следующие формы: кратковременное, вызванное кратковременной ишемией миокарда, которое полностью обратимо; длительное обратимое, вызванное длительной обратимой ишемией миокарда; длительное необратимое.
Кратковременная ишемия миокарда может лишь незначительно превышать длительность приступа стенокардии. При этом инструментальное подтверждение ишемичееко-го повреждения миокарда выявляется непостоянно. Даже девиация сегмента ST на ЭКГ при ограниченном ухудшении коронарного кровообращения выявляется не всегда. Дело в том, что снижение сегмента ST обуславливается повышением КДД и связано с диффузной субэндокардиальной ишемией, а повышение сегмента ST — со спазмом коронарной артерии и локальной трансмуральной ишемией. При этом выявляются очаговые нарушения сократимости. Приступ может разлиться при малом объеме нарушений. Кратковременная обратимая ишемия-определяет нарушения в. миокарде на срок не более 10—15 минут, после чего нарушения выявить не удается.
Длительная обратимая ишемия миокарда характеризуется тем, что период дефицита кровоснабжения длится более 10—15 минут, при отсутствии восстановлений кровотока до 25—30 минут.
В этих условиях наиболее значимой особенностью является развитие ИПМ, длящегося значительно дольше, чем период дефицита кровоснабжения. При этом развивается Хорошо изученный синдром ИПМ, обозначенный в анго-американской литературе как «stunned miyocardium’ — «потрясенный» миокард.
В потрясенном миокарде обнаруживается цитотоксическое действие свободных радикалов кислорода (гидроокислов, перекисей). Они вызывают нарушение обмена внутриклеточного кальция. Затем следует нарушение метаболизма высокоэнергетических фосфатов (АТФ, КФ, неорганических фосфатов). Кроме поражения миоцитов включается нарушение мембран, происходит скопление лейкоцитов, развивается микроваску-лярный блок. Миоциты набухают до состояния отека. Отек распространяется и на интерстиций, нарушая упругоэластиче-ские свойства миокарда, что приводит к ухудшению сократимости и растяжимости левого желудочка, его дисфункции.
Миокардит
Миокардит — совокупность морфологических изменений тканей сердечной мышцы воспалительного характера. Протекает болезнь в острой и хронической форме и является чаще следствием инфекционных заболеваний, реже — неинфекционных. Отличается значительной вариабельностью клинических проявлений, выраженность которых во многом зависит от степени поражения миокарда, локализации патологического очага, особенностей протекания воспалительного процесса.
«Клиника АВС» — многопрофильный медицинский центр, который оказывает специализированную помощь пациентам с заболеваниями сердца. Здесь работает опытный медицинский персонал, врачи высшей категории, кандидаты медицинских наук. Клиника оснащена современным высокоинформативным диагностическим оборудованием, что в комплексе позволяет поставить точный диагноз в кратчайшие сроки и оказать грамотную медицинскую помощь независимо от сложности и стадии развития заболевания.
Общие сведения
Миокардит сердца развивается в разном возрасте (но чаще в 30-40 лет). Часто протекает под видом инфекционного процесса, которым был вызван, поэтому может оставаться незамеченным длительное время. В дальнейшем возможны рецидивы заболевания, развитие тяжелой острой симптоматики и серьезных осложнений.
Воспаление миокарда сопровождается повреждением кардиомиоцитов, в результате воздействия инфекционного или другого кардиотоксического агента. Помимо этого в воспалительный процесс могут быть вовлечены клетки соединительнотканной структуры, проводящей системы и пр.
Причины миокардита
Классификация миокардитов
По нозологической принадлежности миокардиты классифицируется на:
Симптомы миокардита
Степень поражения сердечной мышцы, локализация воспалительного очага, наличие распространения на перикард — во многом определяют клиническую картину. Симптомы миокардита заключаются в недостаточной сократительной способности сердечной мышцы и нарушениях ритма сердца.
Миокардит сердца может иметь слабовыраженные симптомы, протекать скрыто или остро. Чаще пациенты жалуются на боли в сердце, ощущение нехватки воздуха, повышенную потливость, быструю утомляемость. Внешние признаки: бледность эпидермиса с синим оттенком, увеличение вен шеи, отечность.
В результате обследования выявляется артериальная гипотония, увеличение сердца, нарушение пульса, кровоснабжения органов, внутрисердечной проводимости, аритмия, систолический шум на верхушке сердца, приглушенность I тона.
Осложнения миокардита
Следствием воспаления становится разрастание соединительной ткани, развитие кардиосклероза. При тяжелой форме развивается сердечная недостаточность (ухудшается доставка крови к тканям). Возможно развитие тромбоэмболии, приводящей к инсульту, инфаркту. Патология может стать причиной внезапного летального исхода.
Диагностика миокардита
Симптоматика неспецифична, что усложняет постановку диагноза. Врачи собирают анамнез, а также изучают данные лабораторных и инструментальных исследований.
Для постановки диагноза могут понадобиться данные следующих показателей/анализов:
Лечение миокардита
Терапия зависит от первопричины и стадии болезни. При легкой форме рекомендуется снижение двигательной активности, коррекция рациона (ограничение соли, воды, увеличение потребления витаминизированных, белковых продуктов).
В более тяжелых состояниях необходим постельный режим. Фармакотерапия может включать:
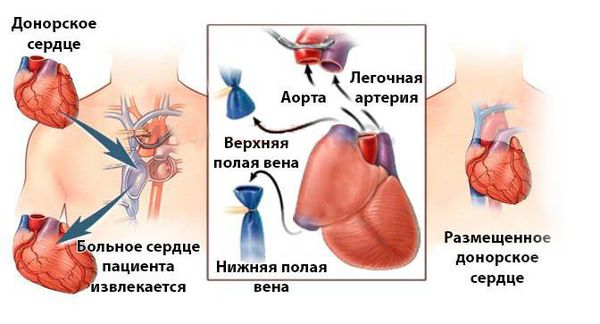
Лечение миокардита также может включать установку кардиостимулятора, трансплантацию сердца.
Прогноз при миокардите
При латентном и малосимптомном протекании патологии возможно самоизлечение. Если клиническая картина выражена, прогноз ухудшается: выздоровление наблюдается в половине случаев, в остальных — развивается дилатационная кардиомиопатия. Сердечная аритмия может спровоцировать летальный исход. В клинической практике имеются случаи тяжелого протекания патологии с быстрым прогрессированием сердечной недостаточности и внезапной смертью.
Профилактика миокардита
Специфической профилактики не существует. Но рекомендуется соблюдать ряд мер, которые помогут предупредить развитие патологии: своевременно и полностью лечить инфекционные заболевания, избегать укусов клещей, соблюдать правила личной гигиены, не пропускать плановую вакцинацию, вести ЗОЖ, периодически проходить профилактическое обследование у кардиолога.
Миокардит имеет в каждом случае разные симптомы и лечение у взрослых. В «Клинике АВС» высококвалифицированные кардиологи, ангиохирурги, флебологи и другие специалисты окажут полный спектр медицинской помощи кардиохирургического профиля.
Оценка локальной сократимости миокарда левого желудочка методом тканевой допплерографии у больных с различными формами ишемической болезни сердца
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Для неинвазивной оценки локальной сократимости миокарда левого желудочка (ЛЖ) наиболее часто используют эхокардиографию. Эта доступная и информативная методика имеет серьезный недостаток, связанный с необъективностью исследования. Стандартная ЭхоКГ позволяет оценивать локальную сократимость исследуемого сегмента левого желудочка только визуально в сравнении с сократимостью соседних зон; при этом на результат оценки в большой степени влияют опыт и квалификация исследователя [1]. При интерпретации стресс-ЭхоКГ требуется производить оценку локальной сократимости миокарда в динамике на фоне нагрузки, что делает результаты пробы еще более субъективными. Отсутствие количественных диагностических критериев является основной причиной низкой меж- и внутриоператорской воспроизводимости результатов стресс-ЭхоКГ 4.
В настоящее время тканевая допплерография чрезвычайно редко используется в обычной диагностической практике, поскольку эта методика еще недостаточно изучена. В литературе приводится более десятка скоростных, линейных и временных параметров, рассчитываемых при тканевой допплерографии, однако четкие количественные критерии гипоакинезии отсутствуют. Недостаточно подробно описаны изменения тканевой допплерографии на фоне нагрузки у здоровых лиц и пациентов с недостаточностью коронарного кровоснабжения. Особую проблему представляет феномен постсистолического укорочения (ПСУ), которое регистрируется при проведении тканевой допплерографии в зонах ишемии и очагового кардиосклероза [10, 11]. Большинство авторов признают, что появление ПСУ сопутствует патологическим процессам, протекающим в миокарде, однако данные литературы о том, как следует его интерпретировать, в настоящее время противоречивы и неоднозначны.
Цель проведенного нами исследования состояла в изучении практических возможностей тканевой допплерографии при выявлении нарушений локальной сократимости у больных с различными формами ИБС. Была поставлена задача выявить изменения показателей тканевой допплерографии, которые характеризуют диссинергию миокарда левого желудочка, как постоянную (при постинфарктном кардиосклерозе), так и преходящую (при ишемии на фоне фармакологической нагрузки). При этом мы стремились к тому, чтобы разработать как можно более специфичные и простые в применении диагностические критерии на основе показателей тканевой допплерографии, которые могли бы в будущем увеличить объективность и воспроизводимость результатов ЭхоКГ и стресс-ЭхоКГ.
Материал и методы
ЭхоКГ (стандартная и в режиме тканевой допплерографии) проводилась на ультразвуковой диагностической системе Vivid Five фирмы General Electric (США) секторным датчиком c частотой 3,75 МГц. Исследовалось движение продольных волокон миокарда в проекциях по длинной оси левого желудочка из верхушечного доступа. Тканевая допплерография проводилась в 4-, 3- и 2-камерной проекциях в каждом из 16 сегментов левого желудочка и в 4 точках митрального кольца: у основания заднеперегородочной, боковой, нижней и передней стенок левого желудочка. Оценивались следующие параметры.
1 Смещение (пройденный путь) в течение сердечного цикла рассчитывалось как интеграл от скорости по времени. Амплитуда систолического смещения измерялась в момент закрытия аортального клапана.
Оценивались также показатели тканевой допплерографии, характеризующие феномен ПСУ.
Статистическая обработка данных проводилась c помощью пакета программ STATISTICA 5,0 (StatSoft Inc., США, 1999). При анализе материала для всех параметров тканевой допплерографии рассчитывали среднее, стандартное отклонение (SD), медиану (med), 25 и 75 процентили, минимальное и максимальное значения.
Абсолютный и процентный прирост параметров тканевой допплерографии во время нагрузки представлен в виде доверительных интервалов для среднего. Достоверность различий значений параметров тканевой допплерографии в группах оценивалась по критерию t-Стьюдента и по непараметрическим критериям.
Использование тканевой допплерографии при оценке нарушений локальной сократимости в покое
Для того, чтобы оценить возможности тканевой допплерографии при выявлении нарушений локальной сократимости в покое, мы сравнили показатели тканевой допплерографии больных с постинфарктным кардиосклерозом и здоровых лиц. Сегменты больных с постинфарктным кардиосклерозом были разделены на 3 подгруппы по результатам двухмерной ЭхоКГ: нормокинетичные (n=184), гипокинетичные (n=121) и акинетичные (n=104). Дискинетичные сегменты были исключены из анализа вследствие малого их числа (n=4).
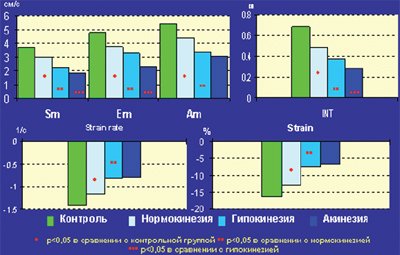
В подгруппах сегментов с нарушенной локальной сократимостью при сопоставлении с контрольной группой было выявлено достоверное снижение миокардиальных скоростей как в систолу (Sm), так и в раннюю и позднюю диастолу (Em и Am). Наряду со снижением скоростей в этих зонах отмечалось уменьшение амплитуды систолического смещения (INT), а также скорости и амплитуды систолической деформации (SR и ST). В подгруппе сегментов, где отсутствовал систолический прирост (акинезия), значения скоростных и линейных показателей тканевой допплерографии были достоверно ниже, чем в подгруппе с умеренным снижением сократимости (гипокинезия). Следует отметить, что в подгруппе визуально интактных сегментов у больных с постинфарктным кардиосклерозом также было выявлено небольшое, но достоверное снижение указанных параметров тканевой допплерографии по сравнению с контрольной группой (рис.1).
Рис. 1. Значения основных показателей тканевой допплерографии у больных с постинфарктным кардиосклерозом и в контрольной группе.
Временные интервалы TRS и TRE в гипо- и акинетичных сегментах были достоверно увеличены по сравнению с сегментами контрольной группы (172±59 и 154±53 мс в сравнении со 144±50 мс, p 0,05). Это может объясняться эффектом «подтягивания», который приводит к ложному увеличению скоростных и линейных показателей в зонах гипоакинезии, граничащих с интактным миокардом. У больных с высокой ФВ и небольшим объемом пораженного миокарда «подтягивание » в большей степени влияет на движение постинфарктных зон левого желудочка.
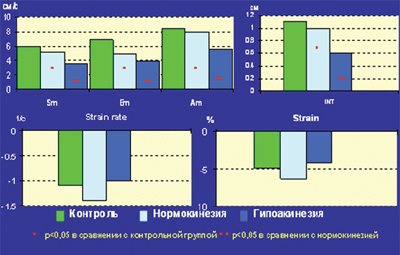
При тканевой допплерографии митрального кольца (МК) в точках, расположенных у основания стенок левого желудочка, содержащих два и более сегментов со сниженной сократимостью, были выявлены все описанные выше признаки сократительной дисфункции миокарда: снижение миокардиальных скоростей и систолического смещения, увеличение временных интервалов TRS и TRE. У основания нормокинетичных стенок левого желудочка показатели Sm, Em, Am и INT были выше, чем при гипоакинезии, однако достоверно ниже, чем в контрольной группе. SR и S на уровне митрального кольца у больных с постинфарктным кардиосклерозом и в контрольной группе достоверно не различались (рис. 2).
Рис. 2. Значения основных показателей тканевой допплерографии митрального кольца у больных с постинфарктным кардиосклерозом и в контрольной группе.
Медикаментозная терапия больных со сниженной сократительной способностью миокарда, получившая доказательства положительного влияния на их выживаемость с учетом новых требований
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
В обзорной статье представлены данные об актуальной проблеме медикаментозной терапии больных со сниженной сократительной способностью миокарда, получившей доказательства положительного влияния на их выживаемость. Показана важность, особенно в условиях наличия ограниченных средств, выделяемых медицинским учреждениям на бесплатное лечение заболевших, использования только тех средств, которые имеют доказательства положительного влияния на сохранение трудоспособности и продолжительность жизни. Дана критическая оценка тому, как сегодня нерационально используются выделяемые средства и личные средства больных. В качестве доказательства наиболее рационального ведения таких больных сравниваются данные, представленные почти одновременно (в 2016 и 2017 гг.) в США и Европе в руководствах по лечению больных сердечной недостаточностью со сниженной сократительной способностью миокарда. Сравнительный анализ показывает, насколько несовершенны имеющиеся представления о том, чем и как лечить таких больных. Демонстрируется важность договоренностей о необходимости выработки общих критериев оценки эффективности средств, используемых для лечения больных. Сегодня принципы, которые были заложены в основу доказательной медицины, требуют существенного уточнения.
Ключевые слова: сердечная недостаточность, фракция выброса левого желудочка, лечение сердечной недостаточности, доказательная медицина, продолжительность жизни, никорандил.
Для цитирования: Мазур Н.А., Миклишанская С.В. Медикаментозная терапия больных со сниженной сократительной способностью миокарда, получившая доказательства положительного влияния на их выживаемость с учетом новых требований. РМЖ. 2018;1(II):68-75.
Drug therapy of patients with reduced myocardial contractility, which has a proven positive effect on patients’ survival, taking into account new requirements
Mazur N.A., Miklishanskaya S.V.
Russian Medical Academy of Continuous Professional Education, Moscow
The article presents data on the current problem of the drug therapy of patients with reduced myocardial contractility, which has a proven positive effect on patients’ survival, for solving the health issues of the country’s population. It is shown, that in the conditions of the limited funds allocated to medical institutions for providing free treatment, it is important to use only those means that have a proven positive effect on retaining the working capacity and life expectancy. A critical assessment is made of the unreasonable way of using the allocated funds and personal money of patients. As the evidence of the most rational management of such patients, the authors use and compare the data presented almost simultaneously (in 2016 and 2017) in the USA and Europe in the Guidelines for the treatment of patients with heart failure with reduced myocardial contractility. Comparative analysis shows the incompleteness of the current ideas about the ways of treating such patients. It demonstrates the importance of agreements on the need to develop common criteria for assessing the effectiveness of the means used to treat patients. Today, the principles, underlying the «evidence-based medicine», require substantial clarification.
Key words: heart failure, left ventricular ejection fraction, heart failure treatment, evidence-based medicine, life expectancy, nicorandil.
For citation: Mazur N.A., Miklishanskaya S.V. Drug therapy of patients with reduced myocardial contractility, which has a proven positive effect on patients’ survival, taking into account new requirements // RMJ. 2018. № 1(II). P.68 –75.
В статье представлены данные об проблеме медикаментозной терапии больных со сниженной сократительной способностью миокарда, получившей доказательства положительного влияния на их выживаемость. Показана важность использования только тех средств, которые имеют доказательства положительного влияния на сохранение трудоспособности и продолжительность жизни.
Введение
Выбор дозы ингибитора АПФ
Антагонисты рецепторов ангиотензина II
Сердечные гликозиды
Блокаторы бета-адренорецепторов
Только для зарегистрированных пользователей
Что такое миокардит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 1 год.
Определение болезни. Причины заболевания
Миокардит — это острый или хронический воспалительный процесс в миокарде (мышечной ткани сердца), приводящий к его повреждению.
Признаки миокардита: одышка, боли в грудной клетке, отёки, нарушения ритмичной работы сердца.
К развитию миокардита могут приводить как инфекционные, так и неинфекционные причины.
Инфекционные причины миокардита
Неинфекционные причины
В группу риска развития миокардита попадают люди, злоупотребляющие алкоголем, наркотиками, болеющие сахарным диабетом, так как у них снижен иммунитет. Поскольку миокардит, как правило, является результатом инфекционных заболеваний, чаще вирусных, то профилактика состоит в предотвращении этих болезней.
Симптомы миокардита
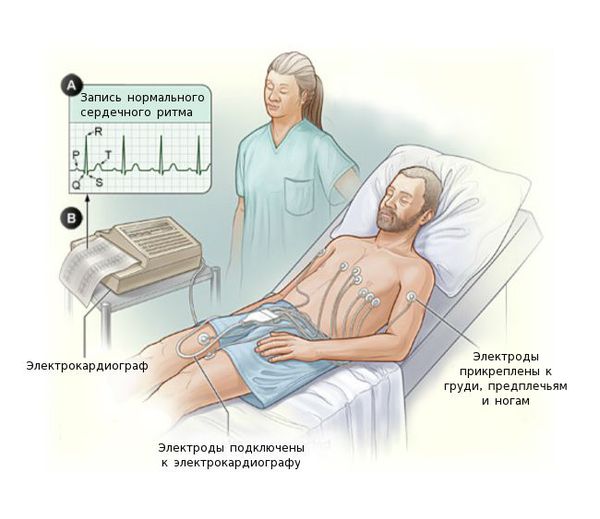
Выраженность клинических проявлений миокардита варьирует от изменений, заметных только при обследовании инструментальными методами (электрокардиографией, трансторакальной эхокардиографией, магнито-резонансной томографией) и не сопровождающихся жалобами, до быстро развивающегося кардиогенного шока и внезапной смерти.
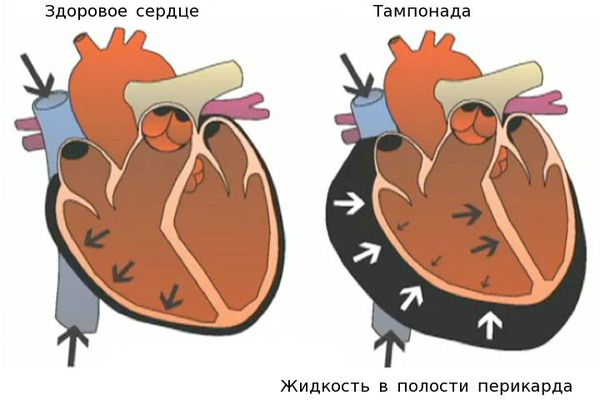
Кардиогенный шок — это резкое снижение сократительной способности миокарда, приводящее к нарушению кровоснабжения всех органов и тканей.
Клиническая картина при миокардите может сопровождаться болью в грудной клетке, как при инфаркте миокарда.
Временные изменения на ЭКГ, указывающие на вовлечение миокарда, часто встречаются при вирусных инфекциях. При этом в большинстве случаев симптомы заболевания отсутствуют.
Распространённые симптомы миокардита
Заподозрить миокардит следует в тех случаях, когда после перенесённой вирусной инфекции пациент не выздоравливает полностью:
Патогенез миокардита
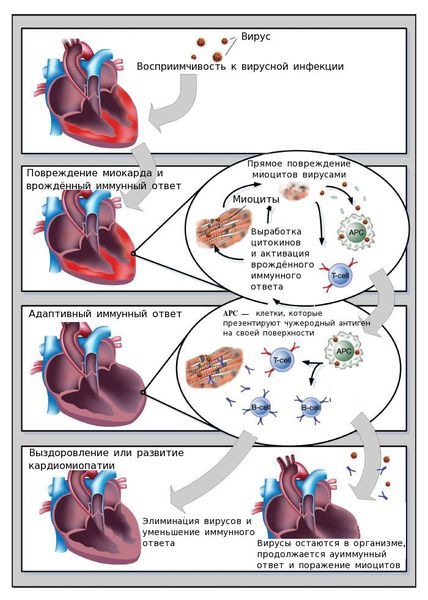
Ключевую роль в развитии активного миокардита играет вирусная инфекция.
Фазы развития миокардита:
В зависимости от особенностей защитных механизмов организма и характеристик возбудителя, возможно преобладание той или иной фазы развития заболевания.
Нормальная иммунная реактивность способствует устранению вируса и обеспечивает заживление повреждённого миокарда. Однако иммунные нарушения могут приводить дисбалансу: организму либо не удаётся устранить вирус, либо создаются благоприятные условия для длительного пребывания клеток иммунной системы в сердечной мышце. Клетки иммунной системы выделают белки-цитокины, которые разрушают кардиомиоциты.
В механизме развития вирусных миокардитов выделяют ключевые факторы: непосредственное повреждающее действие вирусов, которое приводит к появлению острых и хронических аутоиммунных реакций, и последующее ремоделирование сердца.
Нарушение кровообращения при вирусном миокардите проходит три фазы:
Первая фаза — гипердинамическая. Развивается в течение 1-3 суток после инфицирования. Во время этой фазы повышается сократительная способность миокарда, увеличивается объём крови, которое сердце прокачивает в минуту (минутный объём), так как повышается активность симпатического отдела вегетативной нервной системы. Также в этой фазе развивается диастолическая дисфункция сердечной мышцы — нарушение расслабления миокарда. Отмечается небольшое повреждение кардиомиоцитов в результате воздействия вирусов и медиаторов иммунной системы. Выраженных патологических изменений сердечных клеток ещё нет.
Вторая фаза — депрессивная. Отмечается между 4-ми и 7-ми сутками после инфицирования. Во время этой фазы прогрессирует снижение сократительной способности, минутного объёма сердца и нарушение расслабления миокарда. На 5-е сутки развивается дилятация (расширение) левого желудочка. На 7-е сутки может возникнуть кардиогенный шок и тяжёлые проявления венозного застоя. В этой фазе вирус продолжает повреждать кардиомиоциты, также наблюдается активное поражение кардиомиоцитов цитокинами. Развивается отёк, миокард пропитывается клетками воспаления, что приводит к нарастанию диастолической дисфункции левого желудочка (нарушению его расслабления).
Классификация и стадии развития миокардита
Согласно данным, полученным при прижизненной и посмертной биопсии миокарда, выделяют следующие формы миокардита:
Выраженность воспаления может быть слабой, умеренной и тяжёлой, что определяется степенью пропитывания миокарда клетками иммунной системы.
По распространённости воспаления выделяют ограниченную, сливающуюся и диффузную формы миокардита. При диффузных формах сравнительно рано увеличиваются размеры сердца, его функция также не снижается.
Единая классификация миокардитов пока отсутствует. Основываясь на морфологической картине заболевания, все миокардиты, согласно Далласским критериям (в модификации 1997 г.), можно разделить на:
Согласно этой классификации, выделяют следующие типы миокардитов:
Отдельно выделяют ещё два вида миокардита:
Осложнения миокардита
Нарушения ритма и проводимости. При миокардитах могут возникать нарушения ритма и проводимости (наджелудочковая и желудочковая тахикардия, фибрилляция предсердий, экстрасистолия, АВ-блокады и др.), некоторые из которых, например полная атриовентрикулярная блокада, опасны для жизни. Кроме лечения выявленной аритмии, нужно определить, вызвана ли она воспалением миокарда, недостатком кислорода, побочным действием препаратов или сочетанием этих факторов. Независимо от причины аритмии, зачастую для предотвращения дальнейшего ухудшения состояния больного необходимо лечебное вмешательство.
Кардиомиопатия и сердечная недостаточность. Если по данным эхокардиографии наблюдается расширение левого желудочка и других камер сердца со снижением его систолической функции, то это свидетельствует о развитии дилятационной кардиомиопатии (заболевания миокарда с растяжением полостей сердца) с сердечной недостаточностью. При рестриктивной кардиомиопатии (заболевание миокарда с ригидностью стенок желудочков) отмечаются симптомы сердечной недостаточности. При этом, по данным эхокардиографии:
Прогноз заболевания зависит от того, разовьётся ли при миокардите кардиомиопатия или сердце полностью восстановится.
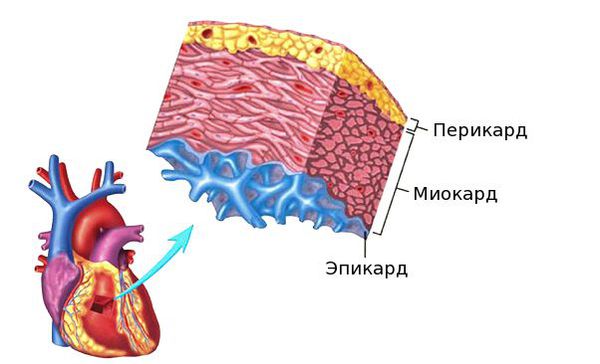
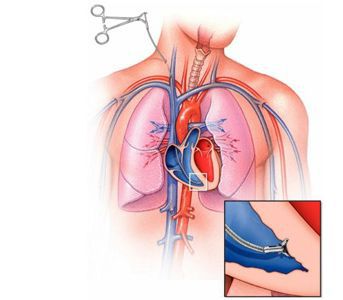
Гнойный перикардит и тампонада сердца — грозные осложнения миокардита. При дыхании возникают острые боли в грудной клетке. Сократительная функция сердца падает, так как оно зажато в тисках воспалённого перикарда, в полости которого может скопиться большое количество выпота. Требуется дренирование полости перикарда. Перикард — это тонкий, но плотный мешок, в котором находится сердце. Перикард отгораживает сердце от других органов грудной клетки.
Тромбоэмболические осложнения. При выраженном снижении функции миокарда увеличивается риск образования внутрисердечных тромбов. При этом возможно попадание тромбов в сосуды головного мозга или лёгких и их закупорка. Учитывая такой риск, для предотвращения тромбообразования применяют антикоагулянты, разжижающие кровь.
Диагностика миокардита
Диагностика миокардита, в первую очередь, основывается на оценке жалоб и симптомов, обнаруженных при объективном обследовании больного. Необходимо опросить пациента и установить связь с перенесённой инфекцией, действием токсинов или лекарственных препаратов. Также следует выявить у пациента заболевания, которые могут быть причиной миокардита: сахарный диабет, системную красную волчанку, воспалительные заболевания кишечника и др.
Пациентов могут беспокоить:
Однако жалоб при миокардите может и не быть. Тяжёлые миокардиты по клинической симптоматике часто напоминают инфаркт миокарда. При тяжёлом течении внезапно развивается обморочное состояние, вызванное нарушением кровообращения.
При объективном обследовании наблюдается повышение температуры выше 38 °С, расширение границ сердца и нарушения ритма. При тяжёлом течении миокардита и развитии сердечной недостаточности снижается артериальное давление вплоть до кардиогенного шока и возникают отёки на ногах.
Такие клинические признаки, как сыпь, повышение температуры тела более 38 ºС и эозинофилия (рост уровня эозинофилов в крови) в сочетании с недавно начатым приёмом лекарственных средств характерны для гиперчувствительного миокардита. Заболевание может приводить к внезапной смерти, развитию быстро прогрессирующей сердечной недостаточности или хроническому течению с развитием дилятационной кардиомиопатии.
При гибели миоцитов при миокардите в периферической крови повышаются специфические маркеры повреждения миокарда — тропонин Т и I.
Электрокардиография (ЭКГ) поможет отличить миокардит от инфаркта. Также на ЭКГ выявляются различные нарушения ритма и проводимости сердца: желудочковая экстрасистолия, пароксизмальная желудочковая тахикардия, фибрилляция предсердий, АВ-блокада II-III степени вплоть до поперечной блокады.
К неинвазивным методам диагностики миокардита, основанным на визуализации сердца, относят:
Для начального обследования всех больных с предполагаемым миокардитом используется ЭХО-КГ. На обследовании выявляется:
ЭХО-КГ эффективна для оценки ответной реакции на лечение миокардита.
Радиоизотопная визуализация используется для оценки омертвения сердечной мышцы.
Для подтверждения диагноза миокардита «золотым стандартом» в настоящее время считается проведение эндомиокардиальной биопсии (ЭМБ) под МРТ.
Показания к ЭМБ:
Лечение миокардита
Лечение миокардитов зависит от причины воспаления в сердечной мышце. Терапевтические мероприятия направлены на уменьшение воспаления, коррекцию нарушений кровообращения и возникших осложнений.
Лечение бактериального и вирусного миокардитов включает:
При лечении некротизирующего эозинофильного, гигантоклеточного и гиперчувствительного миокардитов обязательно используется иммуносупрессивная терапия, направленная на подавление избыточной реакции иммунной системы. Раннее распознавание гиперчувствительного миокардита позволяет своевременно отменить лекарственные средства, которые стали его причиной, и применить высокие дозы глюкокортикостероидов.
Препараты, которые не следует применять при лечении моикардитов
При вирусных миокардитах необходимо отказаться от необоснованного применения нестероидных противовоспалительных средств (НПВС), так как они способствуют задержке жидкости, что может приводить к развитию сердечной недостаточности.
Прогноз. Профилактика
Если даже заболевание проявляется сердечной недостаточностью, у больных нередко отмечается лишь слабовыраженное нарушение функции желудочков сердца (фракция выброса левого желудочка от 40 до 50 %), а улучшение происходит в течение недель или месяцев.
У небольшого числа больных с выраженным нарушением функции левого желудочка заболевание проявляется кардиогенным шоком, при котором нужна механическая поддержка кровообращения. При этом может потребоваться либо достаточно кратковременная поддержка, либо более длительная, продолжающаяся до восстановления функции левого желудочка или трансплантации сердца.
Обморочные состояния, блокада ножек пучка Гиса или снижение фракции выброса левого желудочка менее 40 % можно считать прогностическими показателями смерти или трансплантации сердца. Выраженные симптомы сердечной недостаточности также являются факторами неблагоприятного прогноза.
При вирусных миокардитах в 40-60 % случаев возможно спонтанное восстановление функции миокарда, при этом прогноз благоприятен. Если функции сердечной мышцы не восстанавливаются, то прогноз хуже. В настоящее время отсутствуют надёжные методы, которые позволяли бы прогнозировать спонтанное восстановление функции миокарда. Однако уменьшение числа миоцитов вследствие апоптоза (программируемой гибели клеток) приводит к прогрессированию дисфункции миокарда, так как при этом ограничивается восстановление сердечной мышцы.
Профилактика миокардитов
Важно помнить, что лечение при миокардите назначает врач-кардиолог, самолечение опасно и недопустимо.