Краевые спондилофиты что это
Грудной спондилез
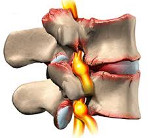
Грудной спондилез – это дегенеративное заболевание грудного отдела позвоночника. Сопровождается дистрофией фиброзных колец межпозвонковых дисков, образованием остеофитов в боковых и передних отделах позвоночника, а также постепенным окостенением передней продольной связки. Встречается преимущественно у людей среднего и старшего возраста. В течение длительного времени протекает бессимптомно, в последующем проявляется болями в грудном отделе позвоночника. Может осложняться развитием межпозвонковых грыж. В отдельных случаях выявляется неврологическая симптоматика. Диагностируется на основании опроса, осмотра, данных лучевых исследований. Лечение консервативное: медикаментозная терапия, блокады, физиотерапия, ЛФК.
МКБ-10
Причины
Грудной спондилез – инволюционное поражение грудного отдела позвоночника, обусловленное естественным старением и изнашиванием анатомических структур. Выявляется у 80% людей старше 40 лет. Обычно возникает в возрасте 30 лет и старше, однако может обнаруживаться и у более молодых пациентов. Причиной раннего развития обычно становятся нарушения осанки и чрезмерные нагрузки на позвоночник, обусловленные условиями труда или занятиями спортом. Грудной спондилез протекает более благоприятно по сравнению с шейным и поясничным, реже сопровождается выраженным болевым синдромом и неврологическими расстройствами. Лечение данной патологии осуществляют врачи-вертебрологи, ортопеды и неврологи.
Патанатомия
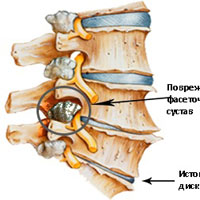
Грудной отдел позвоночника представлен 12-ю позвонками. Каждый позвонок состоит из цилиндрического тела, дужки и отростков. Тело позвонка несет основную нагрузку, его задняя поверхность вместе с внутренней поверхностью дужки формирует позвоночный канал, остистые и поперечные отростки являются местами прикрепления связок, а суставные отростки соединяются между собой, образуя фасеточные суставы. Между телами позвонков располагаются межпозвонковые диски, напоминающие округлые эластичные прокладки. Диски выполняют амортизирующую функцию и в каком-то смысле играют роль суставов, обеспечивая незначительный объем движений тел позвонков относительно друг друга. Диски имеют сложное строение, состоят из упругого пульпозного ядра, амортизирующего вертикальные нагрузки, и жесткого фиброзного кольца, удерживающего ядро и не позволяющего позвонкам смещаться в стороны.
Грудной спондилез сопровождается дегенеративными изменениями всех соединительнотканных структур позвоночника. Из-за дистрофии волокон прочность фиброзного кольца снижается, и оно перестает удерживать пульпозное ядро, в результате чего возникают выпячивания. Передняя продольная связка оссифицируется. В области фасеточных суставов формируются костные разрастания, развивается остеоартрит. Перечисленные изменения становятся причиной образования межпозвонковых грыж и ограничения подвижности позвоночника. Однако из-за анатомических особенностей грудного отдела позвоночника эти процессы могут долгое время протекать бессимптомно или почти бессимптомно.
Симптомы грудного спондилеза
Основное проявление заболевания – боль в спине. Причиной развития болевого синдрома становится сдавление нервов позвонковой грыжей или остеофитами, расположенными в области фасеточных суставов. Кроме того, боли могут возникать вследствие местного воспаления или давления грыж на связки позвоночника. Со временем боль становится четко локализованной, появляются мышечные спазмы и триггерные точки. Если сдавление нервов отсутствует, пациентов беспокоит боль только в спине, при компрессии нерва возможна иррадиация по боковой и передней поверхности грудной клетки.
При артрозе фасеточных суставов боль уменьшается при выпрямлении спины, усиливается при стоянии и ходьбе. При грыже диска боль усиливается при наклоне вперед, длительном сидении и стоянии, уменьшается при ходьбе и изменении положения тела. При сдавлении спинного мозга возникает миелопатия, сопровождающаяся онемением и покалыванием в нижних конечностях и низлежащих отделах туловища. Очень редкими осложнениями грудного спондилеза являются выраженная слабость в конечностях, нарушение функции кишечника и мочевого пузыря.
Диагностика
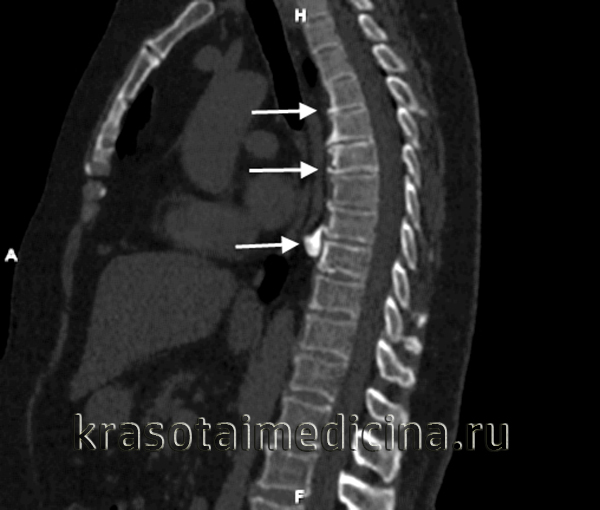
Для уточнения диагноза грудной спондилез используют радиологические методы: рентгенографию, КТ и МРТ. Рентгенография позвоночника дает возможность подтвердить наличие остеофитов, уменьшение высоты позвоночных дисков и утолщение суставов. КТ позвоночника позволяет выявить или исключить стеноз (сужение) позвоночного канала. МРТ позвоночника является наиболее информативным исследованием, позволяющим визуализировать нервы, связки и диски. При помощи этого метода можно установить причину болей и обнаружить компрессию нервных стволов. При подозрении на сдавление нервов назначают консультацию невропатолога, ЭНГ и ЭМГ для оценки степени нарушений проводимости и масштабов повреждения нерва. В некоторых случаях применяют радиоизотопное сканирование.
Лечение грудного спондилеза
В настоящее время не существует методов, способных устранить дегенеративные изменения и восстановить нормальную структуру тканей позвоночника. Пациентам с грудным спондилезом назначают симптоматическое лечение, включающее в себя медикаментозную терапию, физиолечение, ЛФК, иглорефлексотерапию, массаж, мануальную терапию и малоинвазивные вмешательства (блокады). Больным рекомендуют ограничить нагрузку на позвоночник при сохранении умеренной физической активности. Как и при остеохондрозе, при грудном спондилезе очень важно регулярно выполнять специально разработанный комплекс упражнений для укрепления мышц спины.
Медикаментозное лечение может включать в себя нестероидные противовоспалительные препараты (напроксен, мелоксикам, ибупрофен), применяемые для уменьшения болевого синдрома и миорелаксанты (тизанидин, циклобензаприн), позволяющие уменьшить мышечные спазмы. При интенсивных болях в период обострения на короткий срок могут быть назначены сильнодействующие анальгетики. При хроническом болевом синдроме иногда показано применение малых доз антидепрессантов (дулоксетина, доксепина, амитриптилина).
Для уменьшения болевого синдрома и улучшения микроциркуляции применяются физиотерапевтические процедуры: парафин, озокерит, электрофорез с новокаином, литием или пелоидином, УФО, диадинамические токи, ультразвук и т. д. Мануальная терапия также позволяет уменьшить болевой синдром, однако, решение об использовании этого метода при грудном спондилезе должно приниматься индивидуально. Иглорефлексотерапия применяется для уменьшения болей и улучшения нервной проводимости. При выраженных болях, устойчивых к действию других лечебных методик, назначаются блокады со стероидными препаратами в область тригерных точек и фасеточных суставов. Хирургическое лечение показано только при наличии выраженной компрессии нервного корешка остеофитом или грыжей диска, а также при выраженном спинальном стенозе.
Прогноз и профилактика
Полное излечение грудного спондилеза невозможно, однако в большинстве случаев заболевание протекает благоприятно. Сдавление нервных стволов и выраженный болевой синдром наблюдаются редко, большинство пациентов полностью сохраняют трудоспособность и могут вести привычный образ жизни. Систематическое наблюдение, регулярное лечение и соблюдение рекомендаций врача позволяет уменьшить боли и сохранить функциональность позвоночника.
Деформирующий спондилез
Тем не менее, старение организма процесс сугубо индивидуальный. Подобно тому, как некоторые люди начинают седеть раньше, также и развитие спондилеза у кого – то проявляется раньше. В самом деле, некоторые люди могут не испытывать вообще болевых проявлений. Все зависит от того, как часть позвоночника подверглась дегенерации, и как эти изменения оказывают влияние на спинной мозг или спинномозговые корешки.
Деформирующий спондилез может развиваться во всех отделах позвоночника (в шейном грудном и поясничном) и, в зависимости от локализации дегенеративных изменений при спондилезе, будет соответствующая симптоматика. Спондилез (деформирующий спондилез) нередко называют остеоартритом или остеоартрозом позвоночника.
Деформирующий спондилез является дегенеративным процессом, который идет параллельно с остеохондрозом и происходят дегенеративные изменения в следующих структурах позвоночника.
Межпозвонковые диски. С возрастом у людей происходят определенные биохимические изменения, влияющие на ткани всего организма. Происходят изменения также в структуре межпозвоночных дисков (в фиброзном кольце, в студенистом ядре). Фиброзное кольцо состоит из 60 или более концентрических полос коллагенового волокна. Пульпозное ядро представляет собой является желеобразное вещество внутри межпозвоночного диска, окруженное фиброзным кольцом. Ядро состоит из воды,коллагеновых волокон и протеогликанов. Дегенеративные инволюционные изменения могут ослабить эти структуры, в результате чего фиброзное кольцо изнашивается или рвется. Содержание воды в ядре с возрастом уменьшается, что оказывает влияние на амортизационные свойства межпозвонкового диска. Результатом структурных изменений при дегенерации диска может быть уменьшение высоты межпозвонкового диска и увеличение риска грыжи диска.
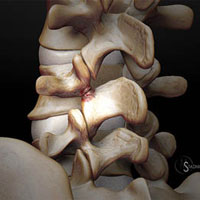
Фасеточные суставы (или зигапофизеальные суставы). Каждое тело позвонка имеет четыре фасеточных сустава, которые работают как шарниры. Это позволяет позвоночнику сгибаться, разгибаться и поворачиваться. Как и другие суставы, фасеточные суставы покрыты хрящевой тканью. Хрящевая ткань представляет собой особый вид соединительной ткани, которая обеспечена смазкой и хорошей скользящей поверхностью. При дегенеративных изменениях в фасеточных суставах происходит исчезновение хрящевой ткани и формирование остеофитов. Эти изменения могут привести к гипертрофии суставов (остеоартриту, остеоартрозу).
Кости и связки. Остеофиты могут образовываться вблизи конца пластин позвонков, что может приводить к нарушению кровоснабжения позвонка. Кроме того, концевые пластины могут уплотняться из-за склеротических явлений; утолщению или уплотнению костей под торцевыми пластинами. Связки представляют собой полосы фиброзной ткани, связывающих позвонки и они защищают позвоночник от избыточных движений, например гиперэкстензии. Дегенеративные изменения приводят к тому, что связки теряют свою прочность.Изменения, например, желтой связки могут привести к уплотнению и утолщению связки, что в свою очередь может привести к воздействию на твердые мозговые оболочки.
Симптомы при спондилезе различных отделов
Спондилез шейного отдела. Сложная анатомическая структура шейного отдела позвоночника и широкий диапазон движения делают этот отдел позвоночника очень подверженным нарушениям, связанными с дегенеративными изменениями. Боли в шее при спондилезе в этом отделе являются распространенным явлением. Боль может иррадиировать в плечо или вниз по руке. Когда остеофиты вызывают компрессию нервных корешков, иннервирующих конечности, кроме боли может также появиться слабость в верхних конечностях. В редких случаях, костные шпоры(остеофиты), которые образуются в передней части шейного отдела позвоночника, могут привести к затруднению при глотании (дисфагии).
При локализации спондилеза в грудном отделе позвоночника боль, обусловленная дегенеративными изменениями (спондилезом), часто появляется при сгибании туловища вперед и гиперэкстензии. Флексия вызывает фасеточно обусловленную боль.
Спондилез поясничного отдела позвоночника часто встречается у людей старше 40 лет. Наиболее частыми жалобами бывают боль в пояснице и утренняя скованность. Изменения, как правило, имеют место в нескольких двигательных сегментах. На поясничный отдел позвоночника приходится воздействие большей часть веса тела. Поэтому, когда дегенеративные изменения нарушают структурную целостность, симптомы, включая боль, могут сопровождать любую физическую деятельность. Движение стимулирует болевые волокна в фиброзном кольце и суставах. Сидение в течение длительного периода времени может привести к болям и другим симптомам из-за давления на поясничные позвонки. Повторяющиеся движения, такие как поднятие тяжестей и наклон туловища могут увеличить болевые проявления.
Симптомы спондилеза могут варьировать от легких до тяжелых и приобрести хронический характер или даже привести к инвалидизации. Они могут включать:
Причины деформирующего спондилеза
Старение организма является основной причиной спондилеза. Тело подвергается ежедневным нагрузкам в течение многих лет и в течение времени происходят изменения различных структур позвоночника. До появления симптоматики, такой как боли и скованность, происходит дегенерация структур позвоночника. Спондилез представляет собой каскадный процесс : одни анатомические изменения приводят к другим, что приводит к изменениям в структуре позвоночника. Эти изменения в совокупности и вызывают спондилез и соответствующую симптоматику.
Как правило, в первую очередь дегенеративные изменения начинаются в межпозвонковых дисках. По этой причине, у пациентов со спондилезом часто также имеется остеохондроз. Последствия этих дегенеративных изменений в позвоночнике тесно связаны между собой.
Изменения начинаются в дисках, но, в конечном счете, процесс старения оказывает влияние и на другие составные части двигательных сегментов позвоночника. С течением времени, коллаген, из которого состоит фиброзное кольцо, начинает изменяться. Кроме того, уменьшается содержание воды в диске. Эти изменения уменьшают амортизационные функции диска и возможность абсорбции векторов нагрузки. При дегенерации диск становится тоньше и плотнее, что приводит уже к изменениям в суставах, которые берут часть нагрузки диска на себя, обеспечивая стабилизацию позвоночника. При истончении диска хрящи суставов начинают быстрее изнашиваться, увеличивается мобильность позвоночника, и возникают условия для раздражения нервных корешков, располагающихся рядом. Эта гипермобильность, в свою очередь, вызывает компенсационную реакцию организма в виде избыточного разрастания костной ткани в области суставов (остеофитов). Остеофиты при достаточном увеличении могут оказывать компрессионное воздействие на корешки спинного мозга и вызывать соответствующую клиническую картину. Остеофиты также могут вызвать стеноз спинномозгового канала. Как правило, причиной стеноза спинномозгового канала является не остеохондроз, а спондилез.
В развитии спондилеза в определенной степени играет роль генетическая детерминированность. Также определенное влияние оказывают вредные привычки, например, такие как курение.
Диагностика
Не всегда легко определить, что именно спондилез является причиной болевого синдрома в спине потому, что спондилез может развиваться постепенно, как результат старения организма, а также болевой синдром может быть обусловлен другим дегенеративным состоянием, таким как остеохондроз. Прежде всего, врача-невролога интересуют ответы на следующие вопросы:
Врач невролог также проведет физикальный осмотр и изучит неврологический статус пациента (осанка, объем движений в позвоночнике, наличие мышечного спазма). Кроме того врачу-неврологу необходимо осмотреть также суставы (тазобедренные суставы, крестцово-подвздошные суставы), так как суставы могут быть также источником болей в спине. Во время неврологического обследования врач- невролог проверит сухожильные рефлексы, мышечную силу, наличие нарушений чувствительности.
Для верификации диагноза необходимы также инструментальные методы, такие как рентгенография, МРТ или КТ, которые позволяют визуализировать изменения в позвоночнике. Рентгенография хорошо отражает изменения в костных тканях и позволяет визуализировать наличие костных разрастаний (остеофитов). Но для более точного диагноза предпочтительнее такие методы, как КТ или МРТ, которые визуализируют также мягкие ткани (связки, диски, нервы). В некоторых случаях возможно применение сцинтиграфии, особенно если необходимо дифференцировать онкологические процессы или инфекционные (воспалительные) очаги.
При наличии повреждения нервных волокон врач может назначить ЭНМГ, которое позволяет определить степень нарушения проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения. На основании совокупности клинических данных и результатов инструментальных методов обследование врач-невролог может поставить клинический диагноз спондилеза и определить необходимую тактику лечения.
Лечение
В большинстве случаев течение спондилеза достаточно медленное и не требует практически никакого лечения. При активном течении спондилеза требуется лечение, которое может быть как консервативным, так и в некоторых случаях оперативным. Наиболее часто при спондилезе требуется консервативное лечение. Для лечения спондилеза применяются различные методы лечения.
Иглорефлексотерапия. Этот метод лечения позволяет уменьшить боли в спине и шее. Иглы, которые вводятся в определенные точки, могут также стимулироваться как механически, так и с помощью электрических импульсов. Кроме того, иглоукалывание увеличивает выработку собственных обезболивающих (эндорфинов).
Постельный режим. В тяжелых случаях при выраженном болевом синдроме может потребоваться постельный режим в течение не более 1-3 дней. Длительный постельный режим увеличивает риск развития таких осложнений, как тромбоз глубоких вен и гипотрофия мышц спины.
Тракционная терапия. В большинстве случаев, вытяжение позвоночника требуется редко или используется для облегчения симптомов, связанных со спондилезом.
Мануальная терапия. Манипуляции мануального терапевта с использованием различных техник позволяют увеличить мобильность двигательных сегментов, снять мышечные блоки.
Медикаментозное лечение. Препараты для лечения спондилеза в основном используются для снятия болевых проявлений. Это такие препараты, как НПВС.Кроме того, могут быть использованы миорелаксанты, если есть признаки мышечного спазма. Для релаксации спазма мышц могут также быть использованы транквилизаторы, которые позволяют также улучшить сон. Опиоды применяются при лечении болевого синдрома только эпизодически, при сильных болевых проявлениях. Любое медикаментозное лечение должно проводиться только по назначению лечащего врача, так как почти все препараты обладают рядом побочных действий и имеют определенные противопоказания.
Эпидуральная инъекции стероидов иногда применяются при болевых синдромах и позволяют снять болевые проявления, особенно когда есть отек и воспаление в области спинномозговых корешков. Как правило, стероид вводится в сочетании с местным анестетиком. Действие таких инъекций обычно ограничивается 2-3 днями, но это позволяет снять патологический процесс и подключить другие методы лечения.
Инъекции в фасеточные суставы также применяются при лечении спондилеза и улучшают подвижность фасеточных суставов, уменьшают болевые проявления, обусловленные артрозом фасеточных суставов.
ЛФК. Этот метод лечения является одним из наиболее эффективных методов лечения спондилеза. Дозированные физические нагрузки позволяют восстановить нормальный мышечный корсет, уменьшить болевые проявления, увеличить стабильность позвоночника, улучшить состояние связочного аппарата и приостановить прогрессирование дегенеративных процессов в позвоночнике. Как правило, ЛФК назначается после купирования острого болевого синдрома.
Физиотерапия. Современные методы физиотерапии (например, ХИЛТ – терапия, УВТ терапия, электростимуляция, криотерапия) позволяют не только уменьшить болевые проявления, но и воздействовать в определенной степени на развитие дегенеративных процессов в позвоночнике.
Корсетирование. Применение корсетов при спондилезе возможно на непродолжительный промежуток времени, так как длительное использование корсета может привести к атрофии мышц спины.
Изменение образа жизни. Снижение веса и поддержание здорового образа жизни со сбалансированным питанием, регулярными физическим нагрузками, отказом от курения могут помочь при лечении спондилеза в любом возрасте.
Хирургические методы лечения
Лишь в небольшом проценте случаев при спондилезе требуется оперативное лечение. Хирургические методы лечения в основном необходимы при наличии стойкой, резистентной к консервативному лечению неврологической симптоматики (слабость в конечностях, нарушения функции мочевого пузыря, кишечники или другие проявления компрессионного воздействия на спинной мозг и корешки). Оперативное лечение заключается в декомпрессии нервных структур (например, удаление остеофитов оказывающих компрессионное воздействие на нервные структуры). В зависимости от объема операции, возможно проведение спондилодеза для стабилизации позвонков. В настоящее широко применяются малоинвазивные методы хирургического лечения, что позволяет быстрее восстановить функцию позвоночника и нормализовать качество жизни.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Шейный спондилез – это дегенеративное заболевание шейного отдела позвоночника, сопровождающееся изменением межпозвонковых дисков, окостенением передней продольной связки, появлением костных разрастаний на передней и боковых поверхностях позвонков. Обычно возникает в пожилом возрасте. Может долгое время протекать бессимптомно. При снижении высоты дисков и присоединении спондилоартроза проявляется ограничением подвижности шеи, болями в шее и затылке. Для уточнения диагноза используют рентгенографию, МРТ, КТ, миелографию, электромиографию и другие исследования. Лечение обычно консервативное: ЛФК, массаж, мануальная терапия, физиотерапия.
МКБ-10
Общие сведения
Шейный спондилез – дегенеративно-дистрофическое поражение шейного отдела позвоночника (ШОП). Обычно является сследствием инволютивных процессов, возникает у пожилых людей. Начальные признаки спондилеза часто заметны на рентгенограммах пациентов пожилого и среднего возраста. По статистике, после 40 лет патология выявляется у 30-40%, после 65 лет – у 90% населения. Реже болезнь развивается у молодых людей.
Шейный спондилез – самая распространенная разновидность спондилеза. Это обусловлено анатомическими и физиологическими особенностями шейного отдела. По наблюдениям специалистов в сфере вертебрологии, травматологии и ортопедии, в большинстве случаев клинически проявляющийся шейный спондилез сочетается с другими инволютивными поражениями позвоночного столба – остеохондрозом и артрозом суставов позвоночника.
Причины
Как правило, основной причиной возникновения шейного спондилеза становятся возрастные изменения метаболизма, естественное старение клеток и тканей человеческого тела. Раннему развитию спондилеза способствуют:
Факторы риска
В отдельную группу причин стоит отнести обстоятельства, при которых возникает длительная нефизиологическая нагрузка на шейный отдел позвоночника. Чаще всего патология развивается у работников умственного труда, людей, выполняющих профессиональные обязанности в одной статической позе, и лиц, ведущих малоактивный образ жизни. Нередко у больных шейным спондилезом наблюдается сочетание этих факторов.
Вынужденное положение головы при работе на компьютере, за микроскопом или пишущей машинкой создает чрезмерную нагрузку на определенные участки ШОП. Шея очень подвижна, при этом мышечный корсет в данной области развит слабее, чем в других отделах позвоночного столба. Мышцы не справляются с удержанием нефизиологической позы, возникает перегрузка межпозвонковых дисков, мышц и связочного аппарата позвоночника.
Патогенез
Шейный отдел – самый подвижный отдел позвоночного столба. Он состоит из семи позвонков. Между всеми шейными позвонками, кроме первого и второго, есть эластичные межпозвоночные диски, выполняющие функцию амортизаторов. Диски состоят из мягкого пульпозного ядра и жесткого фиброзного кольца, которое удерживает ядро, не давая ему выпячиваться.
Позвоночник укреплен связками и мышцами. Одна из крупных связок (передняя продольная связка) располагается по передней поверхности тел позвонков. При развитии шейного спондилеза фиброзное кольцо частично утрачивает свою жесткость, а находящееся под давлением пульпозное ядро выпячивается в сторону передней продольной связки. В области связки появляются участки окостенения. Со временем на передней и боковых поверхностях позвонков образуются костные разрастания.
При сохранении высоты межпозвонкового диска шейный спондилез может долгое время протекать бессимптомно. Болевой синдром обусловлен повышением тонуса близлежащих мышц, блокадами суставов, воспалением в области связок и фасций. Со временем формируются грубые анатомические нарушения: снижение высоты межпозвонковых дисков, ограничение подвижности и анкилоз мелких суставов. Возможно сдавление нервных корешков и стеноз позвоночного канала с развитием неврологической симптоматики.
Симптомы шейного спондилеза
Пациенты с изолированной формой заболевания, не сопровождающейся снижением высоты межпозвоночных дисков, долгое время могут не предъявлять никаких жалоб. При присоединении других заболеваний позвоночника и прогрессировании анатомических нарушений возникают локальные тупые ноющие или тянущие боли, которые усиливаются после нагрузки и ослабевают или исчезают после продолжительного отдыха. Больной начинает щадить шею при движениях, старается поворачивать не только голову, но и корпус.
Боль возникает в области шеи, отдает в руки. Иногда пациенты жалуются только на боли в руках, которые локализуются по наружной поверхности конечности от плечевого до локтевого сустава. Иногда боль иррадиирует в область лопатки. Возможны кардиалгии, болевые ощущения в зоне грудины и верхних ребер.
По мере прогрессирования патологии болевой синдром становится более длительным и интенсивным. В последующем боли приобретают постоянный характер и не исчезают даже после сна. Из-за болей и нарушения нормальных анатомических соотношений между отдельными элементами позвоночника мышцы шеи находятся в постоянном напряжении. Спазм шейных мышц способствует ограничению движений шейного отдела и со временем сам становится причиной болей в шее.
Осложнения
У некоторых больных развивается плечелопаточный периартрит, активное отведение и вращение плеча ограничивается из-за боли. Из-за сдавления позвоночных артерий остеофитами со временем появляются головокружения и головные боли, обусловленные ухудшением кровоснабжения головного мозга. Сочетанная компрессия нервов и сосудов может стать причиной нарушений зрения и слуха. Больных беспокоит невозможность сконцентрировать взгляд, мелькание мушек, шум в ушах и ухудшение слуха.
Иногда выявляется синдром лестничной мышцы, обусловленный сдавлением сосудов и нервов в зоне надплечья. Патология сопровождается болью в руке и ослаблением пульса. При дальнейшем усугублении патологических изменений могут возникать неврологические симптомы, обусловленные сдавлением нервных корешков (радикулит) и стенозом позвоночного канала (компрессионная миелопатия). Возможны слабость мышц, нарушения чувствительности верхних и нижних конечностей.
Диагностика
Обследование пациента, страдающего шейным спондилезом, осуществляется врачом-вертебрологом или ортопедом при участии невролога, включает в себя объективные исследования и визуализационные методики. Для уточнения диагноза проводятся:
Раньше для выявления стеноза позвоночного канала обычно применяли миелографию – рентгенконтрастное исследование, при котором контрастную жидкость или воздух вводили в позвоночный канал посредством люмбальной пункции, а затем делали серию снимков. В настоящее время данная методика постепенно утрачивает свое значение из-за появления КТ и МРТ. Эти методы позволяют получить те же данные, но не имеют побочных эффектов и гораздо легче переносятся больными.
Лечение шейного спондилеза
Лечение обычно консервативное. Основными целями являются устранение болевого синдрома, улучшение локального кровообращения, сохранение подвижности ШОП, восстановление нормальных соотношений между отдельными структурами позвоночного столба и замедление дегенеративно-дистрофических процессов в ткани межпозвоночных дисков.
Консервативная терапия
Осуществляется в амбулаторных условиях, включает специальный режим, лекарственные средства и физиотерапевтические процедуры. Проводят следующие лечебные мероприятия.
При отсутствии противопоказаний назначают мануальную терапию и щадящий массаж. Категорически противопоказаны грубые массажные приемы и самостоятельный массаж, проводимый неспециалистом. При резких болях, обусловленных сдавлением нервных корешков, выполняют блокады пораженной области (паравертебральные блокады и блокады фасеточных суставов).
Хирургическое лечение
Хирургические вмешательства требуются очень редко. Больных направляют на операцию при сочетании нескольких патологических процессов (например, спондилеза и тяжелого спондилоартроза), неэффективности консервативного лечения, а также при наличии прогрессирующей неврологической симптоматики, свидетельствующей о стенозе позвоночного канала и сдавлении спинномозговых корешков. Выполняются:
Операции осуществляются в условиях нейрохирургического или вертебрологического отделения. В послеоперационном периоде проводят обезболивание, назначают физиолечение, массаж, лечебную физкультуру.
Прогноз
Прогноз обычно благоприятный. Патология не представляет опасности для жизни. Устранить уже возникшие дегенеративные изменения в позвоночнике невозможно, однако при своевременном начале лечения у большинства больных удается ликвидировать болевой синдром, сохранить подвижность шеи и предупредить развитие неврологических осложнений. На поздних стадиях прогноз несколько ухудшается из-за распространенности патологических процессов, сопутствующих изменениях нервов, мышц и других структур.
Профилактика
Перечень профилактических мероприятий включает сохранение физиологического положения шеи в процессе работы, требующей длительной неподвижности, регулярные перерывы для разминки мышц шеи, сохранение достаточного уровня физической активности, предупреждение травм и заболеваний позвоночника.