Крайне тяжелое состояние в реанимации при пневмонии что означает
Тяжёлая пневмония
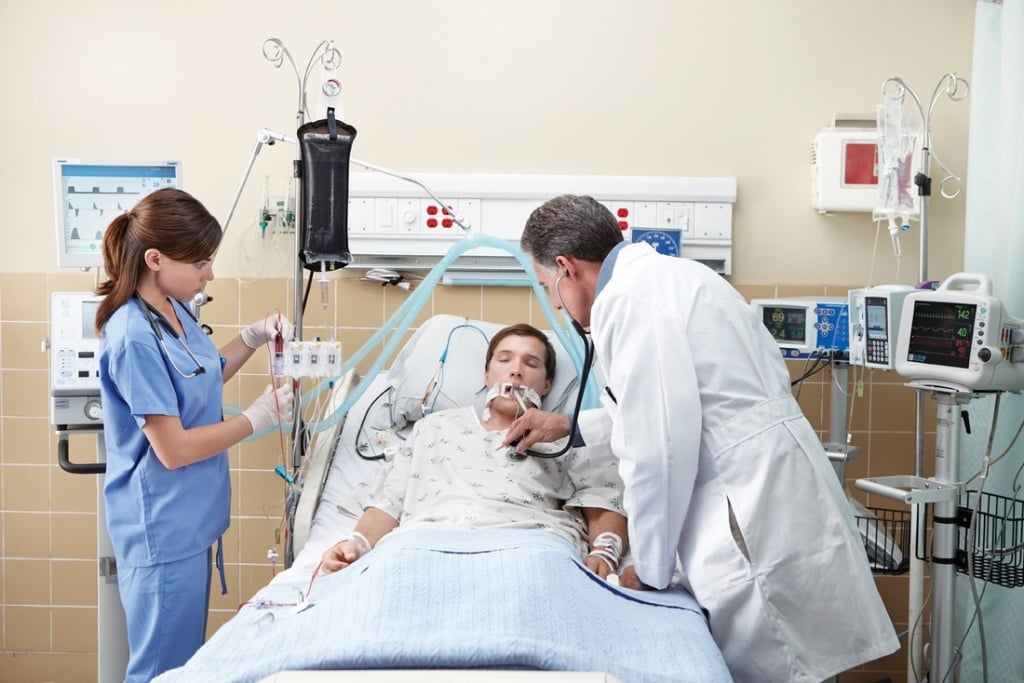
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.
Критерии тяжести течения пневмонии
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×10 9 /л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×10 9 /л или лейкоцитоз 20,0 ×10 9 /л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
Восстановление после пневмонии КТ-3 и КТ-4
Под КТ-3 понимается поражение легких 50-75%, ассоциированное с новой коронавирусной инфекцией SARS-CoV-2. Аббревиатура КТ-4 в рентгенологическом заключении означает, что воспаление затронуло более 75% легочной ткани. Это самая тяжелая стадия пневмонии, при которой больному становится трудно дышать, а сатурация опускается очень низко. Без дополнительной кислородной поддержки или искусственной вентиляции легких (ИВЛ), которая обычно сопровождается интубацией, пациент может погибнуть из-за острой дыхательной недостаточности и остановки работы всех внутренних органов, особенно сердца, напрямую связанной с развитием гипоксии — кислородного голодания.
Поражение легких КТ-3 и КТ-4 совместимо с благоприятным прогнозом. За время пандемии COVID-19 врачами медицинских учреждений был накоплен опыт лечения пациентов с тяжелой пневмонией. Однако после реанимации и лечения в госпитале пациенту необходимо продолжать восстановительный курс, обратившись в частное медицинское учреждение или поликлинику по месту жительства. Выписка из больницы после КТ-3 и КТ-4 не означает, что лечение закончено.
В этой статье мы расскажем, на что обратить внимание пациентам, которые перенесли вирусную пневмонию SARS-CoV-2 в среднетяжелой или тяжелой форме.
Какими могут быть осложнения после КТ-3 и КТ-4?
Развитие осложнений наиболее вероятно в том случае, если у пациента было поражено около 80 или более процентов легочной ткани, и он находился на усиленном кислороде или ИВЛ. У таких пациентов на КТ легких обычно отчетливо выражен потенциально переходящий в стойкий фиброз «мозаичный рисунок», нарушено кровообращение и практически все внутренние органы страдают от последствий гипоксемии. Не застрахованы от этих последствий и пациенты с диагностированной вирусной пневмонией КТ-3.
Важно понимать, что тяжесть и необратимость последствий новой коронавирусной инфекции во многом зависит и от реабилитационных мероприятий. Если пациенту не будет оказана в этот период квалифицированная медицинская помощь, проведена необходимая диагностика, или если он сам не будет лечиться в соответствии с рекомендациями врача, то может впоследствии всю оставшуюся жизнь испытывать проблемы с дыханием, быть зависимым от лекарственных препаратов или вовсе останется инвалидом. К счастью, большинство людей, которые встретились с этим смертельным заболеванием, склонны не пренебрегать тяжестью его последствий.
Фиброз легких
При фиброзе из-за разрастания соединительной ткани в легочных альвеолах начинается спаечный процесс. С точки зрения физиологии этот механизм оправдан, поскольку организм пытается таким образом отгородить зараженные и воспаленные участки легких от здоровых.
Небольшие и единичные локусы фиброза, которые не удалось вылечить после болезни методами консервативной терапии, как правило не оказывают существенного влияния на качество жизни пациента. Однако при обширном диффузном фиброзе, который может быть следствием обширного поражения легких, таких спаек много, и они могут существенно сокращать функциональный объем легких. В результате после коронавируса пациента беспокоит одышка, кашель, становится трудно заниматься спортом, а иногда и ходить.
Ошибочно полагать, что легочный фиброз формируется сразу и непременно остается на всю жизнь. Спаечный процесс манифестируется в течение 2-3 месяцев. В этой связи целесообразно сделать контрольную КТ легких через месяц (лучше не позднее) с момента начала заболевания на предмет фиброзных изменений, после чего под контролем врача-пульмонолога проходить специальную противофиброзную терапию.
Чтобы предотвратить развитие стойкого пневмофиброза, пациентам назначаются:
Лечение подбирается индивидуально, исходя из выраженности фиброза и индивидуальных особенностей организма пациента.
Тромбоз сосудов и артерий
Высокая температура, концентрация цитокинов, вирусное повреждение отдельных участков сосудистого русла, приводит к сгущению крови, расширению и ослаблению сосудистых стенок. Клетки эндотелия, выстилающего внутренний слой сосудистых стенок, являются мишенью для вируса. В результате они истончаются и теряют эластичность. Кровоток затрудняется и нарушается.
В такой ситуации сердце должно работать интенсивнее, чтобы протолкнуть ток крови по сосудам. Возрастает риск сердечно-сосудистых патологий, в частности тромбоэмболии легочной артерии и внутрисердечного тромбоза. Поэтому в процессе лечения при отсутствии противопоказаний (риски кровотечений) пациентам назначают препараты-антикоагулянты и гепарины. Тромбоз при коронавирусе или его более отдаленные последствия могут привести к инфаркту или инсульту.
По данным Минздрава РФ, треть пациентов, переболевших тяжелой формой COVID-19, подвержены тромбозу. Такой риск существует у 70% процентов, попадающих в реанимацию.
В группе повышенного риска находятся пациенты, у которых на момент болезни уже были сердечно-сосудистые заболевания — диагностированные врачом или такие, о которых пациент может не догадываться (холестериновые бляшки, аневризмы). На проблемы с сердечно-сосудистой системой указывают перепады давления (гипертония, гипотония), эпизоды аритмии и тахикардии, головокружения.
Поэтому на протяжении всего лечения и в процессе восстановления пациенту важно измерять давление и пульс.
Для визуальной оценки легочной артерии и сосудов, расположенных в области грудной клетки после перенесенного ковида лучше всего подходит компьютерная томография легких с контрастом. Лучевая нагрузка и стоимость процедуры будут выше, а результаты более информативными, поэтому назначение / прохождение такого исследования должно быть целесообразным. Иногда в качестве альтернативного метода обследования системы кровообращения пациенту назначается МРТ сосудов, лучевая нагрузка при этом отсутствует.
Клинический анализ крови тоже поможет дать ответы на вопрос о состоянии сердечно-сосудистой системы и рисках тромбоза. Существуют и другие функциональные методы обследования сердечно-сосудистой системы, о которых мы расскажем в следующем разделе.
Проверять сосуды следует в случае, если пациент перенес средне тяжелую (КТ-3) или тяжелую пневмонию (КТ-4), при этом:
О риске тромбообразования говорит показатель D-димер, который в норме должен быть 1-2 нанограмма на миллилитр крови, максимум 500. У больных коронавирусом этот показатель = 1000-7000.
Сегодня в российских медицинских учреждениях также применяются методы тромбоэластографии и тромбоэластометрии, делают тесты на активированное частичное тромбопластиновое время и протомбиновое время, регистрируют тромбодинамику (по стандартным протоколам или под контролем гомеостаза).
План обследования зависит от случая пациента, возможностей медицинского учреждения и т.д.
После коронавируса у некоторых пациентов развивается или усугубляется варикозное расширение вен. Патология лечится у флеболога. Сначала проводится дуплексное или триплексное сканирование вен (УЗИ), после чего пациенту рекомендуется либо компрессионный трикотаж и медикаменты, либо хирургическое лечение с применением коагулирующих аппаратов и флебэктомии.
Миокардит и другие заболевания сердца
Риск поражения сердечной мышцы имеется у многих пациентов, заболевших коронавирусом в тяжелой форме. Даже те, пациенты, у которых прежде не наблюдались никакие сердечно-сосудистые патологии, не застрахованы от этих заболеваний в будущем.
Повреждение миокарда при COVID-19 является следствием:
По данным и прогнозам международной базы PubMed, пациенты, переболевшие коронавирусом КТ-3 и КТ-4 степени тяжести могут в будущем обращаться в медицинские учреждения с кардиомиопатиями и аритмиями.
В этой связи для мониторинга состояния здоровья пациентам показано сделать:
Диагностика и лечение проводится под контролем лечащего врача, обладающего специализацией в области кардиологии и функциональной диагностики.
В период реабилитации после коронавируса пациенту назначаются кардиопротекторные медикаменты, а также препараты, укрепляющие сосуды и сердечную мышцу (в том числе витаминно-минеральные комплексы: Omega 3, Коэнзим Q10, витамины A, C, E, P, F при отсутствии индивидуальной непереносимости).
Другие осложнения после коронавируса
Выше мы перечислили ведущие, наиболее опасные и распространенные проблемы, с которыми сталкиваются пациенты, которые перенесли коронавирус в тяжелой форме. Но с постковидным синдромом связаны и другие осложнения:
Влияние коронавируса на головной мозг недостаточно изучено, а обращений пациентов с нарушениями ЦНС, к счастью, зарегистрировано не так много, как осложнений непосредственно на легкие, сосуды и сердце.
Тем не менее врачи предупреждают не только о риске развития инсульта в связи с закупоркой сосудов головного мозга и нарушением кровообращения, но и о возможном ускорении деменции и паркинсонизма в связи с длительным кислородным голоданием.
«Золотым стандартом» обследования в данном случае является МРТ головного мозга. Обследование целесообразно проходить, если у пациента отмечаются головокружение, снижение когнитивной функции и памяти, головные боли, обмороки, эпизоды «выпадения» из действительности.
В вопросах лечения и реабилитации пациентов, переболевших коронавирусом в тяжелой форме, врачи вынуждены постоянно искать компромисс, в частности компромисс в вопросах назначения сильнодействующих лекарств. Интоксикация может быть не только вирусной, но и медикаментозной.
Однозначно стоит отметить, что в период восстановления пациенту рекомендуется следовать намеченному терапевтическому плану (в зависимости от последствий и диагностических мероприятий, должен быть составлен врачами нескольких специализаций) и не предпринимать попыток самолечения, особенно медикаментозного, поскольку риски необратимых и опасных осложнений слишком велики.
Общие рекомендации-памятка по восстановлению после КТ-3 и КТ-4
Восстановление после тяжелой формы коронавируса может занять 6-12 месяцев. Допустимы перерывы в лечении — 3-5 дней, но этот момент необходимо обсудить с лечащим врачом. План реабилитации очень индивидуален и зависит от: объема поражения легких, осложнений, сопутствующих заболеваний, возраста, пола, веса пациента и от других частных факторов (как долго пациент находился под кислородом, были ли эпизоды тахикардии, цитокиновый шторм) и др.
Если у вас нет возможности проходить курс реабилитации в платном медицинском учреждении, пациент может обратиться в поликлинику по месту жительства. Пациент может восстанавливаться самостоятельно — достаточно включить в него основные диагностические мероприятия и приемы специалистов, к которым возможно обратиться в поликлинике по месту жительства или онлайн.
Ниже мы обозначим только рекомендации общего характера, которые не являются полноценным лечением, однако помогут не забыть об основных мероприятиях в период, который может быть очень важным в улучшении качества жизни после болезни.
Восстановление после КТ-3 и КТ-4
1. Продолжать медикаментозную терапию в соответствии с рекомендациями лечащего врача, полученными в госпитале.
2. Делать дыхательную гимнастику и упражнения, которые вы делали в медицинском учреждении под контролем специалиста для восстановления жизненной емкости легких и дренирования лишней жидкости.
3. Первые 14 дней или более лежать только на животе, избегая положения, при котором легкие будут сдавливаться.
4. Соблюдать постельный режим.
5. При улучшении самочувствия включить ходьбу и начать пешие прогулки на свежем воздухе, при этом категорически нельзя переохлаждаться. В холодную погоду делать легкие упражнения дома и проветривать помещение.
6. Находиться только в чистом и проветренном помещении.
7. Пить много жидкости (вода, чай, натуральные соки).
8. Бросить курение (в т.ч. отказаться от электронных сигарет) и не употреблять алкоголь по крайней мере до тех пор, пока организм активно восстанавливается, не решен вопрос с пневмофиброзом, а иммунная система истощена.
9. Сделать контрольную КТ легких через 1 месяц лечения;
10. По завершению первого этапа амбулаторного лечения, когда пациент будет чувствовать себя хорошо и сможет ходить, обратиться к медицинским специалистам.
• Врач общей практики / терапевт (обязательно, в первую очередь);
• Невролог, флеболог, эндокринолог и др. (симптоматически, при наличии специфических жалоб);
11. В домашних условиях измерять и контролировать: давление, пульс, сатурацию.
12. Сделать ЭКГ и ЭхоКГ;
13. Сделать анализ крови;
14. Наладить режим сна, следить за качеством сна (7-8 часов, без частых пробуждений);
15. Принимать вспомогательные витаминно-минеральные комплексы (относятся к лекарственным средствам, поэтому следует проконсультироваться по этому вопросу с врачом);
16. Питаться правильно, сбалансировано, часто (ограничить употребление сахара, жареного, избегать тяжелой, жирной, слишком острой пищи). Продукты должны содержать белок, антиоксиданты, железо, кальций, пробиотики;
17. По возможности проходить реабилитационные физиотерапевтические процедуры, лечебный массаж (ультразвуковая терапия, СМТ-терапия, индуктотермия);
18. Делать ингаляции только по рекомендациям лечащего врача;
19. При тревоге, депрессии, панических атаках — не игнорировать важность психотерапии и возможности современной телемедицины;
20. При необходимости проходить дополнительные методы обследования (МРТ сердца и сосудов сердца, МРТ головного мозга с контрастом);
После перенесенной пневмонии пациенту будет полезен лечебный отдых в санатории.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.