Кровоток гепатопетальный воротной вены что это
Доплер сосудов печени (лекция на Диагностере)
Кровоснабжение печени организовано через артерии, отводящие и приводящие вены. При доплерографии печеночную артерию, печеночные и воротные вены можно отличить по неповторимой форме спектра (подробнее смотри Доплер сосудов начинающим).
Доплер печеночной артерии
В печеночной артерии и воротной вене гепатопетальный кровоток (К печени). Печеночная артерия несет 20-30% объема крови, а воротная вена — 70-80%. После приема пищи кровоток в воротной вене нарастает, а артериальная фракция сокращается. При портальной гипертензии растет сопротивление в системе воротной вены, тогда печеночная артерия компенсаторно увеличивается.
Нажимайте на картинки, чтобы увеличить.
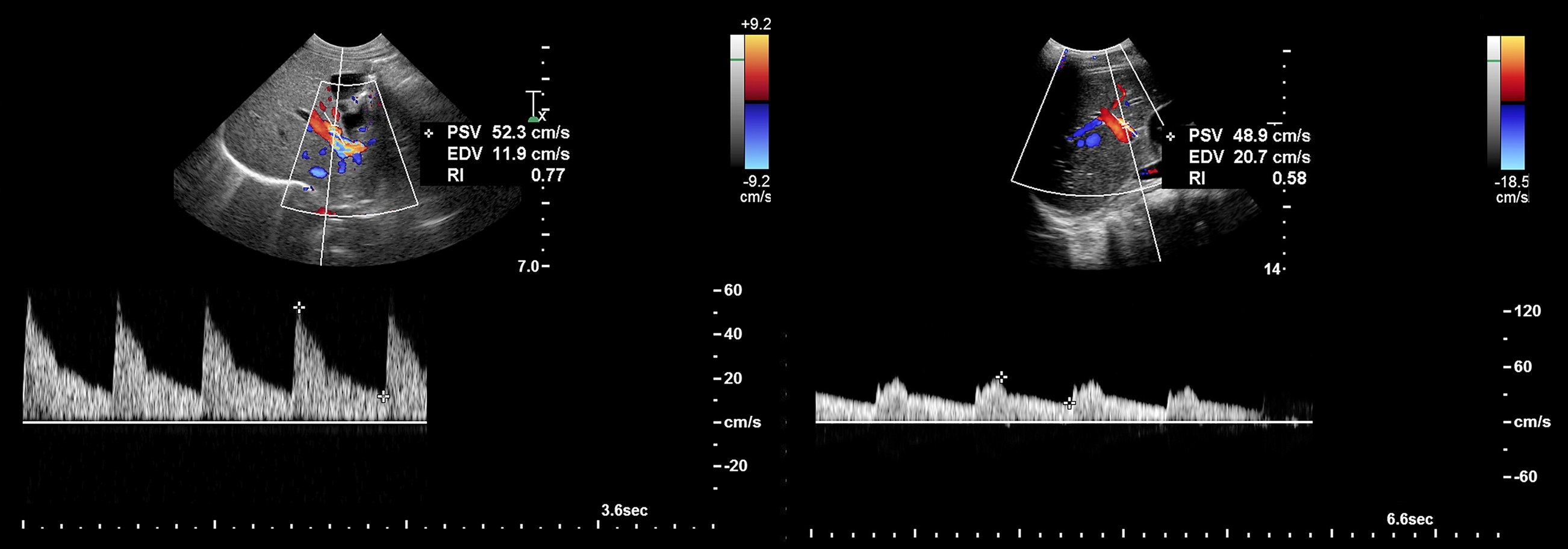
Рисунок. На УЗИ разные сегменты печеночной артерии у здоровых детей. В печеночной артерии кровоток К датчику — красный цвет при ЦДК и спектр выше базовой линии. Спектр с высоким диастолическим потоком и низким сопротивлением: общая печеночная артерия у новорожденного (1) — RI 0,77; левая печеночная артерия у мальчика 13-ти лет (2) — RI 0,58.
Рисунок. Печеночная артерия в норме имеет низкое сопротивление — RI 0,55-0,8 (2). RI>0,8 (1) вызывает настороженность. RI В воротных венах индекс пульсации PI=V2/V1, в отличие от артериального PI=(V1-V2)/Vmean. В норме PI>0,5.
Кровоток гепатопетальный воротной вены что это
а) Общая анатомия печени:
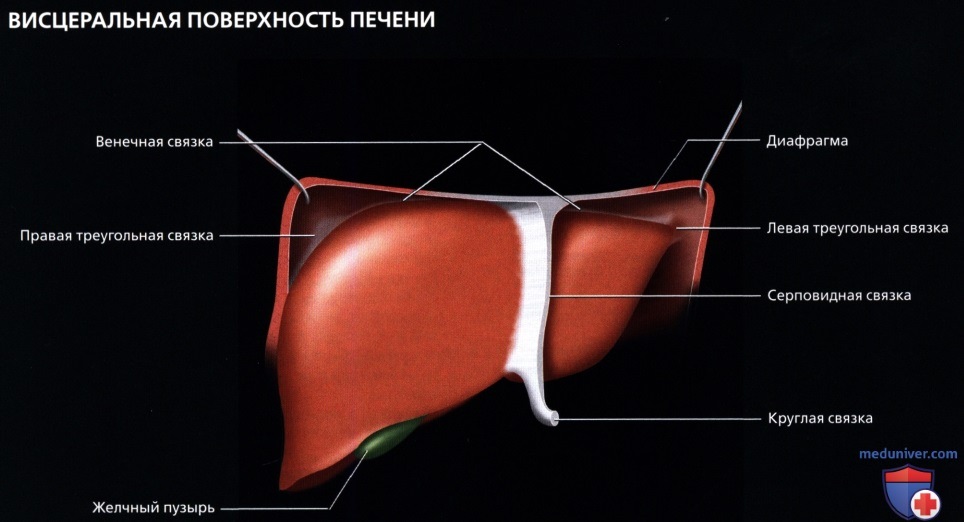
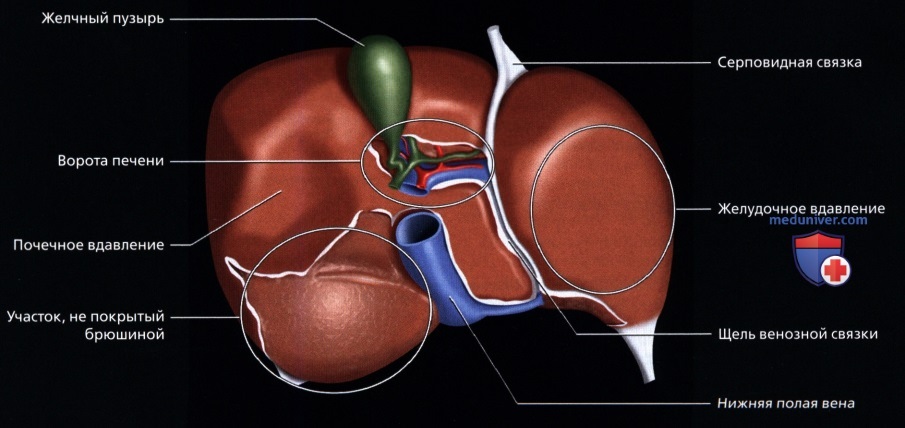
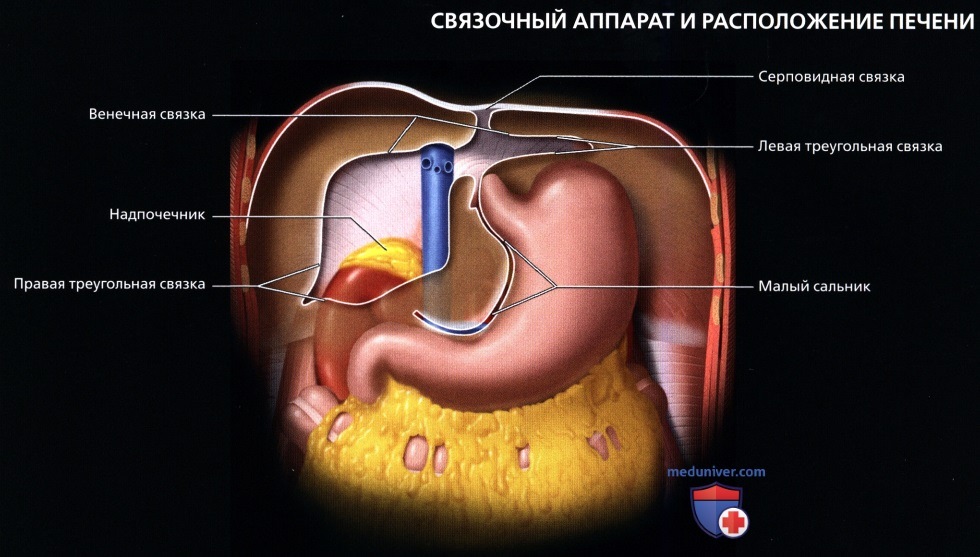
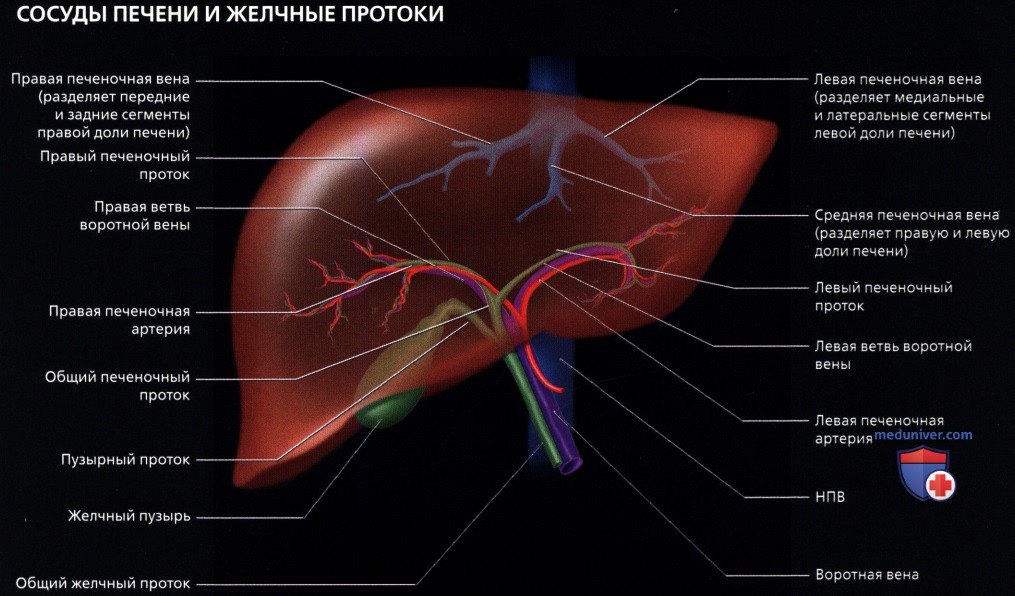
• Анатомия сосудов (уникальное двойное кровоснабжение):
о Воротная вена:
— Несет питательные вещества от кишечника и гормоны поджелудочной железы к печени, а также кислород (кровь содержит на 40% больше кислорода по сравнению с системной венозной кровью)
— 75-80% поступающей в печень крови
о Общая печеночная артерия:
— Несет 20-25% крови
— Паренхима печени менее зависима от артериального кровоснабжения, чем желчные протоки
— Обычно отходит от чревного ствола
— Нередко встречаются варианты, включая отхождение артерий от верхней брыжеечной артерии
о Печеночные вены:
— Обычно их три (правая, средняя и левая)
— Множество вариантов и добавочных вен
— Собирают кровь от печени и приносят ее в НПВ в месте слияния печеночных вен несколько ниже диафрагмы и места впадения НПВ в правое предсердие
о Портальная триада:
— На всех уровнях деления и при любых размерах, ветви печеночной артерии, воротной вены и желчные протоки идут вместе
— Кровь попадает в печеночные синусы из дольковых ветвей печеночной артерии и воротной вены → гепатоциты (детоксикация крови и продукция желчи) → желчь собирается в протоки, кровь-в центральные вены → печеночные вены
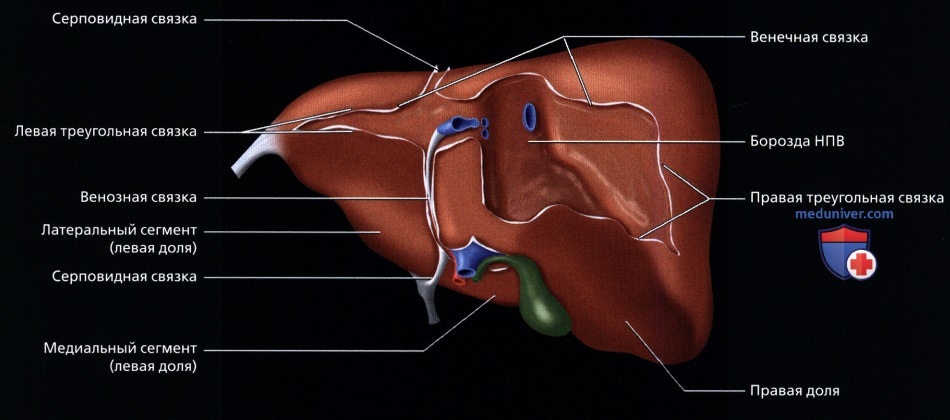
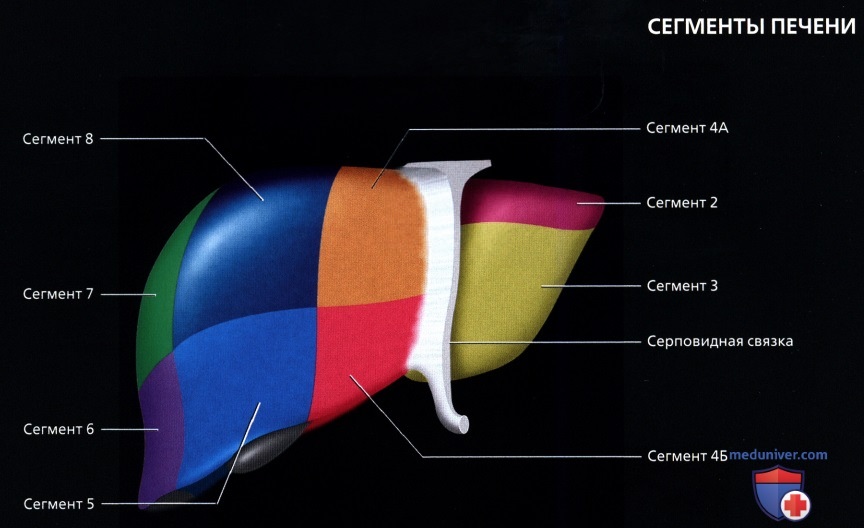
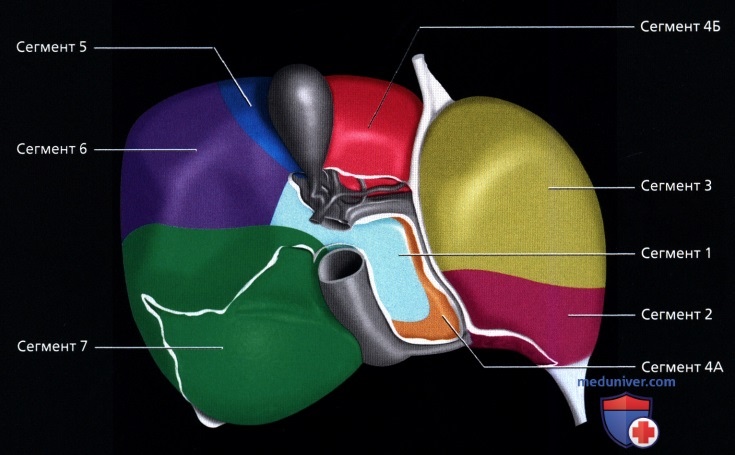
• Сегментарное строение печени:
о Восемь сегментов печени:
— Каждый снабжается ветвями печеночной артерии и воротной вены второго или третьего порядка
— Каждый имеет собственный желчный проток (внутрипеченочный) и выносящую ветвь печеночной вены
о Хвостатая доля = 1-ый сегмент:
— Имеет независимую портальную триаду и венозный отток в НПВ
о Левая доля:
— Верхний латеральный = 2-ой сегмент
— Нижний латеральный = 3-ий сегмент
— Верхний медиальный = 4А сегмент
— Нижний медиальный = 4Б сегмент
о Правая доля:
— Нижний передний = 5-ый сегмент
— Нижний задний = б-ой сегмент
— Верхний задний = 7-ой сегмент
— Верхний передний = 8-ой сегмент
Видео урок сегментарное строение печени на схеме
б) Лучевая анатомия печени:
1. Внутреннее строение:
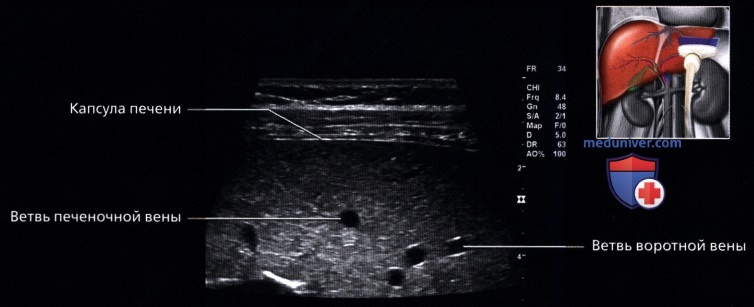
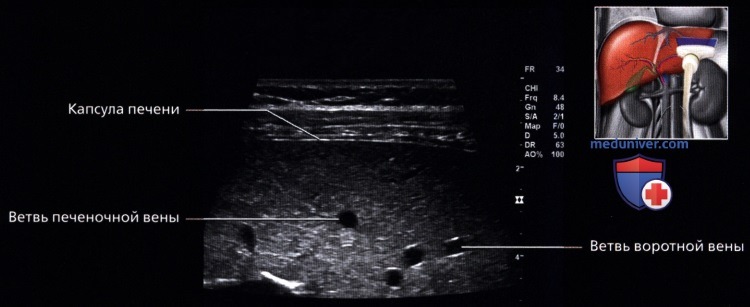
• Капсула:
о Хорошо определяется гиперэхогенная глиссонова капсула, очерчивающая границу печени
• Левая доля:
о Включает в себя 2, 3, 4А и 4Б сегменты
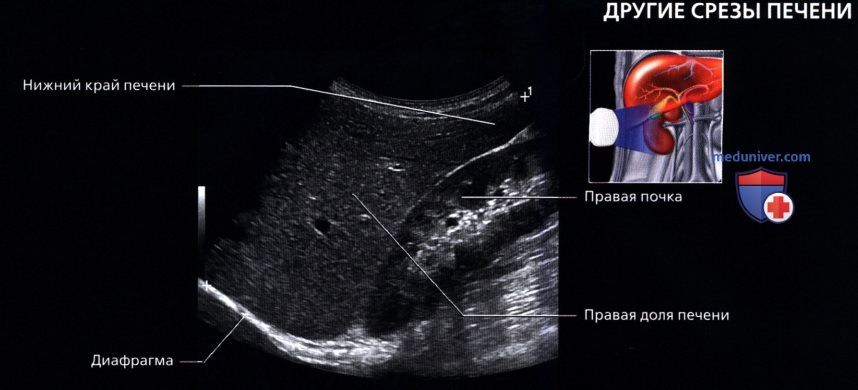
о Продольный срез:
— Треугольная форма
— Закругленный верхний край
— Острый нижний край
о Поперечный срез:
— Клиновидная форма, сужающаяся слева
о Паренхима печени имеет среднюю эхогенность и выглядит серой с равномерным губчатым рисунком с включениями сосудов
• Правая доля:
о Включает в себя 5, 6, 7 и 8 сегменты
о Эхогенность паренхимы как и у левой доли печени
о Сегменты правой доли имеют в основе такую же форму, несмотря на то, что правая доля обычно больше, чем левая
• Хвостатая доля:
о Продольный срез:
— Структура миндалевидной формы кзади от левой доли о Поперечный срез:
— Выглядит как вырост правой доли
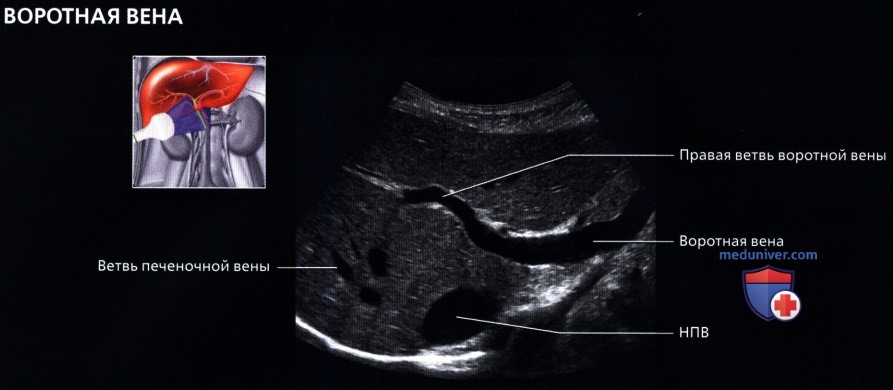
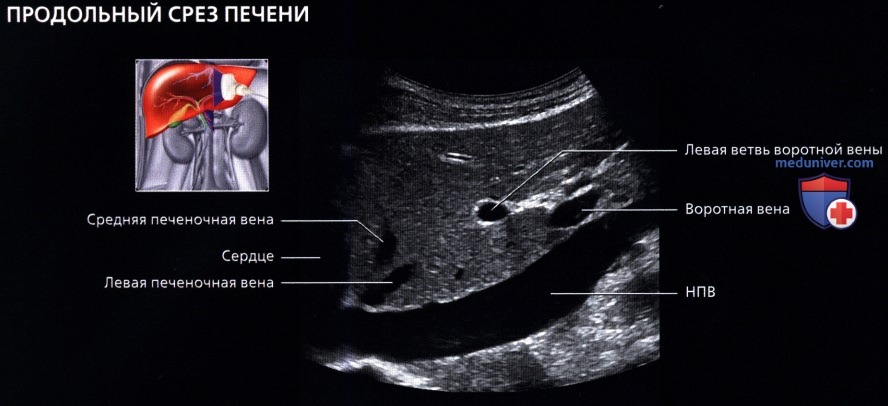
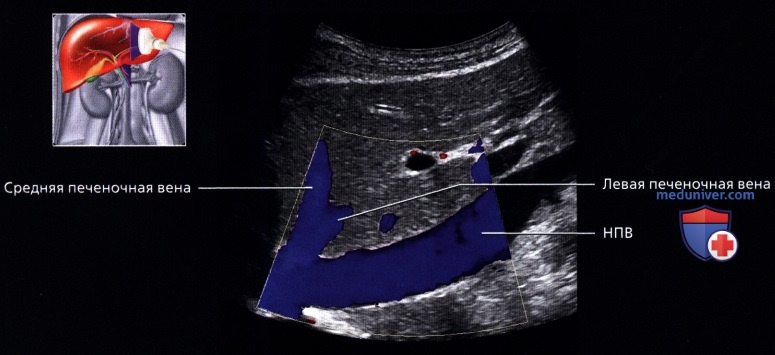
• Печеночные вены:
о Выглядят как анэхогенные структуры в печеночной паренхиме без гиперэхогенных стенок: большие синусы стойкой стенкой или без нее
о Ветви укрупняются и их можно проследить до НПВ
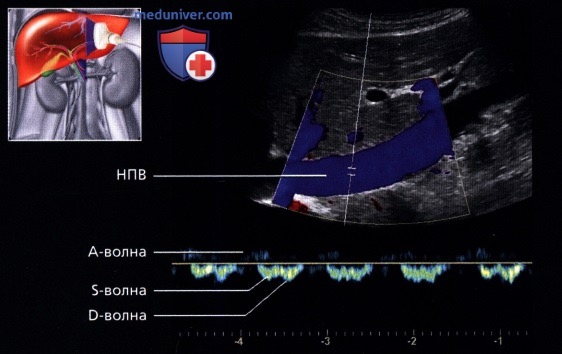
о Кровоток имеет характер трехфазной волны:
— Результат передачи пульсации правого желудочка по венам:
1-я волна: сокращение желудочка
2-я волна: систола (трикуспидальный клапан смещается к верхушке)
3-я волна: диастола
о Правая печеночная вена:
— Идет во фронтальной плоскости между правой и левой долями печени
о Средняя печеночная вена:
— Лежит в сагиттальной или парасагиттальной плоскости между правой и левой долями печени
о Левая печеночная вена:
— Идет между медиальными и латеральными сегментами левой доли печени
— Нередко удвоена
о Одна из трех основных печеночных вен может отсутствовать:
— Правая печеночная вена отсутствует в 6% случаев
— Реже отсутствуют левая или средняя печеночная вена
в) Особенности УЗИ печени:
1. Рекомендации по УЗИ:
• Датчик:
о Наиболее подходящим является 2,5-5 МГц конвексный датчик
о Высокочастотный линейный датчик (например, 7-9 МГц) полезен при оценке капсулы печени и ее поверхностных участков
• Левая доля:
о Как правило, наиболее подходящее акустическое окно-подреберье при полном вдохе
• Правая доля:
о Подреберное окно:
— Для визуализации правой доли под куполом диафрагмы полезен наклон краниально и вправо
— Иногда может быть закрыто кишечными газами
о Межреберное окно:
— Обычно позволяет лучше визуализировать паренхиму, без помех со стороны кишечных газов
— Правая доли сразу под диафрагмой может быть не видна, из-за затемнения от оснований легких
— Чтобы минимизировать затемнения от ребер необходимо наклонить датчик параллельно межреберному промежутку
2. Трудности УЗИ печени:
• Из-за различий в ветвлении сосудов и желчных протоков в печени (чаще всего), при лучевых исследованиях часто невозможно четко определить границы между сегментами печени
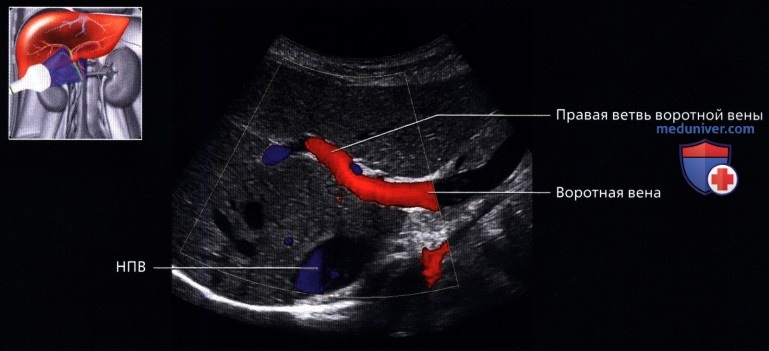
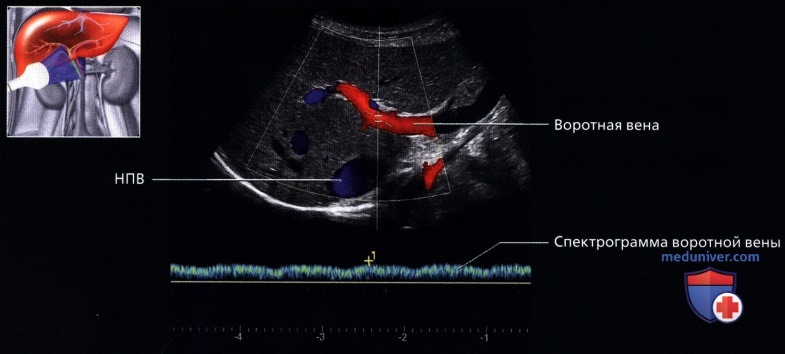

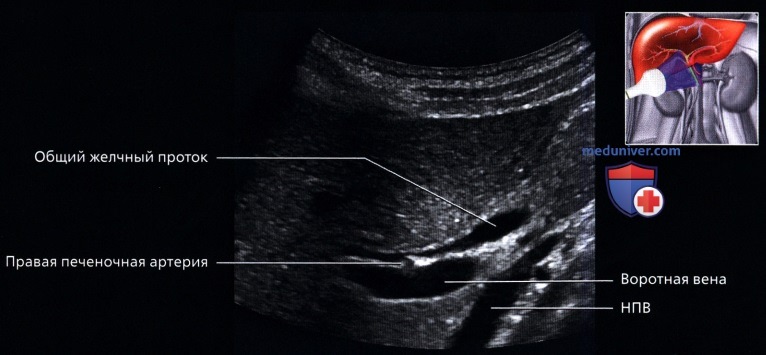
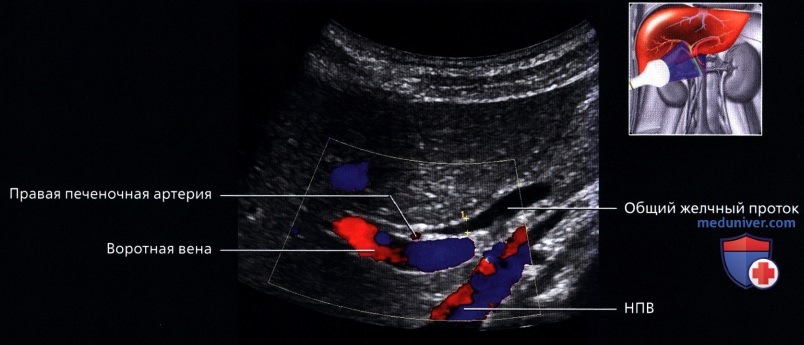
г) Клинические особенности. Клиническое значение УЗИ печени:
• Ультразвуковое исследование печени часто является первым шагом при обследовании по поводу повышенного уровня ферментов печени:
о Диффузные заболевания печени, такие как жировой гепатоз, цирроз, гепатомегалия, гепатит и дилатация желчных протоков хорошо визуализируются с помощью ультразвука
о Для определения этиологии усиления функций печени полезны подтверждение проходимости воротной вены, а также определение характера пульсации печеночных вен и скорости тока в печеночных артериях
• Метастазы в печень выявляются весьма часто:
о Чаще всего при раке толстой кишки, поджелудочной железы и желудка:
— Система воротной вены обусловливает тот факт, что печень обычно является первым местом метастазирования этих опухолей
о Метастазы из других органов, не из ЖКТ (молочная железа, легкие и т. д.), обычно попадают в печень гематогенным путем
• Первичный гепатоцеллюлярный рак:
о Распространен во всем мире:
— К факторам риска относятся хронический вирусный гепатит В или С, алкогольный цирроз или неалкогольный жировой гепатоз
— УЗИ широко используется для скрининга и наблюдения за пациентами с риском развития гепатоцеллюлярного рака (ГЦР), как правило, раз в полгода.
Воротная вена
Поражения воротной вены
Выделяют следующие виды патологий.
Портальная гипертензия. Данное заболевание характеризуется увеличением внутреннего давления в воротной вене. Причинами развития данной патологии могут быть вирусные гепатиты, печеночный цирроз, нарушения обменных процессов, тяжелые сердечные заболевания, тромбы печеночных, селезеночных вен и другие. Симптоматика выражена диспепсией, снижением веса, тяжестью в правом подреберье, общей слабостью.
Тромбоз. Данная тяжелая патология развивается при формировании кровяных сгустков в просвете воротной вены, препятствующих оттоку крови. Основными причинами развития тромбоза являются следующие: воспаление и злокачественные образования органов пищеварения, травмы печени, желчного пузыря, селезенки, аномалии свертываемости крови, цирроз, различные инфекции и другие. Патология проявляется болевыми ощущениями в области живота, тошнотой с последующей рвотой, повышением температуры, диспепсическим синдромом и другими симптомами.
Кавернозная трансформация. Заболевание характеризуется образованием сосудистых полостей (каверном), заполненных кровью, и развивается вследствие генетического порока формирования вен, заключающегося в их значительном сужении, частичном или полном отсутствии. Кавернозная трансформация является врожденной аномалией. Если она не была выявлена в детстве, то обнаруженная в зрелом возрасте указывает на прогрессирующую портальную гипертензию, вызванную гепатитом или циррозом.
Пилефлебит. Эта патология характеризуется гнойным воспалением воротной вены, спровоцированным перитонитом, возникшим после перенесенного острого аппендицита. Симптомами пилефлебита являются: сильный жар, боли в животе с признаками отравления, желтуха, внутреннее кровоизлияние в венозной области пищевода, желудка и другие.
Диагностика и лечение
Диагностические мероприятия включают в себя следующие этапы и методы: осмотр, сбор анамнеза, ультразвуковое обследование, компьютерную и магнитно-резонансную томографию, портографию. Полученные инструментальными обследованиями данные дополняются показателями анализов крови. Лечение зависит от вида и тяжести поражения, сопутствующих симптоматических патологий и других факторов.
Портальная гипертензия
Чаще всего портальная гипертензия развивается у больных с циррозом печени и является одним из факторов, приводящим к летальному исходу при данном заболевании. Для портальной гипертензии характерно расширение вен передней брюшной стенки, геморроидальных вен и вен пищевода. Печеночная недостаточность при циррозе печени приводит к недостаточной выработке белков свертывания крови, поэтому у этих пациентов повышенная кровоточивость. Этим обусловлена высокая летальность от кровотечений при портальной гипертензии. Даже при современном состоянии медицины летальность при кровотечении из варикозно расширенных вен составляет более 50%.
Лечение портальной гипертензии в Инновационном сосудистом центре
В Инновационном сосудистом центре для лечения портальной гипертензии применяются как классические операции по созданию сплено-ренальных анастомозов, так и экстренные эндоваскулярные операции трансъягулярного портокавального шунтирования (TIPS).
Эндоваскулярные операции выполняются на ангиографическом комплексе с дополнительным использованием визуализации воротной вены с помощью УЗИ навигации. Такие вмешательства проводятся под местной анестезией с внутривенной седацией.
Операции сплено-ренального анастомоза выполняются у сохранных пациентов, перенесших кровотечение из варикозно-расширенных вен пищевода. Такие вмешательства мы выполняем под наркозом через доступ в левой боковой стенке живота с переходом на грудную клетку. Подобные вмешательства позволяют избежать смертельно-опасных осложнений портальной гипертензии.
 Причины и факторы риска
Причины и факторы риска
Портальная гипертензия возникает, когда что-то препятствует кровотоку через печень, повышая давление внутри воротной вены. Эта обструкция (закупорка) может быть внутрипеченочной, подпеченочной (внепеченочной) или надпеченочной.
Внутрипеченочные причины портальной гипертензии
Основной причиной возникновения гипертензии является цирроз (в 70% случаев). Есть много причин возникновения цирроза, наиболее распространенной из них является злоупотребление алкоголем. Цирроз печени может вызвать обширный фиброз (рубцевание). Интенсивное рубцевание препятствует прохождению жидкостей через печень. Фиброз окружает сосуды в печени, что затрудняет кровообращение.
В качестве причины портальной гипертензии выступает большое количество болезней:
Подпеченочные причины портальной гипертензии
Надпеченочные причины портальной гипертензии
Эти причины вызваны обструкцией кровотока из печени в сердце и могут включать:
Международные данные по распространенности портальной гипертензии неизвестны, хотя известно что 80% пациентов страдают от портальной гипертензии из-за внутрипеченочных причин, то есть цирроза печени.
Течение заболевания
Течение заболевания можно разбить на 4 стадии:
I стадия — начальная
Заболевание уже появилось, но ещё не может диагностироваться. Протекает бессимптомно, либо пациенты ощущают тяжесть в правом подреберье и легкое недомогание.
II стадия — умеренная
Появляются выраженные клинические симптомы заболевания. Боли в верхней половине живота, метеоризм, расстройства пищеварения (отрыжка, изжога, тяжесть в животе и т.д.), спленомегалия и гепатомегалия (увеличение печени).
III стадия — выраженная
Присутствуют все признаки и симптомы портальной гипертензии в резко выраженной форме.
IV стадия — стадия осложнений
Развивается напряженный асцит, плохо поддающийся терапии, повторяющиеся кровотечения, а также возможные осложнения.
Осложнения
Основные осложнения: желудочно-кишечные кровотечения, асцит и печеночная энцефалопатия (печеночная недостаточность, комплекс психических, нервных и мышечных нарушений).
Спленомегалия часто вызывает анемию, низкие показатели лейкоцитов и низкие показатели тромбоцитов.
Общими осложнениями, связанными с портальной гипертензией, являются аспирационная пневмония, сепсис, почечная недостаточность, кардиомиопатия, аритмии и гипотония.
Портальная гипертензия является опасным заболеванием, поскольку может вызвать кровотечение. Во многих случаях эпизоды кровотечения считаются неотложными медицинскими ситуациями, потому что смертность от варикозных кровотечений составляет около 50%. Варикоз пищевода очень распространен у людей с прогрессирующим циррозом, и считается, что у каждого из трех человек с варикозом развивается кровотечение.
Прогноз
Портальная гипертензия является осложнением основного заболевания печени. Это заболевание часто можно контролировать, а выживаемость зависит от сохранения функций печени. Чем хуже печень выполняет свои функции, тем хуже прогноз.
Более высокие показатели смертности и заболеваемости у пациентов с тяжелым и стойким желудочно-кишечным кровотечением. Смертность пациентов с диагнозом варикозного расширения вен пищевода составляет 30%.
Пациенты, которые имели хотя бы один эпизод кровотечения из-за варикоза пищевода, имеют 80% шансов повторного кровотечения в течение 1 года. У пациентов с варикозом пищевода осложнения иммунных, сердечно-сосудистых и легочных систем способствуют примерно 20-45% смертей.
Преимущества лечения в клинике
Диагностика
Когда кровь не может легко протекать через печень, она пытается обойти портальную систему, используя венозную систему, чтобы вернуться к сердцу. Возникают осложнения, связанные со снижением кровотока через печень и повышенным давлением внутри вен, что приводит к расширению вен. Варикоз может возникать в пищеводе, желудке и прямой кишке.
Когда кровь пытается найти другой путь к сердцу, открываются новые кровеносные сосуды. Среди них те, которые проходят вдоль стенки верхней части желудка и нижнего конца пищевода. Эти вены могут кровоточить. Кровотечение может быть мягким, в этом случае анемия является наиболее распространенным симптомом; либо серьезным, сопровождающееся кровавой рвотой или меленой (черным, смолистым стулом, который появляется из-за кровотечения из верхних отделов желудочно-кишечного тракта). Варикоз пищевода и желудка может привести к кровотечениям, угрожающим жизни.
Брюшная водянка — избыточное скопление жидкости внутри брюшины, обусловленное сочетанием факторов, включая повышенное давление в портальной системе, застой крови и уменьшение уровня белка в крови. Асцит может достигать огромных размеров, сдавливая диафрагму и мешая нормальному дыханию.
Обратимое расстройство нервной и психической деятельности при заболеваниях печени. Проявляется спутанностью сознания, раздражительностью и сонливостью из-за накопления токсических веществ из-за неспособность печени адекватно фильтровать их.
Увеличение селезенки основной симптом при внепеченочной гипертензии, часто сопровождается анемией и тромбоцитопенией (низким уровнем тромбоцитов в кровотоке).
Снижение количества лейкоцитов в крови увеличивает риск инфицирования. Спонтанный бактериальный перитонит наиболее частое инфекционное заболевание, сопровождающее цирроз и печеночную гипертензию. Сопровождается ознобом, лихорадкой и болью в животе.
Портальная гипертензия является опасным осложнением многих заболеваний печени и несет значительные риски для жизни. Диагностика данного заболевания основана на клинических данных, результатах ультразвуковых и эндоскопических исследований желудка.
Лабораторные исследования позволяют оценить функцию печени и почек, что влияет на прогноз заболевания. С целью подготовки к возможному вмешательству при портальной гипертензии используются методы визуализации сосудов воротной системы. Нами используются методы компьютерной томографии и магнито-резонансной диагностики вен брюшной полости.
В клинике применяются следующие диагностические методы:
Лечение
Лечение портальной гипертензии представляет собой сложную задачу. Сложность связана с тем, что развивающаяся печеночная недостаточность обуславливает плохую переносимость тяжелых сосудистых вмешательств. Однако в нашей клинике отработали технологии лечения портальной гипертензии с низким риском для жизни пациента.
Операции по поводу кровотечений из вен портальной системы
Специальный двухкомпонентный зонд позволяет плотно сжать верхний отдел желудка и нижний отдел пищевода, придавив расширенные вены. Наряду с другими мероприятиями (переливанием плазмы, крови и гемостатических препаратов) позволяет остановить тяжелое желудочно-кишечное кровотечение. Остановка кровотечения не устраняет его причины, поэтому неизбежен рецидив. Но использование этого зонда позволяет отложить вмешательство на портальной системе на более спокойный период и провести его в плановом порядке. Держать зонд в раздутом состоянии рекомендуется не более 6 часов, после чего распускать его на час. Общая продолжительность использования не должна превышать более 2 суток.
Эндоваскулярная технология остановки кровотечения из варикозно-расширенных вен пищевода. Редко выполняется как самостоятельное вмешательство, так как требует чреспеченочного доступа, однако применяется совместно с созданием транспеченочного портокавального анастомоза (TIPS). В просвет варикозно-расширенных вен вводятся спирали и микроэмболы, которые блокируют кровоток в кровоточащих сосудах и способствуют остановке кровотечения.
Современный высокотехнологичный метод лечения портальной гипертензии, применяемый в экстренном порядке или как подготовка к пересадке печени. Смысл вмешательства заключается в создании искусственного соустья между ветвями воротной вены в толще печени и печеночной веной из системы нижней полой. В результате улучшается отток из воротной системы и снижается давления в варикозно-расширенных венах пищевода. Кровотечение быстро останавливается.
 Причины и факторы риска
Причины и факторы риска