Листок фасции герота что это
Листок фасции герота что это
К ним относятся узловатый фасциит со всеми его вариантами, оссифицирующнй и пролнферирующий миозит, келоид, гепертрофический рубец, идиопатический ретроперитонеальный и медиастинальный фиброз, лучевой фиброматоз.
Узловатый фасциит (подкожный псевдосаркоматозный фиброматоз или фасциит, псевдосаркоматозиый фиброматоз или фасциит, нодулярный фасцинт, инфильтрирующий или пролиферирующнй фасциит, узловатый фиброзит, фасцнит, псевдосаркоматозная дерматофнброма) впервые описан и выделен в самостоятельную разновидность В. Konwaler, L. Keasbey и L. Kaplan в 1955 г., в дальнейшем был изучен С С Аведнсовым и А. Ф. Ушкаловым (1967), А. М. Вихертом и соавт. (1972), В М Блиновым (1979), А. Р. Stout (I960, 1961), Е. Soule (1962), R. Tutter и соавт (1962), Р. W. Аllen (1972) и др.
Узловатый фасциит встречается в любом возрасте, преимущественно между 20 и 40 годами, чаще — у мужчин. Локализуется преимущественно на верхней конечности, особенно на предплечье. Дистальные отделы конечностей поражаются исключительно редко. В преобладающем большинстве случаев поражение локализуется в подкожной клетчатке вблизи поверхностных фасций, значительно реже — в толще поперечнополосатой мускулатуры, совсем редко — параоссально. Описаны отдельные случаи поражения молочной железы, а также мест, где нет фасций,— вульвы, трахеи, слюнных желез, слизистых оболочек щеки, пищевода. Обычно возникает спонтанно, реже — после травмы (до 36% наблюдений), быстро растет, имеет вид плохо контурироваиного, часто болезненного узла, как правило, солитарного, но может быть и множественным. В работе W. Kowac и соавт (1970) приведены сведения о генерализованном поражении. Прогноз благоприятный. Число рецидивов после удаления не превышает 1%, может наблюдаться спонтанное обратное развитие даже после частичного иссечения. Узловатый фасциит на разрезе представляет обычно нечетко контурированный узел серовато-белого цвета, местами пестрого вида с фокусами ослизнения в центре. Размеры узла редко превышают 5 см.
Микроскопическая картина вариабельна и характеризуется разнообразным клеточным составом и структурными особенностями, придающими ему сходство со многими злокачественными опухолями. Наиболее характерными являются пролиферация фибробластических элементов и сосудов капиллярного типа, а также миксоматоз промежуточного вещества. Пролиферация фибробластов с вытянутыми и овальными гиперхромными ядрами, образующими беспорядочно переплетающиеся пучки, наиболее выражена в периферических отделах узла.
Узел богат сосудами капиллярного типа, часто имеющими вид капиллярных почек, характерных для грануляционной ткани. Часто удается наблюдать радиарную ориентацию сосудов по отношению к центру образования.
Выражен миксоматоз промежуточного вещества, особенно в центральных участках, которые бедны клетками, имеющими здесь обычно неправильную или звездчатую форму. В большинстве наблюдений отмечается зональное расположение описанных трех компонентов миксоматозных участков — в центре, богатых клетками — на периферии, а ангиоматозных — в средней части узла.
Характерным диагностическим признаком является лимфоидная инфильтрация узла диффузно-очагового типа и скопления гистиоцитов, которые встречаются группами в строме или в мелких полостях, лишенных выстилки. В некоторых случаях могут встречаться, гигантские многоядерные клетки типа остеокластов, очаги обызвествления, фокусы хрящевой и костной ткани, гиалиноз стромы, особенно в центральных отделах узла.
Узловатый фасциит необходимо дифференцировать от фибросаркомы, злокачественной и доброкачественной фиброзной гнстиоцитомы, злокачественной гемангиоэндотелиомы, миксоидной липосаркомы, лейомиосаркомы, шванномы, нейрофибромы, нодулярного теносиновита.
Важно отметить некоторые особенности так называемого пролиферирующего фасциита, описанного Е. В. Chung и F. M. Enzinger в 1975 г, по клиническим и макроскопическим признакам неотличимого от узловатого фасциита
Микроскопически ткань узлов пролиферирующего фасциита пестрого строения, представлена фибробластоподобными овальными и вытянутыми клетками, среди которых располагаются то группами, то в одиночку гигантские клетки округлой формы, весьма напоминающие ганглиозные нервные клетки или мнобласты. В их цитоплазме иногда можно обнаружить глыбки коллагена, обрывки эластических волоконец, зерна гемосидерина, капли липидов. Изредка в клетках бывает 2 ядра. Встречаются немногочисленные типичные митозы Клетки складываются в беспорядочно переплетающиеся пучки, заключенные в рыхлую строму нз коллагеновых волокон. Гигантские клетки располагаются большей частью в участках узла, находящихся в подкожной клетчатке, в его внутримышечных отделах они встречаются редко. Строма этого образования местами гиалинизирована, местами имеет миксоидный характер, воспалительные явления выражены незначительно В отличие от нодулярного фасциита в очаге не отмечается зональности строения.
Описанное строение близко к пролиферативному миозиту и отличается от него только расположением очага в подкожной жировой клетчатке. Этот процесс следует дифференцировать также от рабдомиосаркомы, липосаркомы, злокачественной фиброзной гистиоцитомы, ганглионейробластомы.
— Вернуться в оглавление раздела «гистология»
Лапароскопическая нефрэктомия
Для определения вида опухоли почки, ее локализации к основным структурам органа и показаний к операции, а также выбора правильной тактики хирургического лечения необходимо прислать мне на личный электронный адрес puchkovkv@mail.ru puchkovkv@mail.ru копировать полное описание УЗИ почек, данные МСКТ почек с контрастом, указать возраст и основные жалобы. Тогда я смогу дать более точный ответ по вашей ситуации.
При выполнении радикальной нефрэктомии с использованием лапароскопического доступа выделяем следующие этапы операции:
1. Лапароскопический доступ, ревизия органов брюшной полости, установление операбельности.
2. Обнажение магистральных сосудов, а также сосудов почки (удаляемая паравазальная клетчатка с лимфатическими узлами направляется на плановое гистологическое исследование) – расширенная лимфаденэктомия. Прошивание почечных артерии и вены.
3. Мобилизация и удаление почки с паранефральной клетчаткой и фасциями единым блоком.
4. Дренирование ложа, ушивание раны (через которую удален макропрепарат) и троакарных отверстий.
Таким образом, этапы радикальной нефрэктомии с использованием лапароскопического доступа отличаются от открытого удаления пораженного органа лишь оперативным подходом.
Для выполнения лапароскопических оперативных вмешательств на почках мы используем 5 доступов (рис. 1): 4 по 10 мм и 1 – 5 мм.
Рис.1. Расположение портов при лапароскопических вмешательствах по поводу рака почки: а – опухоль слева, б – справа.
Видео из операционной. Лапароскопическая нефрэктомия при раке почки.
Положение пациента на операционном столе – на спине с разведенными ногами, с несколько приподнятой головой и при повороте стола на 15-20° на сторону, противоположную пораженной почке. Хирург располагается с противоположной стороны, монитор – у руки больного на стороне опухоли.
Рис. 2. Мобилизация левой половины ободочной кишки.
Рис. 3. Пересечение селезеночно-ободочной связки аппаратом «LigaSure».
Рис. 4. Мобилизация правых отделов ободочной кишки.
Рис. 5. Регионарная лимфаденэктомия при раке левой (а) и правой (б) почки (лимфатические узлы, подлежащие удалению выделены цветом).
Рис. 6. Электролигирование и пересечение почечной артерии.
Техника лапароскопической радикальной нефрэктомии
При мобилизации левой половины ободочной кишки рассекается снизу вверх брюшина по левому латеральному каналу, при этом сразу обнажается преренальный листок fascia retroperitonealis, тупым и острым путем сравнительно легко отсепаровывается параколон (рис. 2). Постепенно обнажается забрюшинное пространство. Мелкие сосуды коагулируются. Продолжая дальнейшее выделение нисходящей и селезеночного изгиба ободочной кишок, следует быть предельно внимательным, чтобы не повредить расположенные рядом селезенку и хвост поджелудочной железы. Кроме того, встречаются варианты связочного аппарата толстой кишки, когда селезеночный изгиб интимно сращен с нижним полюсом селезенки. При мобилизации селезеночного изгиба и пересечении селезеночно-ободочной связки использование аппарата «LigaSure» значительно упрощает и ускоряет вмешательство (рис. 3). Следует отметить, что фасциальной границей мобилизации забрюшинно расположенных отделов ободочной кишки является fascia Toldti, которая располагается между корнем брыжейки и восходящей (или нисходящей) ободочной кишкой.
При мобилизации правых отделов рассекается брюшина по правому латеральному каналу, и, непосредственно, по преренальному листку fascia retroperitonealis выделяется брыжейка ободочной кишки. Работая в нужном слое, данный этап проходит практически бескровно. При этом обнажается забрюшинное пространство (Рис. 4). Аккуратное, анатомичное оперирование, на наш взгляд, является основным средством профилактики ятрогенных повреждений, расположенных в непосредственной близости от линии диссекции органов. В дальнейшем пересекаются печеночно-ободочная и, при необходимости, желудочно-ободочная связки, затем ДПК мобилизуется по Кохеру для визуализации нижней полой вены и аорты.
Далее начинается выполнение регионарной лимфаденэктомии от бифуркации аорты до диафрагмы, которая включает:
По окончании лимфаденэктомии должны быть видны lig. longitudinalis anterior, ножка диафрагмы и фасция поясничной мышцы (границы резекции).
В начале лимфаденэктомии осуществляется диссекция тканей до уровня fascia endoabdominalis – непосредственно около аорты и до преренального листка fascia retroperitonealis – латеральнее fascia endoabdominalis. Следуя вдоль указанных фасций, снизу вверх отсепаровывается клетчатка в области бифуркации аорты и подвздошных сосудов (если необходимо), а также парааортальная, паракавальная клетчатка. Латеральными границами являются мочеточники, которые окружены фасциальным листком. Этот фасциальный футляр образован двумя листками околопочечной фасции (фасция Герота). Таким образом, дальнейшая лимфодиссекция осуществляется по ходу fascia endoabdominalis, оттесняя fascia retroperitonealis с проходящими в ней мочеточниками латерально. Дорсальной границей лимфодиссекции на этом этапе операции является m. рsoas. Технически лимфодиссекция выполняется двумя инструментами – мягким зажимом и ножницами с использованием монополярной коагуляции, которыми пересекаются ткани максимально отводя от сосудов движениями «от себя» (с целью профилактики повреждения стенок крупных сосудов) или ультразвуковым скальпелем, что более безопасно. Затем пересеченные ткани смещаются в сторону опухоли.
Далее, по мере продвижения вдоль аорты вверх, визуализируются почечная артерия и вена. Необходимо отметить, что этапы создания лапароскопического доступа и лимфаденэктомия являются общими для нефрэктомии и резекции почки.
При выполнении нефрэктомии почечная артерия (диаметр до 7 мм) лигируется аппаратом «Liga SURE» (Tyco), пересекается, при необходимости на культю дополнительно накладываются 2 клипсы (почечная вена, при необходимости, отводится каудально S- образным ретрактором) (Рис. 6). Почечная вена (диаметр до 12 мм) лигируется аппаратом «LigaSure» (Covidien), или перевязывается и дополнительно клипируется. Отметим, что, как правило, необходимо 2-3 аппликации аппарата на сосуд, при этом пересечение сосуда лучше выполнить эндоножницами между зонами коагуляции (Рис. 7,8).
После лимфодиссекции и обработки почечных сосудов выполняется мобилизация почки с опухолью (единым блоком без вскрытия фасции Герота) с использованием монополярной коагуляции и аппарата «LigaSure» (Covidien). Мочеточник выделяется до границы нижней и средней трети и пересекается аппаратом «LigaSure» (Covidien) (Рис. 9).
Препарат извлекается из брюшной полости в пластиковом контейнере, через расширенный до 4-6 см умбиликальный доступ или доступ в любой области брюшной стенки при наличии послеоперационного рубца от предыдущих операций. Вид операционного поля после удаления препарата представлен на рис. 10. Брюшная полость дренируется одним страховым дренажом (к ложу почки).
Посмотреть видео операций в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Таким образом, при выполнении радикальной нефрэктомии по поводу рака почки лапароскопический доступ является альтернативой открытому, обеспечивая соблюдение онкологических требований при более легком течении послеоперационного периода и высоком качестве жизни оперированных пациентов.
 |
Рис. 7. Электролигирование почечной вены аппаратом «LigaSure» (Covidien) (вена предварительно перевязана).

Рис. 8. Пересечение почечной вены эндоножницами после электролигирования аппаратом «LigaSure» (Covidien).

Рис. 9. Пересечение мочеточника.

Список опубликованных работ по теме лапароскопическая нефрэктомия и резекция почки
Листок фасции герота что это
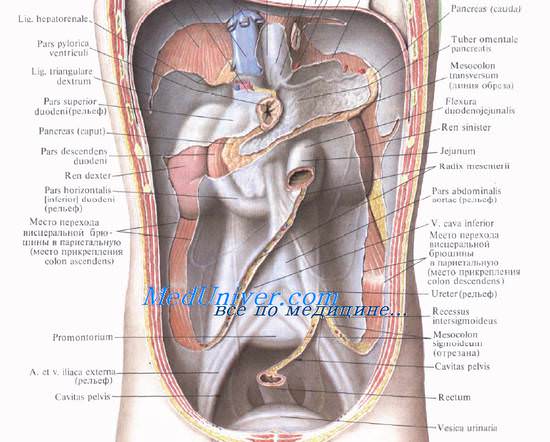
Пространство между этими стенками делится на передний и задний отделы забрюшинной фасцией, fascia extrapentonealis abdominis, расположенной во фронтальной плоскости (параллельно париетальной фасции и париетальной брюшине). Она начинается на уровне задних подмышечных линий, где брюшина с боковой стенки живота переходит на заднюю.
В этом месте брюшина и париетальная фасция срастаются и образуют фасциальный узел, от которого и начинается забрюшинная фасция, направляющаяся затем в медиальную сторону. На своем пути к срединной линии fascia extrapentonealis у наружных краев почек делится на два хорошо выраженных листка, охватывающих почки спереди и сзади.
Передний листок называется «предпочечная фасция», fascia prerenalis, а задний — «позадипочечная фасция», fascia retrorenalis.
У медиальной поверхности почки оба листка забрюшинной фасции снова соединяются и направляются еще более медиально, участвуя в образовании фасциальных футляров аорты и ее ветвей и нижней полой вены. Вверху футляр аорты прочно связан с фасцией диафрагмы, футляр вены — с tunica fibrosa печени.
Внизу фасциальный футляр нижней полой вены прочно сращен с надкостницей тела V поясничного позвонка.
Кроме почек, для которых предпочечная и позадипочечная фасции образуют фасциальную капсулу, fascia renalis [Gerota—Zuckerkanal] (ее часто называют наружной капсулой почки), эти листки вверху образуют фасциальный футляр для надпочечников. Ниже почек fascia prerenalis и fascia retrorenalis проходят соответственно спереди и позади мочеточников, окружая их в виде футляра вплоть до linea terminalis, где мочеточники переходят в полость малого таза.
Кпереди от забрюшинной фасции располагаются задний листок париетальной брюшины и участки органов, лежащих мезо- или экстраперитонеально (двенадцатиперстная кишка, восходящая и нисходящая ободочные кишки и поджелудочная железа). Заднюю поверхность этих органов покрывают висцеральные фасциальные листки, лучше выраженные позади восходящей и нисходящей частей ободочной кишки.
Эти листки называются позадиободочной фасцией, fascia retrocolica, или фасцией Тольдта. Снаружи fascia retrocolica справа и слева сращена с париетальной брюшиной в местах ее перехода с задней стенки брюшинной полости на восходящую и нисходящую части ободочной кишки (боковые борозды (каналы) нижнего этажа брюшной полости).
С медиальной стороны позадиободочная фасция связана с фасциальными футлярами сосудов забрюшинного пространства и с фасциальными листками, покрывающими поджелудочную железу и двенадцатиперстную кишку.
Рак почек
Рак почек развивается, когда в одной или обеих почках здоровые клетки изменяются и начинают бесконтрольное размножение, это приводит к образованию избыточного количества ткани — опухоли.
Опухоль может быть злокачественной, индолентной или доброкачественной. Злокачественная опухоль чаще всего представлена карциномой (раком), она может быстро расти и распространяться на другие части тела (метастазировать). Индолентная опухоль также является карциномой, но этот тип опухоли характеризуется медленным ростом и редко распространяется на другие части тела. Доброкачественная опухоль может расти, но никогда не метастазирует.
Пятилетняя выживаемость людей с раком почки составляет 75 %. Однако выживаемость зависит от нескольких факторов, включая вид рака, тип раковых клеток и стадию болезни. Если рак почки диагностируется в тот момент, когда его распространение ограничено почкой, пятилетняя выживаемость составляет 93 %. Если рак распространился на окружающие ткани или органы и/или региональные лимфатические узлы, — 70 %. Если на отдаленную часть тела (метастазировал), — 12 %.
Важно помнить: статистика выживаемости людей с раком почки является приблизительной.
На консультации онколога клиники Рассвет вы можете задать интересующие вас вопросы и узнать всю необходимую информацию о вашей болезни для лучшего понимания статистических данных.
Строение и функция почек
Почки — парный орган, расположенный в поясничной области по обеим сторонам от позвоночника. Размер почки примерно равен размеру кулака.
Почки фильтруют кровь для удаления примесей, излишков минералов и солей, излишней воды. Ежедневно почки фильтруют около 150 литров крови для получения 2 литров мочи. Почки вырабатывают гормоны, которые помогают контролировать артериальное давление, выработку эритроцитов и другие функции организма.
У большинства людей имеется две почки, каждая работает независимо друг от друга. Работа здоровой почки настолько эффективна, что организм может функционировать с менее чем одной полной почкой. Нарушения в работе почек приводят к интоксикации и дисфункции других органов и систем.
Если функции почек полностью утрачены, человек может жить с диализом — механизированным процессом фильтрации. Диализ можно сделать через кровь (гемодиализ) или, используя брюшную полость пациента (перитонеальный диализ).
Виды злокачественных опухолей почек
Почечно-клеточный рак (ПКР). Наиболее распространенный вид рака почек у взрослых, частота встречаемости — около 85 % от всех видов злокачественных опухолей почек. Развивается в проксимальных почечных канальцах, составляющих систему фильтрации почки (в каждой почке тысячи таких крошечных фильтрующих единиц). Варианты лечения ПКР будут рассмотрены ниже.
Рак чашечно-лоханочной системы (переходно-клеточный рак или уротелиальный рак). На него приходится 5-10 % случаев рака почек, диагностированного у взрослых. Развивается в области почек, где моча собирается до того, как попадет в мочевой пузырь. Рак чашечно-лоханочной системы лечится так же, как рак мочевого пузыря, поскольку оба вида рака развиваются из одинаковых клеток.
Саркома. Редкая злокачественная опухоль, развивается из мягких тканей почки или из ее капсулы — тонкого слоя соединительной ткани, окружающей почку. Саркому почки обычно лечат хирургическим путем. Опухоль часто рецидивирует и распространяется на другие части тела.
Нефробластома (опухоль Вильмса). Чаще всего встречается у детей и лечится иначе, чем рак почки у взрослых, распространенность — около 1 % случаев от всех видов рака почек. Нефробластома поддается успешному (в большей степени, чем другие виды рака почек) лечению методами лучевой терапии и химиотерапии при сочетании с хирургическим вмешательством.
Лимфома. Может поражать обе почки и проявляться увеличением лимфатических узлов в других частях тела, в том числе на шее, в грудной клетке и брюшной полости. В редких случаях лимфома почек может появляться как одиночная опухолевая масса в почке. При лимфоме, вместо операции, проводится химиотерапия.
Вид рака почки зависит от типа составляющих его клеток.
Наиболее распространенные типы раковых клеток почек
На сегодняшний день известно более 30 различных типов клеток рака почек.
Светлоклеточный рак. На этот тип рака приходится около 70-80 % случаев. Клетки светлоклеточного рака варьируются от медленно растущих (класс 1) до быстро растущих (класс 4). Особенно эффективными методами лечения светлоклеточного рака почки являются таргетная терапия и иммунотерапия.
Папиллярный рак. Папиллярный рак почки встречается у 10-15 % пациентов. Этот вид рака подразделяется на 2 подтипа: тип 1 отличается относительно низкой степенью злокачественности и благоприятным прогнозом; тип 2 характеризуется высокой степенью злокачественности и выраженной склонностью к метастазированию.
Локализованный папиллярный рак почки часто лечится хирургическим путем. Местно-распространенный метастатический папиллярный рак почки — таргетными препаратами (ингибиторами роста кровеносных сосудов). Использование иммунотерапии для лечения метастатического папиллярного рака все еще находится в стадии исследования.
Хромофобный тип. Встречается в 4-5 % случаев. Это еще один необычный, отличающийся от других, вид рака. Он может обладать индолентным (вялотекущим) ростом опухоли. Опухоль при этом имеет агрессивный рост и низкую склонность к метастазированию. В настоящее время проводятся клинические испытания, направленные на поиск наиболее эффективных способов лечения этого типа рака.
Онкоцитарный тип. Встречается в 2-5 % случаев. Это медленно растущий тип рака почек, который метастазирует редко (или вообще не метастазирует).
Протоковый тип. Протоковая карцинома встречается в 1-2 % случаев. Этот тип рака чаще диагностируется у людей в возрасте от 20 до 30 лет. Он начинается в собирательных протоках почки, из-за связи с чашечно-лоханочной системой тесно связан с переходно-клеточным раком. Протоковая карцинома трудно поддается лечению, даже при сочетании системной химиотерапии и хирургического вмешательства.
Саркоматоидный тип. Каждый опухолевый подтип рака почек (светлоклеточный, папиллярный, хромофобный и т. д.) при микроскопическом исследовании может иметь сильно дезорганизованные черты. Патологоанатомы часто описывают такие типы как «саркоматоидные». Это не отдельный подтип опухоли, но выявление саркоматоидных элементов говорит об очень агрессивной форме рака почек. Существуют многообещающие научные исследования об эффективности иммунотерапевтического лечения людей с саркоматоидными типами опухолей почек.
Медуллярный тип. Это редкая и очень агрессивная форма рака почек. Чаще всего встречается у людей негроидной расы и ассоциируется с серповидно-клеточной анемией (наследственной гемоглобинопатией). Комбинации химиотерапии с ингибиторами роста кровеносных сосудов рассматриваются как эффективные варианты лечения, основанные на некоторых научных данных. В настоящее время проводятся клинические испытания, направленные на определение наилучшей тактики лечения.
Ангиомиолипома. Доброкачественная опухоль, которая имеет уникальный вид на КТ и при осмотре под микроскопом. Обычно применяется хирургическое лечение или (если опухоль небольшая) активное наблюдение. Значительное кровотечение — редкое явление, чаще встречается у беременных женщин и женщин в пременопаузе. Агрессивная форма ангиомиолипомы — эпителиоид — может в редких случаях прорастать в почечную вену, нижнюю полую вену и распространяться на близлежащие лимфатические узлы или органы (например, печень).
В онкологическом отделении клиники Рассвет проводятся высокоточные гистологические, иммуногистохимические и молекулярно-генетические исследования. Точное определение типа клеток опухоли почки позволяет правильно планировать лечение.
Факторы риска рака почек
К фактором риска рака относятся все факторы, увеличивающие вероятность его развития. Важно понимать, что большинство из них только оказывают негативное влияние, но не вызывают рак напрямую. У некоторых людей с несколькими факторами риска рак никогда не разовьется, в то время как у других людей, с неизвестными факторами риска, разовьется. Знание факторов риска и их обсуждение с врачом может помочь вам сделать выбор, касающийся изменения образа жизни и медицинского обслуживания.
Факторы, которые могут повысить риск развития рака почек:
Генетические заболевания и рак почек
Несмотря на то, что рак почки может иметь семейный характер, наследственный рак почки встречается редко, примерно в 5 % случаев. Было обнаружено лишь несколько специфических генов, повышающих этот риск. Многие гены также связаны со специфическими генетическими синдромами.
Знание о наличии специфического генетического синдрома в семье может помочь пациенту и его врачу разработать соответствующий план скрининга рака, а в некоторых случаях определить оптимальные варианты лечения. Генетическую мутацию можно выявить только с помощью генетического тестирования.
Генетические заболевания, повышающие риск развития рака почки:
Профилактика рака
Исследователи продолжают изучать факторы риска различных видов рака и разрабатывать методы их профилактики. Действенного способа полностью предотвратить онкологическое заболевание не существует, но повлиять на модифицируемые факторы риска можно:
Скрининг рака почек
Скрининг используется для поиска рака до того, как появятся какие-либо симптомы или признаки. Ученые уже разработали и продолжают разрабатывать множество тестов, которые можно использовать для скрининга организма человека на наличие определенных видов рака.
Общие цели скрининга рака:
Подробнее
Что касается рака почек, на настоящий момент не существует одобренных и доказавших свою эффективность скрининговых исследований, направленных на выявление заболевания на ранних стадиях. В отдельных случаях людям с высоким риском рака почек рекомендуются индивидуальные скрининг-программы. Так, пациентам с семейным анамнезом рака почек иногда предлагают пройти компьютерную томографию, магнитно-резонансную томографию или ультразвуковое исследование.
Если вы находитесь в группе повышенного риска почечно-клеточного рака, онколог клиники Рассвет подберет вам индивидуальную тактику наблюдения и лечения.
Симптомы рака почек
Часто рак почки обнаруживается при рентгеновском или ультразвуковом обследовании, выполненном по другой причине. На ранних стадиях рак почки не вызывает боли. Часто симптомы заболевания появляются, когда опухоль становится крупной и начинает поражать расположенные рядом органы.
Люди с раком почки могут испытывать перечисленные ниже симптомы. Иногда у пациентов не обнаруживается ни одного из этих изменений. В других случаях причиной симптома может быть болезнь, не являющаяся раком.
Симптомы рака почек:
Если вас беспокоят какие-либо изменения самочувствия, вы наблюдаете вышеперечисленные симптомы, запишитесь на консультацию в клинику Рассвет. Мы поможем выяснить причину вашей проблемы, поставим правильный диагноз и назначим необходимое лечение.
Если диагноз рак установлен, облегчение симптомов остается важной частью ухода и лечения рака. Паллиативная или симптоматическая терапия часто начинается вскоре после постановки диагноза и продолжается в течение всего периода лечения. Обязательно рассказывайте своему лечащему врачу о симптомах, которые вы испытываете, в том числе о любых новых симптомах или изменениях.
Диагностика рака почек
Для первичной диагностики, направленной на выявление конкретного вида онкологического заболевания, сегодня проводится множество тестов и исследований. Также они необходимы, чтобы выявить метастазирование — распространение злокачественных клеток из первичного очага в другие ткани или органы.
Факторы, которые могут учитываться врачом при выборе диагностического алгоритма:
Для диагностики рака почек, в дополнение к физическому обследованию, могут использоваться следующие тесты:
Биопсия с последующим гистологическим исследованием — наиболее точный и информативный метод, позволяющий установить наличие рака и его тип. Если биопсия невозможна, для установления точного диагноза могут потребоваться другие исследования.
Отчет о патогистологическом исследовании отражает тип клеток, вызывающих рак, это важно для планирования лечения. Онколог должен иметь данные патогистологического исследования, прежде чем рекомендовать системную терапию, которая включает в себя использование лекарств, воздействующих на весь организм.
В некоторых случаях, для планирования оперативного лечения, хирургу-онкологу могут потребоваться результаты биопсии опухоли почки. Однако, если томографические исследования показывают наличие солидной и растущей опухоли, хирург может сначала ее удалить, окончательный тип и стадию опухоли затем определяет патологоанатом.
Ситуация каждого пациента индивидуальна, на консультации в клинике Рассвет можно обсудить с онкологом необходимость проведения биопсии до начала лечения.
Методы диагностической визуализации
Компьютерная томография (МСКТ или КТ). КТ позволяет получить изображение внутренних органов с помощью рентгеновских снимков, сделанных под разными углами. Компьютер объединяет эти снимки в детальное трехмерное изображение, которое показывает любые аномалии или опухоли. Иногда для получения более информативного изображения используется контрастное вещество — специальный краситель (вводится в вену пациента), который обеспечивает лучшую детализацию изображений, полученных с помощью КТ. Например, кисты почек не захватывают контрастное вещество, а опухоли почек захватывают и становятся хорошо видны. Если у пациента имеется тяжелое хроническое заболевание почек или почечная недостаточность, использовать контрастное вещество небезопасно. Компьютерная томография мочевыводящих путей называется КТ-урографией. Следует обратите внимание, что ПЭТ-КТ не является полезным методом исследования при почечно-клеточном раке.
Рентген. Рентгеновский снимок — это способ создания изображения внутренних структур организма с помощью рентгеновских лучей.
Магнитно-резонансная томография (МРТ). Использует магнитные поля для получения подробного изображения тела. При сканировании, для создания более четкого изображения, может применяться специальный краситель гадолиний (вводится в вену пациента).
Цистоскопия и нефроуретероскопия. Иногда используются при раке мочеточника или почечной лоханки, редко — при почечно-клеточном раке (если на предварительных визуализирующих исследованиях обнаружены опухоль или камень в мочевом пузыре). Во время этих процедур пациенту вводят седативный препарат, через мочеточник в мочевой пузырь и вверх в почку вводят тонкую трубку с видеокамерой и подсветкой. Седативный эффект от лекарства позволяет пациенту расслабиться, успокоиться или заснуть. Эту процедуру можно использовать для проведения биопсии и получения опухолевых клеток для исследования под микроскопом, а иногда и для полного уничтожения мелких опухолей.
После проведения диагностических исследований онколог клиники Рассвет изучит результаты вместе с вами. Если диагноз рак будет подтвержден, результаты исследований позволят установить стадию болезни и выбрать необходимую лечебную тактику.
Стадирование рака почек
Стадирование — это способ описания локализации рака, его распространенности, влияния на другие органы и системы организма. Знание стадии помогает врачу решить, какое лечение лучше, предсказать прогноз пациента. Для стадирования рака почек используется система TNM.
Система стадирования TNM
Существует 5 стадий: стадия 0 (ноль) и стадии I-IV (1-4). К этим трем компонентам добавляются цифры, указывающие на распространенность злокачественного процесса: Т0, Т1, Т2, Т3, Т4; N0, N1, N2, N3; M0, M1.
Классификация TNM рака почки
* Регионарными лимфатическими узлами почки являются лимфоузлы ворот почки, абдоминальные, парааортальные и паракавальные лимфоузлы. Сторона поражения не влияет на категорию N.
Группировка по стадиям рака
Врачи определяют стадию рака, комбинируя классификации T, N и M.
I стадия — опухоль имеет размер 7 см или меньше и расположена только в почке. Она не распространилась на лимфатические узлы или отдаленные органы (T1, N0, M0).
II стадия — опухоль крупнее 7 см, но находится только в почке. Она не распространилась на лимфатические узлы или отдаленные органы (Т2, N0, М0).
III стадия — любое из этих состояний:
IV стадия — любое из этих условий:
Факторы прогноза рака почек
Факторы прогноза позволяют предсказать, как быстро будет расти и распространяться рак почек и насколько эффективным будет лечение. Эти факторы включают в себя:
Как лечить рак почек
Лечение рака почек в клинике Рассвет проходит в соответствии с принятыми стандартами.