Лобэктомия расширенная при новообразованиях легких что это такое
Лобэктомия – удаление доли легкого с помощью VATS – минимально инвазивный подход

Клиники Израиля предлагают щадящий оперативный подход. Этот метод торакальной хирургии (VATS) уменьшает период пребывания пациента в клинике до трех-четырех дней, а также общее время реабилитации.
Заинтересованы в современном высокотехнологичном лечении рака легких?
Наш медицинский сервис в кратчайшие сроки организует проведение операции в Израиле – выбор хирурга и клиники,окажет услуги полного сопровождения.
Мы сможем согласно вашим потребностям найти требуемые услуги и сервис. Имея опыт работы более 10 лет и взаимодействуя как с частными, так и государственными учреждениями страны мы предлагаем лечение у лучших специалистов.
Что такое лобэктомия легкого?
Лобэктомия представляет собой операцию по удалению доли легкого (правое легкое состоит из 3 долей, левое – из 2). Это наиболее часто применяемый вид операции при лечении онкологии легких.
Лобэктомия может быть проведена с помощью нескольких методов. Хирург будет выбирать один из подходов на основе особенностей опухоли:
Что происходит во время VATS лобэктомии легкого?
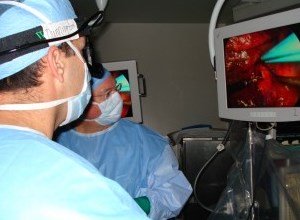
Видеоассистированный подход является менее инвазивным, чем традиционная лобэктомия. Хирург делает три разреза размером 2,5 см и один – 8-10 см для доступа к грудной полости без ее вскрытия. Через них вводят торакоскоп (оптическую трубку для исследования плеврогрудной полости) и хирургические инструменты. Изображения полости отображаются на мониторе компьютера, расположенного рядом с пациентом.
Хирург удаляет опухоль через небольшие разрезы. Также могут быть резецированы лимфатические узлы, или проведена биопсия, чтобы убедиться, что рак не распространился.
Перед завершением процедуры, хирург проверяет, нет ли кровотечения, промывает грудную полость и закрывает разрезы. Один или два дренажа остаются в полости после операции, чтобы удалять избыток жидкости и воздуха из области легких. Дренажи извлекают позже, в период восстановления пациента.
Показания к видеоассистированной операции по удалению доли легкого
Данный вид оперативного вмешательства применяется при необходимости различных диагностических и / или лечебных процедур во внешней области легких (при врожденных дефектах, кисте легкого, эмфиземе, грибковых инфекциях, туберкулезе). Лучшие кандидаты для видеоассистированной лобэктомии – это пациенты с локализованным немелкоклеточным раком легких на начальной стадии с опухолью размером до 3 см. А также пациенты с увеличенным легочным узлом.
Традиционный подход применяют при больших опухолях, пораженных лимфоузлах, либо после проведенной ранее грудной хирургии.
Вы можете связаться с нами через форму запроса или по телефону, чтобы запланировать предоперационное обследование с торакальным хирургом.
Для данного вида диагностики в клиниках Израиля выполняется физический осмотр, хирург задает вопросы о состоянии здоровья, истории болезни, проводится ряд исследований. Обсуждаются варианты лечения, преимущества и потенциальные риски процедуры. Назначаются дополнительные исследования, чтобы убедиться, что видеоассистированный подход – это правильный выбор хирургического вмешательства.
Какие диагностические процедуры предшествуют видеоассистированной лобэктомии?

Диагностика проводиться, чтобы убедиться, что пациент сможет жить без доли легкого. Исследование функции легких оценивает работу органа и определяет, смогут ли оставшиеся доли поставить достаточное количество кислорода в организм. Врач может также рекомендовать тесты, чтобы убедиться, что сердце нормально функционирует, так как операция может увеличить на него нагрузку. Тщательный сбор анамнеза, физический осмотр и лабораторную диагностику выполняют, чтобы проверить, что пациент максимально здоров.
Итак, предварительные диагностические тесты включают:
Хирург будет определять, необходимы ли другие предоперационные диагностические процедуры. Также будет назначена встреча с анестезиологом для обсуждения выбора анестезии и послеоперационного обезболивания.
Кроме того, врач внимательно изучит все препараты во время предоперационного визита и может рекомендовать остановить прием некоторых лекарств до определенного периода времени перед удалением доли легкого. Это касается любых медикаментозных средств, а также БАД (биодобавок). Так, например, такие лекарства, как варфарин, аспирин, ибупрофен способны увеличить риск кровотечений. Некоторые биологически активные добавки содействуют разжижению крови.
Если пациент курит, то последует настоятельная рекомендация бросить, как можно скорее. Поскольку это уменьшит риск осложнений и увеличит вероятность того, что операция будет успешной.
Каковы преимущества видеоассистированной лобэктомии легкого?
После проведения данной операции пациенты, как правило, испытывают меньше боли и значительно быстрее восстанавливаются по сравнению с традиционным подходом. К другим преимуществам относится снижение риска инфекции и меньшие кровопотери.
Каковы риски видеоассистированной лобэктомии легкого?
Существуют риски при проведении любой операции. Врач в клиниках Израиля в обязательном порядке обсуждает потенциальные осложнения процедуры с пациентом, а также преимущества операции, которые перевешивают вероятные риски. Общие потенциальные нежелательные явления хирургического вмешательства могут включать:
Возможные риски после видеоассистированного метода торакальной хирургии (VATS) :
Лобэктомия легкого: прогноз жизни
После лобэктомии легкого прогноз жизни зависит от многих факторов: стадии рака, удаления определенной доли органа, пола (у женщин тенденция лучше, чем у мужчин), состояния здоровья до операции.
Сколько времени займет реабилитация после лобэктомии (VATS)?
Период госпитализации после видеоассистированной лобэктомии легкого, как правило, составляет от 3 до 4 дней. С пациентом работает команда врачей: хирург, анестезиолог, медсестры и другие специалисты.
После операции пациента переводят в отделении интенсивной терапии, где он может находиться в течение одного или ряда дней, на протяжении первых нескольких часов за ним ведется пристальное наблюдение.
Иногда больной находится на аппарате искусственной вентиляции во время процесса восстановления. Трубку помещают в горло и подключают к аппарату ИВЛ для подачи воздуха в легкие. Данное устройство используется, чтобы оказать помощь, когда пациент не в состоянии дышать самостоятельно. Это может вызвать у него некоторое беспокойство, поэтому больному дают седативное, и он большую часть времени спит.
Когда трубку удалят, пациент будет спать меньшее количество времени. А также начнет работать с врачом, используя прибор стимул-спирометр. С его помощью выполняются дыхательные упражнения, которые стимулируют делать глубокие вдохи.
По мере восстановления пациента, команда врачей помогает ему сидеть, вставать и ходить с посторонней помощью. Увеличение активности способствует более быстрому восстановлению силы и уменьшению риска образования тромбов.
Пациенту и его семье постоянно предоставляется информация об изменениях в состоянии здоровья.
Врачи дают конкретные инструкции, которые касаются дальнейшего выздоровления и возвращения к работе, в том числе и то, что касается вождения, ухода за рубцами и рациона питания. В целом, пациент сможет вернуться к работе (если это сидячая работа), водить машину, заниматься большей частью ненапряженной деятельности через четыре-шесть недель после видеоассистированной лобэктомии. Приступить к более тяжелой и напряженной работе возможно будет лишь спустя шесть – двенадцать недель после операции. Одышка может сохраняться в течение нескольких месяцев.
Следующий визит к врачу состоится через 7-10 дней после лобэктомии. Проводится рентген грудной клетки, хирург оценивает состояние раны, общий процесс восстановления. Кроме того, дает дополнительные рекомендации по поводу работы, общей деятельности, а также рациона.
Лечение I и II стадий немелкоклеточного рака легкого
Для I и II стадий немелкоклеточного рака легкого (НМРЛ) характерно вовлечение в патологический процесс только одного легкого и отсутствие поражения средостения или каких-либо других структур. На раннем этапе выявляется не более 30% всех случаев НМРЛ [1].
Общие принципы терапии
Стадирование рака легкого осуществляется в соответствии с системой TNM. В настоящее время стадию НМРЛ определяют, основываясь на последней, 8-й редакции системы, принятой в 2016 году [1].
Таблица 1. Стадирование рака легкого по системе TNM 8 пересмотра [2].
| Стадия заболевания | ТХ | N0 | М0 |
|---|---|---|---|
| Стадия IA1 | T1a(mi) | N0 | M0 |
| T1a | N0 | M0 | |
| Стадия IA2 | T1b | N0 | M0 |
| Стадия IA3 | T1c | N0 | M0 |
| Стадия IB | T2a | N0 | M0 |
| Стадия IIA | T2b | N0 | M0 |
| Стадия IIB | T1a-c | N1 | M0 |
| T2a | N1 | M0 | |
| T2b | N1 | M0 | |
| T3 | N0 | M0 |
* T1a(mi) – минимально инвазивная карцинома.
Основным методом лечения I и II стадий НМРЛ является полная хирургическая резекция опухоли при отсутствии противопоказаний к операции. Для пациентов со II стадией НМРЛ показана адъювантная химиотерапия. Ее также может быть целесообразно назначать при стадии IB, особенно с признаками высокого риска. Пациентам с опухолями стадии IA после резекции адъювантная химиотерапия не показана [3].
Послеоперационная лучевая терапия показана только пациентам I и II стадии, у которых обнаружено опухолевое поражение в области резекции [4].
Лучевая терапия – альтернатива для пациентов, не являющихся кандидатами на хирургическое лечение вследствие сопутствующих заболеваний или отказа от операции [5]. Стереотаксической радиотерапии отдается предпочтение при опухолях с размерами менее 5 см. Обычное фракционирование показано пациентам с более массивными поражениями или при недоступности стереотаксической радиотерапии.
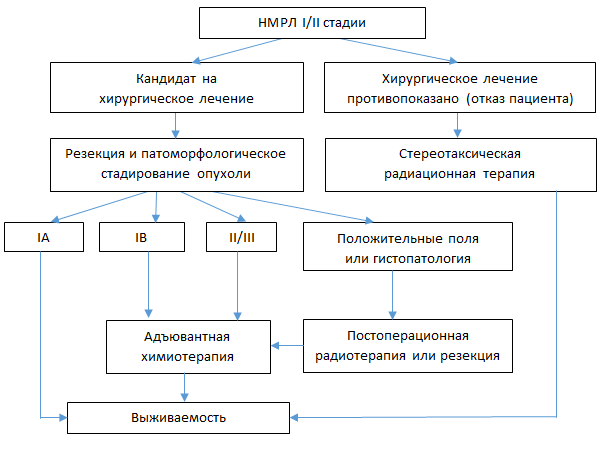
Алгоритм лечения потенциально резектабельного НМРЛ
Хирургическое лечение НМРЛ
Хирургическая лечение – стандартный подход при НМРЛ I и II стадии, а также в случае отсутствия доказательств вовлечения средостения до хирургической резекции.
Анатомическая резекция – лобэктомия
Процедурой выбора считается хирургическая резекция одной доли легкого, лобэктомия, имеющая важное преимущество по сравнению с пневмонэктомией в случаях, когда поражение может быть резецировано полностью, – способность сохранять легочную функцию [6]. При этом альтернативой открытой торакотомии считается видеоторакоскопия [7], обеспечивающая снижение инвазивности лечения ранней стадии НМРЛ.
Применение видеоторакоскопии позволяет снизить последствия хирургического вмешательства, в том числе уменьшить выраженность послеоперационного болевого синдрома, что особенно важно для пациентов с тяжелой сопутствующей патологией [8]. Кроме того, благоприятная переносимость видеоторакоскопии может увеличить комплайенс постоперационной адъювантной химиотерапии. Так, анализ данных 100 пациентов с НМРЛ после лобэктомии и последующей адъювантной химиотерапии показал, что при проведении вмешательства с помощью видеоторакоскопии гораздо реже приходилось откладывать назначение химиотерапии (18% против 58%) и снижать ее дозу (26% против 49%) по сравнению с открытой торакотомией [9].
Несмотря на то, что эффективность видеоторакоскопии по сравнению с обычными хирургическими методами не была подтверждена в рандомизированных исследованиях, ретроспективные данные позволяют сделать вывод о безопасности и эффективности лобэктомии с помощью видеоторакоскопии для пациентов с I стадией НМРЛ без ущерба для выживаемости 11.
Ограниченная (сублобарная) резекция может подразумевать анатомическую или неанатомическую сегментэктомию с удалением первичной опухоли, внутрилегочных, прикорневых и медиастинальных лимфатических узлов. Сублобарная резекция может быть терапией выбора для пациентов, которые не в состоянии перенести удаление всей доли легкого вследствие снижения функции легких, преклонного возраста или тяжелой сопутствующей патологии.
Результаты ряда исследований свидетельствуют, что сублобарная резекция связана с худшими показателями выживаемости по сравнению с лобэктомией [6,14]. По различным данным, при неанатомической резекции увеличивается частота местного рецидива на 5-10% [15]. Предложенная в качестве способа уменьшения частоты локального рецидива при сублобарной резекции интраоперационная брахитерапия, к сожалению, оказалась неэффективной, что подтверждено данными клинического исследования III фазы ALLIANCE [16], свидетельствующими об отсутствии существенной разницы между сублобарной резекцией с и без сочетания с интраоперационной брахитерапией.
Однако существует и противоположная точка зрения, утверждающая, что эффективность сублобарной резекции на ранних стадиях НМРЛ, особенно при размере поражения не более 2 см, может быть сравнима с результатом, полученным после лобэктомии [17].
Согласно рекомендациям Европейского общества торакальных хирургов 2006 года, целесообразно проводить систематическое удаление лимфоузлов во всех случаях с целью обеспечения полноты резекции [18]. Такая же тактика декларируется и в рекомендациях Британского торакального общества 2010 года [19].
Согласно федеральным российским рекомендациям, стандартным объемом медиастинальной лимфаденэктомии при операциях на правом легком считается удаление правых нижних паратрахеальных (трахеобронхиальных, паратрахеальных, претрахеальных) узлов, на левом легком – парааортальных, субаортальных, левых нижних паратрахеальных узлов, а также независимо от стороны операции – бифуркационных, параэзофагеальных и узлов легочной связки соответствующих сторон [15].
Согласно рекомендациям Европейского общества торакальных хирургов ESTS [20], у пациентов с минимальным получением образцов тканей лимфоузлов, независимо от местоположения первичной опухоли, необходимо исследовать следующие уровни лимфоузлов и удаленные узлы, при наличии таковых:
У пациентов с систематической радикальной средостеночной лимфаденэктомией вся доступная средостеночная жировая ткань, относящаяся к одной стороне тела, подлежит удалению, включая следующие уровни:
Пациенты, у которых не все упомянутые уровни лимфоузлов были удалены, автоматически классифицируются как имеющие «минимальное получение образцов ткани лимфоузлов».
При метастатическом поражении лимфоузлов средостения показана расширенная медиастинальная лимфаденэктомия, подразумевающая удаление превенозных, ретротрахеальных и верхних паратрахеальных узлов с окружающей клетчаткой соответствующей стороны [15].
При микроскопическом вовлечении опухолевых клеток по линии резекции (R1) прогноз заболевания значительно менее благоприятный по сравнению с резекцией с отрицательными микроскопическими полями (R0) [21,22].
Для пациентов со стадией IIB вследствие вовлечения в опухолевый процесс грудной стенки может быть показана резекция грудной стенки в едином блоке с опухолью и тканью легкого («en-bloc»). По данным ретроспективного исследования с участием 212 пациентов, это позволило достичь высоких показателей выживаемости в течение пяти лет [23].
Частота локального рецидива после хирургического вмешательства у пациентов с НМРЛ I и II стадии составляет, по разным данным, от 6% до 55% [24,25].
Адъювантная терапия
После потенциально радикальной резекции опухоли при НМРЛ существует вероятность прогрессирования заболевания вследствие отдаленного метастазирования или местного рецидива. Адъювантная химиотерапия после радикальных операций у некоторых больных на ранних стадиях заболевания (IB и II) позволяет улучшить безрецидивную и общую 5-летнюю выживаемость.
Клинические исследования, в которых в качестве адъювантной химиотерапии применялись современные схемы на основе цисплатина, продемонстрировали преимущество в выживаемости для пациентов с НМРЛ II стадии и, возможно, со стадией IB [26], но не подтвердили эффективность у пациентов со стадией IA [27].
Адъювантную терапию назначают после восстановления пациента от хирургического лечения (но не позже 8 недель), ее длительность в среднем составляет 3-4 цикла. Для химиотерапии можно использовать любые платиносодержащие комбинации с включением препаратов 3 поколения или этопозида. Наиболее изученными считаются комбинации винорельбина и цисплатина, гемцитабина и цисплатина, паклитаксела и карбоплатина [15].
Определенных рекомендаций по назначению таргетных препаратов в качестве адъювантной терапии на сегодня не существует. Данные ряда исследований свидетельствуют, что у пациентов с мутацией EGFR на ранней стадии заболевания (особенно на стадии IIIA после резекции опухоли) назначение в качестве адъювантного лечения эрлотиниба сопряжено с увеличением выживаемости без рецидива [26, 28]. Однако неизвестно, свидетельствуют ли эти результаты об улучшении общей выживаемости или о пролонгировании времени до рецидива.
В то же время в работе Kelly K с соавт. с участием 973 пациентов с НМРЛ и мутацией в гене EGFR [29] было показано, что адъювантная химиотерапия эрлотинибом не пролонгирует выживаемость без рецидива. Столь противоречивые данные свидетельствуют о необходимости дальнейших исследований эффективности ингибиторов тирозинкиназы в качестве адъювантной химиотерапии у EGFR-позитивных пациентов с НМРЛ.
Прогноз НМРЛ I и II стадии
У пациентов со стадией I и II НМРЛ на прогноз заболевания влияет ряд факторов, среди которых:
Постоперационное наблюдение
Целью постоперационного наблюдения после первичного лечения НМРЛ является раннее обнаружение рецидива или второго первичного рака легкого.
Физический осмотр, КТ грудной клетки рекомендовано проводить каждые 6 месяцев на протяжении первых двух лет после лечения, а затем – ежегодно [41]. Однако на конгрессе Европейского общества медицинской онкологии ESMO 2017 года в Мадриде были представлены результаты исследования с участием 1775 пациентов с полностью резецированным НМРЛ I-II-IIIA стадии, продемонстрировавшие отсутствие разницы в общей выживаемости между пациентами, проходящими КТ-сканирование каждые 6 месяцев в первые два года после операции, и пациентами, не делающими этого исследования.
Тем не менее, наблюдение на основе КТ по-прежнему остается оптимальным способом контроля из-за возможного развития повторного случая первичного рака у пациентов после полной резекции НМРЛ.
Лобэктомия
Как пройти дистанционное лечение рака в Израиле во время эпидемии коронавируса?
Лобэктомия – это частичное удаление легкого. Легкие – это два крупных органа, расположенных в грудной полости. Работа легких заключается в обеспечении движения и фильтрации кислорода и в обогащении кислородом крови. Кроме того, легкие защищают организм от дыма и других загрязняющих веществ, бактерий и вирусов. Они захватывают и частично уничтожают вредные вещества и микробов в слизи, которую сами же и вырабатывают. После этого слизь выводится из организма через кашель и/или глотание.
Каждое легкое состоит из нескольких долей: левое – из двух, правое – из трех. Правое легкое крупнее левого.
Лобэктомию (удаление доли легкого) могут назначить в рамках лечения следующих патологий:
Существуют два способа проведения лобэктомии:
Какие риски связаны с лобэктомией?
Лобэктомия сопряжена с определенными рисками и побочными эффектами. К таким рискам и побочным эффектам относятся:
Как мне подготовиться к лобэктомии?
Лечащий врач в онкоцентре объяснит всю процедуру. Задавайте ему любые вопросы, которые у вас возникнут. Подумайте о том, чтобы прилететь с членом семьи или другом, чтобы делать заметки, и убедитесь, что на все ваши вопросы даны ответы.
Вас могут попросить подписать форму согласия, дающую разрешение на проведение процедуры. Внимательно прочитайте форму. Прежде чем подписать, задайте вопросы, если что-то не ясно.
Сообщите своему лечащему врачу, если вы:
Перед процедурой у вас могут быть анализы крови или другие анализы или экзамены. Онкохирург в Ихилов расскажет все подробнее.
Что происходит во время лобэктомии?
Онкоцентр Ихилов (Израиль, Тель-Авив)
Процедура почти всегда требует стационарного пребывания. Это означает, что Вам потребуется провести в больнице более 1 ночи. Время пребывания зависит от вашего состояния и методов лечащего врача. В большинстве случаев процедура будет следовать такому процессу:
В онкоцентре Ихилов работают опытные онкологи, хирурги, радиологи и т.д. Оставьте заявку ниже, чтобы получить точную стоимость процедур и резюме ведущих торакальных хирургов медицинского центра.
Как проходит выздоровление?
Выздоровление после лобэктомии зависит от масштаба и вида хирургического вмешательства. Некоторые пациенты остаются в стационаре на 5-10 дней. Многим в грудную клетку устанавливают временные трубки, предназначенные для выведения лишней жидкости и/или воздуха.
Перед выпиской вам расскажут, как ухаживать за операционными ранами/дренажными трубками. Если вы нуждаетесь в дополнительном кислороде, вам расскажут, как обеспечить его подачу.
Специалисты также обсудят с вами назначенные препараты, включая обезболивающие средства и лекарства для профилактики тромбозов, инфекций, запоров и/или других нарушений.
Врач уточнит, каких ограничений следует придерживаться после процедуры. В целом, пациентам, перенесшим лобэктомию, дают следующие рекомендации:
Что должно быть в доме?

Обратитесь за неотложной медицинской помощью, если у вас:
Бесплатный Онкотест Онкоцентра Ихилов
Как обеспечить послеоперационный уход?
Нужно, чтобы родственник или друг помогал вам с выполнением повседневных обязанностей до тех пор, пока вам не станет лучше. Возможно, пройдет немало времени, прежде чем врачи разрешат вам окончательно вернуться к привычной жизни.
Обязательно принимайте назначенные лекарства для профилактики боли, инфекции и/или запоров. Если симптомы ухудшились или дополнились новыми проблемами, звоните врачу или медсестре.
Существует несколько способов борьбы с запорами после операции. Можно изменить рацион, пить больше жидкости, принимать безрецептурные препараты. Перед тем, как начать прием любого из лекарств против запоров, проконсультируйтесь с врачом.
Дышите глубоко и отдыхайте – так вы справитесь с болью, сохраните здоровье легких после анестезии и поспособствуете быстрому оттоку лимфы. В первую неделю старайтесь практиковать глубокое дыхание и релаксацию по несколько раз в день либо каждый раз, как почувствуете чрезмерное напряжение.
Пример упражнения для релаксации
Сядьте, закройте глаза и сделайте 5-10 медленных глубоких вдохов. Расслабьте мышцы. Медленно повращайте головой и плечами.
Информация подготовлена врачами онкоцентра Ихилов (Израиль, Тель-Авив).
Как начать лечение рака лёгких?
Чтобы пройти лечение рака лёгких, вам нужно обратиться в онкологический центр, позвонив по номеру +7-495-777-6953 или +972-3-376-03-58. А также Вы можете оставить заявку на сайте, заполнив нужные поля. Наши консультанты перезвонят вам в течение 2 часов.
Вскоре вы получите план лечения рака лёгких в Израиле с предварительной ценой. Составление данного документа не обязует вас ни к каким действиям и является полностью бесплатным. К тому же нами гарантируется конфиденциальность всей предоставленной информации и соблюдение врачебного этикета.