Лам что за болезнь
Лимфангиолейомиоматоз – это заболевание, возникающее в результате опухолеподобного разрастания гладкомышечных волокон по ходу мелких бронхов, лимфатических и кровеносных сосудов, приводящее к кистозной трансформации лёгочной паренхимы и поражению лимфатической системы. Развивается преимущественно у женщин детородного возраста. Проявляется прогрессирующей одышкой, рецидивирующими пневмо- и хилотораксами. Диагностика основывается на данных КТ органов грудной и брюшной полостей, результатах биопсии лёгкого. Осуществляется консервативное лечение бронхолитиками, прогестероном, назначается длительная оксигенотерапия. Выполняется хирургическая коррекция осложнений.
МКБ-10
Общие сведения
Лимфангиолейомиоматоз (лейомиоматоз лёгких, диффузная лёгочная лимфангиоэктазия) возникает как самостоятельная патология либо становится одним из проявлений генетического заболевания – туберозного склероза. Встречается редко. Заболеваемость составляет 1-2 случая на 500 000 женщин в возрасте от 16 до 55 лет. Среди пациентов, страдающих туберозным склерозом, лимфангиолейомиоматоз выявляется у 20-40% фертильных женщин, в единичных случаях – у мужчин и детей. Часто сочетается с лейомиомами (фибромиомами) матки, ангиомиолипомами почек и менингиомами. У 40% больных дебютирует развитием спонтанного пневмоторакса. Обостряется во время беременности и при приёме эстрогенсодержащих препаратов.
Причины
Этиология болезни не установлена. Предполагается наличие аномальной реакции гладкомышечных клеток на выброс женских половых гормонов, в первую очередь – эстрогена. Эта теория подтверждается активацией патологического процесса в предменструальный период, обострением при беременности и на фоне приёма оральных контрацептивов, стабилизацией в менопаузе. Сочетание лейомиоматоза лёгких с фиброматозом матки также свидетельствует в пользу гормональной основы данной патологии. Лимфангиолейомиоматоз может иметь генетические причины или возникать на фоне нарушений функций иммунитета.
Патогенез
Специалисты полагают, что существует ряд дефектных генов, кодирующих патологический ответ клеток гладкой мускулатуры на уровень эстрогена в крови. В результате эстрогены стимулируют пролиферацию атипичных гладкомышечных (лейомиоматозных) клеток и обеспечивают их миграцию в другие органы. При лейомиоматозе такие клетки приобретают способность к инвазивному росту и метастазированию, разрастание волокон гладкой мускулатуры напоминает опухолевый процесс. Инвазия атипичных клеток в лимфатическую систему вызывает лимфаденопатию.
В лёгком скопления активно размножающихся лейомиоматозных клеток локализуются вокруг бронхиол, артериол и венул, в плевре. Просвет бронхиол постепенно сужается. Нарушается их проходимость, что приводит к образованию мелких кист. Разрыв субплеврально расположенных кист провоцирует пневмоторакс. Из-за кистозной трансформации альвеолярной ткани нарушается газообмен, развивается дыхательная недостаточность. Сдавление лейомиоматозными волокнами стенок мелких кровеносных сосудов приводит к лёгочной гипертензии с последующим формированием лёгочного сердца. Прорастание плевры и лимфатических сосудов потенцирует хилоторакс. Лейомиоматозные узлы, расположенные в области лимфатических сосудов брюшной полости и малого таза, становятся причиной хилёзного асцита.
Классификация
Различают лимфангиолейомиоматоз, ассоциированный с туберозным склерозом, и самостоятельный вариант заболевания. Поражаются преимущественно органы дыхания, но патология носит системный характер. В процесс часто вовлекаются органы брюшной полости, малого таза, мозговые оболочки. В зависимости от распространённости различают следующие формы болезни:
Симптомы лимфангиолейомиоматоза
В начальной стадии лимфангиолейомиоматоз протекает скрыто. Изменения в лёгких выявляются случайно при прохождении рентгенологического обследования по другому поводу. Позднее основным клиническим симптомом болезни становится нарастающая одышка. Вначале она возникает при значительной физической нагрузке – беге, быстрой ходьбе, подъёме по лестнице на 3 этаж и выше. Со временем затруднения дыхания прогрессируют, переносимость физических нагрузок постепенно снижается. В терминальной стадии одышка беспокоит больного даже в состоянии покоя.
Боли в груди носят непостоянный характер и усиливаются при глубоком дыхании. У части пациентов заболевание проявляется рецидивирующим пневмотораксом. Это состояние характеризуется внезапной резкой интенсивной болью на стороне поражения, удушьем. Периодически возникает хилоторакс, сопровождающийся нарастанием одышки, чувством тяжести в нижних отделах грудной клетки. Патогномоничной для лёгочного лейомиоматоза является связь кровохарканья, накопления хилёзного выпота или воздуха в плевральных полостях с менструальным циклом. Усиление одышки, присутствие крови в мокроте, учащение эпизодов хило- и пневмоторакса наблюдается в период беременности и во время приёма эстрогенных препаратов.
Осложнения
Кроме хилоторакса лимфангиолейомиоматоз на поздних стадиях часто осложняется рецидивирующим скоплением хилуса в перикарде и хилёзным асцитом. Беременность и роды утяжеляют течение патологического процесса. У ряда больных выявляются ангиомиолипомы почек, иногда – менингиомы. Рост опухоли мозговых оболочек вызывает повышение внутричерепного давления и сдавление головного мозга. На фоне кистозной трансформации лёгких постепенно формируется хроническое лёгочное сердце, прогрессирует недостаточность дыхания и кровообращения.
Диагностика
Анамнестические данные, принадлежность к женскому полу и особенности клинических проявлений дают врачу-пульмонологу возможность заподозрить лимфангиолейомиоматоз. Существует ряд определённых больших и малых критериев, сочетание которых помогает подтвердить диагноз. Наличие таких диагностических критериев у пациента устанавливается с помощью:
Лимфангиолейомиоматоз следует дифференцировать с саркоидозом, диссеминированным туберкулёзом, гистиоцитозом Х, некоторыми опухолевыми процессами, заболеваниями органов кроветворения. Пациенту может потребоваться консультация онколога, гематолога, фтизиатра, гинеколога. Часто для уточнения диагноза выполняется биопсия лёгкого с иммуногистохимическим исследованием полученного материала.
Лечение лимфангиолейомиоматоза
Этиотропная терапия заболевания не разработана. Проводятся перспективные экспериментальные исследования действия ингибиторов ферментов регуляции клеточного роста. Быстрое прогрессирование патологии является показанием к применению прогестерона. При лёгочно-сердечной недостаточности назначаются ингаляционные бронхолитики, оксигенотерапия, кардиотропные средства. Лечение пневмоторакса на фоне лёгочного лейомиоматоза проводится торакальным хирургом. Осуществляется химический плевродез. При рецидивирующем скоплении воздуха в полости плевры выполняется плеврэктомия. В последней стадии патологического процесса возможна трансплантация одного или обоих лёгких.
Прогноз и профилактика
Очаговая форма болезни не представляет опасности для пациента и не влияет на качество его жизни. Диффузная патология постепенно приводит к респираторно-сердечной недостаточности и инвалидизации больного. Лимфангиомиоматоз на фоне туберозного склероза протекает благоприятнее, чем спорадический. Прогноз для жизни во многом зависит от выполнения пациентом врачебных рекомендаций и своевременной медицинской коррекции осложнений. Первичной профилактики заболевания не существует. Больным рекомендуется воздержаться от беременности и приёма эстрогенов. Нежелательно пользоваться воздушным транспортом, поскольку авиаперелёты могут провоцировать рецидивы пневмоторакса. В целях профилактики хилоторакса назначается диета с пониженным содержанием жиров. Пациентам необходимо отказаться от курения, проходить вакцинацию против гриппа и пневмококковой инфекции.
Лимфангиолейомиоматоз: современный взгляд на проблему
Лимфангиолейомиоматоз: современный взгляд на проблему
Н.И. ШВЕЦ, д. мед. н., профессор; Т.М. БЕНЦА, к. мед. н., доцент; В.В. СТАНИШЕВСКИЙ
/Национальная медицинская академия последипломного образования им. П.Л. Шупика, Киев/
Диффузный ЛАМ (диффузный лейомиоматоз легких, легочной лейомиоматоз, фибролейомиоматозная гамартома) принадлежит к числу редко встречающихся заболеваний. Первое описание ЛАМ датировано 1937 годом. С этого времени зарегистрировано немногим более 100 случаев ЛАМ. Однако за последние 5 лет отмечается резкий рост данной патологии в странах Европы.
Этиология и патогенез
Существующие теории возникновения заболевания не объясняют в полной мере его причину. Наибольшее клиническое подтверждение находит теория гормональных нарушений. По другим данным, в основе заболевания лежит асинхронная мышечная пролиферация в легких, матке и, возможно, в мышцах другой локализации. Еще одна теория основана на том, что лейомиома-тозные узлы возникают через 1-20 лет после удаления матки по поводу фибромиомы, что связано с эмболией сосудистого русла гладкомышечными клетками.
В начальной стадии клинические проявления могут отсутствовать. Длительное время заболевание протекает бессимптомно. ЛАМ часто обнаруживается случайно как диффузное или мелкоузловое поражение легочной ткани при рентгенологическом исследовании органов грудной клетки. Пациенты обращаются за помощью при появлении прогрессирующей одышки вследствие развивающейся обструкции дыхательных путей и снижения диффузионной способности легочной ткани.
Основные клинические проявления:
Лабораторные методы диагностики
Общий анализ крови: существенных изменений нет. У некоторых больных отмечается эозинофилия, нередко увеличивается СОЭ, особенно при развитии пневмо-хилоторакса.
Общий анализ мочи: может наблюдаться незначительная протеинурия (симптом неспецифический и непостоянный).
Биохимическое исследование крови: иногда наблюдается гиперхолестеринемия, возможно увеличение уровня а2— и у-глобулинов, аминотрансфераз, общей лактатдегидрогеназы, ангиотензинпревращающего фермента.
Исследование плевральной жидкости: хилоторакс чрезвычайно характерен для ЛАМ. Плевральная жидкость имеет следующие характерные особенности:
Инструментальные методы исследования
Рентгенологическое исследование легких. Главными рентгенологическими признаками ЛАМ легких на обычных рентгенограммах грудной клетки являются:
Для очаговой формы характерны очаги затемнения от 0,5 до 1,5 см в диаметре с четкими границами.
Компьютерная томография легких. Для ЛАМ характерны множественные диффузные, хорошо очерченные мелкие тонкостенные кисты. Кисты при этом заболевании значительно отличаются от зон центрилобулярной эмфиземы легких, которые не имеют четких границ и своих собственных стенок, а также от фибрози-рующего альвеолита, при котором основные изменения расположены по периферии легких, имеются поля фиброза и дезорганизации паренхимы легких, а кисты расположены субплеврально и характеризуются довольно толстыми стенками. Данные компьютерной томографии настолько специфичны для ЛАМ, что некоторые авторы для постановки точного диагноза полагают достаточным заключение компьютерной томографии (КТ) без проведения биопсии легких.
Некоторые исследователи показывают, что легочные кисты уменьшаются в объеме во время выдоха, что свидетельствует о наличии связи кист с воздухоносными путями. В связи с этим рекомендуется выполнять КТ во время глубокого вдоха и выдоха. Некоторые авторы считают, что изменения размеров воздушных образований в легких во время респираторной пробы характерны для кистозных бронхоэктазов, в отличие от субплевральных булл.
Многие авторы отмечают большие трудности дифференцирования ЛАМ с другими диффузными поражениями легких, в частности с гистиоцитозом Х, в связи с чем в целях окончательной диагностики считают необходимым производить биопсию легкого.
Исследование вентиляционной способности легких. Характерно увеличение остаточного объема легких в связи с образованием множественных кист. У большинства больных определяется также обструктивный тип дыхательной недостаточности: снижение объема форсированного выдоха за одну секунду (ОФВ1). Обструктивные изменения выявляют уже на самых ранних стадиях заболевания, поэтому больным может быть ошибочно установлен диагноз бронхиальной астмы или хронического обструктивного заболевания легких, даже при отсутствии соответствующей клинической картины. Однако для ЛАМ (в отличие от бронхиальной астмы или хронического обструктивного
заболевания легких) характерно выраженное снижение диффузионной способности легких. Рестриктивная дыхательная недостаточность (снижение ЖЕЛ) присоединяется по мере прогрес-сирования заболевания.
Исследование газов крови. По мере развития дыхательной недостаточности появляется артериальная гипоксемия, парциальное напряжение кислорода снижается, особенно после физической нагрузки.
Электрокардиография. По мере прогрессирования заболевания выявляются:
При патоморфологическом исследовании отмечаются следующие признаки заболевания:
При ЛАМ часто выявляют и внелегочные изменения: поражения медиастинальных и ретроперитонеальных лимфатических узлов, ангиомиолипомы (гамартомы).
Гистологическое подтверждение диагноза лимфангиолейомиоматоза
Основывается на данных трансбронхиальной биопсии. Если трансбронхиальная биопсия не информативна, проводится открытая или торакоскопическая биопсия легких. Типичная морфологическая картина ЛАМ характеризуется пролиферацией гладкомышечных клеток в интерстиции и вокруг бронховаскуляр-ных структур. Пролиферирующие клетки напоминают миоциты сосудов, однако они более короткие, плейоморфные, и в ряде случаев их можно спутать с фиброцитами. В спорных случаях отличить атипичные гладкомышечные клетки при ЛАМ от других
Таблица. Дифференциальная диагностика лимфангиолейомиоматоза
Лимфангиолейомиоматоз (лейомиоматоз): причины, симптомы, диагностика, лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Что вызывает лимфангиолейомиоматоз?
Причина лимфангиолейомиоматоза неизвестна. Привлекательная гипотеза о том, что женские половые гормоны играют роль в патогенезе заболевания, остается недоказанной. Лимфангиолейомиоматоз обычно возникает спонтанно и во многом схоже с туберозным склерозом. Лимфангиолейомиоматоз встречается также у некоторых больных ТС; поэтому было высказано предположение о том, что он является особой формой ТС. Мутации комплекса генов туберозного склероза-2 (TSC-2) были описаны в клетках лимфангиолейомиоматоза и в ангиомиолипомах. Эти данные свидетельствуют о наличии одной из двух возможностей:
Характерны следующие патоморфологические признаки заболевания:
Указанные патоморфологические проявления характерны для диффузной формы заболевания.
Симптомы лимфангиолейомиоматоза
Начальными проявлениями заболевания являются одышка и, реже, кашель, боли в грудной клетке и кровохарканье. В целом, проявления обычно скудные, но у некоторых пациенток могут отмечаться влажные и сухие хрипы. Часто развивается спонтанный пневмоторакс. Возможны также проявления обструкции лимфатического протока, включая хилоторакс, хилезный асцит и хилурию. Ухудшение, как считается, наступает во время беременности и, возможно, при авиаперелетах; последние особенно противопоказаны при появлении или усугублении проявлений со стороны дыхательной системы; наличии в анамнезе пневмоторакса или кровохарканья и признаков обширных субплевральных буллезных или кистозных изменений, выявленных при КТВР. Ангиомиолипомы почек (гамартомы, состоящие из гладких мышц, кровеносных сосудов и жировой ткани) встречаются у 50 % пациентов и, хотя обычно протекают бессимптомно, могут вызвать кровотечение, которое, при прогрессировании, обычно проявляется в виде гематурии или боли в области фланка.
Длительное время заболевание протекает бессимптомно. В развернутой стадии характерные симптомы лимфангиолейомиоматоза:
Активизации заболевания способствуют беременность, роды, прием контрацептивов.
Лимфангиолейомиоматоз – редкое обструктивное заболевание легких
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Молодая женщина 35 лет обратилась к пульмонологу поликлиники с жалобами на приступообразный сухой кашель и одышку при быстрой ходьбе, купируемые ингаляциями фенотерола/ипратропия бромида.
Из анамнеза известно, что в детстве пациентка часто болела острыми респираторными инфекциями с повышением температуры в течение 2–3 дней, ринитом и кашлем продолжительностью по 2–3 нед. Прошедшей зимой после очередного эпизода острой респираторной инфекции длительно сохранялись ринит, сухой кашель в дневное время, периодически повышалась температура, по поводу чего самостоятельно лечилась антибиотиками. На этом фоне появилась и постепенно нарастала одышка при физической нагрузке, сопровождаясь сухим приступообразным кашлем. Пациентка не курила и не имела других вредных привычек, а также неблагоприятных профессиональных воздействий, жила в благоустроенной сухой квартире, в которой держала кошку и собаку. Несколько лет назад перенесла хирургическую операцию по удалению ангиомиолипомы правой почки. Аллергологический и семейный анамнез не отягощены.
При осмотре состояние относительно удовлетворительное. Пациентка нормального телосложения, достаточного питания, рост – 162 см, вес – 60 кг, индекс массы тела – 22,9 кг/м2. Кожные покровы обычной окраски и влажности, чистые, периферических отеков нет. Периферические лимфатические узлы не увеличены. Грудная клетка правильной формы, симметричная, равномерно участвует в дыхании, при пальпации безболезненная. Перкуторный звук с коробочным оттенком в нижних отделах с обеих сторон. Дыхание везикулярное, проводится во все отделы легких, на форсированном выдохе с обеих сторон выслушиваются сухие высокотональные хрипы в небольшом количестве. Частота дыхания – 14/мин. Область сердца внешне не изменена, границы сердца в пределах нормы, тоны ясные, ритмичные, шумы не выслушиваются, частота сердечных сокращений равна частоте пульса, 82 уд./мин. АД – 120/70 мм рт. ст. Живот обычных размеров, симметричный, активно участвует в дыхании, при пальпации мягкий, безболезненный. Органы пищеварительной и мочевыделительной систем без особенностей.
Пациентке назначено обследование. На флюорограмме легких патологии не выявлено. В клиническом анализе крови гемоглобин – 128 г/л, лейкоциты – 8,2 тыс., эозинофилы – 2%, лимфоциты – 25%, моноциты – 5%, СОЭ – 12 мм/ч. На ЭКГ синусовый ритм 74/мин., горизонтальное положение электрической оси сердца, очаговых изменений нет. При исследовании спирометрии выявлена тяжелая генерализованная бронхиальная обструкция с положительной реакцией на бронхолитик.
Учитывая молодой возраст пациентки, отсутствие в анамнезе других бронхолегочных заболеваний, связь настоящего ухудшения с перенесенной острой респираторной инфекцией, контакт с аллергенами кошки и собаки, аускультативные и спирометрические признаки бронхиальной обструкции с положительным бронходилатационным тестом при спирометрии и субъективным улучшением от ингаляционных бронхолитиков, пациентке поставлен диагноз «бронхиальная астма». Назначена небулайзерная терапия ингаляционными кортикостероидами (суспензия будесонида 2000 мкг/сут) и короткодействующими бронхолитиками (раствор фенотерола/ипратропия бромида по 1 мл 2 р./сут планово плюс дополнительно при приступе кашля или одышке). Такая терапия проводилась в течение 1 мес., но не привела к улучшению самочувствия пациентки, при повторной спирометрии сохранялась тяжелая генерализованная бронхиальная обструкция. Врач поликлиники направил пациентку на консультацию в ФГБУ «НИИ пульмонологии» с диагнозом «тяжелая неконтролируемая бронхиальная астма».
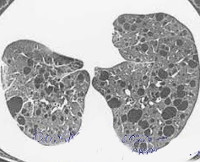
Для уточнения причины одышки и неэффективности противоастматической терапии пациентке сделана компьютерная томография (КТ) легких, при которой выявлены уплотнение и неравномерное утолщение междольковых перегородок, многочисленные полиморфные воздушные полости по всем легочным полям (рис. 1). При комплексном исследовании легочной функции (бодиплетизмографии, измерении диффузионной способности легких) подтверждена тяжелая генерализованная бронхиальная обструкция (форсированная жизненная емкость легких (ФЖЕЛ) – 88% от должного, объем форсированного выдоха за 1 с (ОФВ1) – 46% от должного, ОФВ1/ФЖЕЛ – 45%, МОС25 – 21% от должного, МОС50 – 15% от должного, МОС75 – 15% от должного) с положительной реакцией на бронхолитик; выявлены «воздушные ловушки» с увеличением остаточного объема легких до 218% от должного, гиперинфляция легких с увеличением общей емкости легких до 134% от должного и функциональной остаточной емкости до 154% от должного; снижение диффузионной способности легких до 46% от должного.
Эти результаты в сочетании с анамнестическими данными об ангиомиолипоме почки позволили поставить диагноз «лимфангиолейомиоматоз» (ЛАМ).
ЛАМ – редкое полисистемное заболевание, которое поражает в основном женщин репродуктивного возраста и характеризуется прогрессирующей кистозной деструкцией легочной ткани и появлением опухолевидных образований (ангиомиолипом) органов брюшной полости. ЛАМ может быть спорадическим либо развиваться у больных туберозным склерозом (ТС). ТС – наследственный аутосомно-доминантный синдром с формированием гамартом в различных органах и системах, кальцификацией головного мозга, судорогами и снижением интеллекта. Гистологические изменения при спорадическом ЛАМ и при ЛАМ, ассоциированном с ТС (ЛАМ-ТС), идентичны, что позволяет предполагать общие генетические и патофизиологические механизмы обоих заболеваний.
Патофизиология ЛАМ
При ЛАМ в легких появляются особые ЛАМ-клетки, которые представляют собой эпителиоидные клетки или похожие на миофибробласты веретенообразные клетки. Происхождение ЛАМ-клеток неизвестно. ЛАМ-клетки могут метастазировать по кровеносным или лимфатическим сосудам аналогично клеткам злокачественных опухолей. Метастазированию способствуют продуцируемые ЛАМ-клетками ферменты: веретенообразные ЛАМ-клетки экспрессируют матриксные металлопротеиназы (ММП), которые разрушают внеклеточный матрикс и тем самым облегчают миграцию клеток. Помимо этого, и веретенообразные, и эпителиоидные ЛАМ-клетки продуцируют протеиназу катепсин-К, которая также способствует деградации внеклеточного матрикса и вместе с ММП вызывает разрушение легочной паренхимы [1].
ЛАМ-клетки также экспрессируют рецепторы к эстрогену и прогестерону, что объясняет нередкое ухудшение течения заболевания во время беременности и, наоборот, уменьшение скорости прогрессирования после наступления менопаузы. Это дает возможность считать, что гормоны оказывают влияние на пролиферацию ЛАМ-клеток, хотя окончательно роль эстрогенов в патогенезе ЛАМ остается невыясненной [1].
ЛАМ-клетки располагаются группами вокруг кист, вдоль бронхиол, кровеносных и лимфатических сосудов, образуя узлы разной величины, которые сдавливают лимфатические и кровеносные сосуды и бронхи. Предполагается, что поражение лимфатических сосудов является причиной развития хилоторакса или откашливания лимфы. Поражение кровеносных сосудов может вызывать микрокровотечения, а поражение дыхательных путей приводит к бронхиальной обструкции, формированию «воздушных ловушек», которые позже превращаются в кисты. Этому способствует и разрушение архитектоники легочной ткани ММП и катепсином-К [1].
ТС вызывается мутациями в генах TSC1 и TSC2, которые также ответственны за развитие ЛАМ, причем мутации в гене TSC2 встречаются чаще. Ген TSC1 кодирует белок гамартин, ген TSC2 – белок туберин. Основная роль комплекса этих белков состоит в ингибировании фермента киназы, которая называется «мишенью рапамицина млекопитающих» (mammalian target of rapamycin – mTOR) и является основным регулятором клеточного роста. Мутации в генах TSC2 и TSC1 приводят к активации киназы mTOR и к нерегулируемой пролиферации клеток [1].
Клинические проявления
Основными клиническими проявлениями ЛАМ являются прогрессирующая одышка при физической нагрузке (около 80% больных), спонтанные пневмотораксы (в 50–75% случаев) и хилезный плевральный выпот (хилоторакс). Причинами одышки являются бронхиальная обструкция и кистозная дегенерация легочной ткани. Спонтанный пневмоторакс нередко становится первым проявлением ЛАМ. Двухсторонний пневмоторакс, развитие пневмоторакса во время беременности или рецидивирующий пневмоторакс у молодой некурящей женщины свидетельствуют о наличии ЛАМ с высокой вероятностью. Реже встречаются кашель, кровохарканье и откашливание лимфы (лимфоррея) [1, 2].
К внелегочным проявлениям ЛАМ относятся:
Диагностика ЛАМ
Согласно клиническим рекомендациям Европейского респираторного общества, ЛАМ может диагностироваться с разной степенью вероятности в зависимости от клинических данных, наличия или отсутствия гистологического подтверждения, внелегочных проявлений, КТ–картины [3]. Бесспорный диагноз ЛАМ требует соблюдения следующих критериев: женский пол плюс наличие ангиомиолипом почек, хилезного выпота в плевральной или брюшной полости, лимфангиолейомиом или гистологических признаков ЛАМ при биопсии лимфоузла либо наличие ТС. Выявление этих критериев исключает необходимость гистологического подтверждения диагноза. Вероятный диагноз ЛАМ выставляется при характерных клинических и КТ-признаках заболевания либо при выявлении типичных КТ-изменений легких у больного с ангиомиолипомами или хилезным выпотом в плевральной или брюшной полости. Диагноз ЛАМ маловероятен, если характерные изменения на КТ легких выявлены у больного без соответствующих клинических проявлений. Такая ситуация требует дифференциальной диагностики с другими кистозными заболеваниями легких [3].
Обязательным компонентом диагностики ЛАМ является исследование легочной функции, которое помимо спирометрии должно включать измерение легочных объемов (бодиплетизмографию) и диффузионной способности легких. Как правило, при этом выявляют прогрессирующую бронхиальную обструкцию и снижение диффузионной способности легких. Снижение легочной диффузии при ЛАМ обнаруживается чаще, чем снижение ОФВ1, и считается наиболее ранним функциональным признаком этого заболевания [3].
Лучевая диагностика
На ранних стадиях заболевания обычная рентгенограмма легких при отсутствии пневмоторакса или плеврального выпота может не обнаружить никаких патологических изменений. На более поздних стадиях выявляют ретикулонодулярные изменения и кисты (буллы). Более подробно изменения в легочной ткани видны на КТ легких: четко очерченные округлые тонкостенные кисты разных размеров, расположенные симметрично в обоих легких и равномерно по всем полям, считают типичными признаками ЛАМ (рис. 1). Размеры кист могут варьировать от едва различимых до 25–30 мм в диаметре, количество – от единичных кист до почти полного замещения ими легочной паренхимы, толщина стенки кист может колебаться от почти невидимой до 2 мм, реже – до 4 мм. Неправильная форма кист, толстая стенка и наличие интерстициальных изменений в легочной ткани нетипичны для ЛАМ и требуют дифференциальной диагностики с другими заболеваниями легких, в первую очередь с лангергансоклеточным гистиоцитозом.
КТ легких высокого разрешения является оптимальным методом лучевой диагностики ЛАМ [3]. Кроме того, при подозрении на ЛАМ у больного с отсутствием внелегочных проявлений этого заболевания рекомендуется выполнить КТ брюшной полости для активного выявления ангиомиолипом и абдоминальной лимфоаденопатии [3]. Ангиомиолипомы имеют плотность жировой ткани, однако мелкие ангиомиолипомы требуют дифференциальной диагностики с почечно-клеточным раком, поскольку бывает трудно оценить их плотность [1]. В связи с высокой частотой менингиом у больных с ЛАМ рекомендуется магнитно-резонансная томография головного мозга [3].
Гистологическая диагностика ЛАМ
При гистологическом исследовании биоптатов легочной ткани предположение о ЛАМ должно возникать при преобладании в препаратах кист, множественной узелковой пролиферации незрелых гладкомышечных клеток (рис. 2) и периваскулярно расположенных эпителиоидных клеток. Если гистологическая картина не позволяет с уверенностью судить о диагнозе, следует выполнять иммуногистохимическое исследование с окраской на α-актин гладких мышц и с моноклональными антителами пигментной меланомы человека НМВ45 (поскольку ЛАМ-клетки экспрессируют гликопротеин gp100 – маркер клеток меланомы). При диагностике ЛАМ также помогает иммуногистохимическое выявление рецепторов к эстрогенам и прогестерону [3].
Генетическая диагностика
ЛАМ не является генетически детерминированным заболеванием, поэтому генетическая диагностика при нем не показана, в то время как больным ТС рекомендуются генетическое тестирование и медико-генетическое консультирование. В связи с этим у больных ЛАМ для выявления признаков ТС необходим тщательный сбор семейного анамнеза, а клиническое исследование должно охватывать кожные покровы, сетчатку глаза и нервную систему, причем к обследованию таких больных следует привлекать специалистов, имеющих опыт диагностики этого заболевания [3].
Дифференциальный диагноз
При отсутствии достаточного количества диагностических критериев ЛАМ необходимо дифференцировать с другими кистозными поражениями легких: лангергансоклеточным гистиоцитозом (гистиоцитозом Х), буллезной эмфиземой, поражением легких при синдроме Шегрена, лимфоцитарной интерстициальной пневмонией, гиперчувствительным пневмонитом, амилоидозом, лейомиосаркомой, синдромом Берта–Хогга–Дубе (генетическим аутосомно-доминантным заболеванием с поражением кожи, легочными кистами и различными опухолями почек) и лимфангиоматозом [1].
Ведение больных
Критерии прогноза для ЛАМ пока не разработаны, но более агрессивное течение заболевания наблюдается при развитии болезни в более молодом возрасте; в случаях, когда болезнь начинается с одышки, а не с пневмоторакса; при выявлении сниженной легочной диффузии в момент постановки диагноза и положительной реакции на бронхолитики [2].
Основным признаком неблагоприятного течения ЛАМ является прогрессирующее снижение легочной функции, приводящее к хронической дыхательной недостаточности через 5–10 лет после постановки диагноза. Скорость снижения ОФВ1 составляет у таких больных 70–120 мл/год, хотя в некоторых случаях легочная функция остается стабильной в течение многих лет [2]. В связи с этим пока не определена необходимая периодичность функциональных исследований; чаще рекомендуется мониторирование легочной функции каждые 3–6 мес. в зависимости от скорости ее снижения. У пациентов со стабильным течением болезни частота функциональных исследований может быть уменьшена до 1 р./год [3].
Больных с нормальной функцией легких и отсутствием респираторных симптомов рекомендуется наблюдать в течение 1 года; если за это время состояние остается стабильным, то таким больным не требуется дальнейшее регулярное наблюдение до того момента, пока не появится респираторная симптоматика [3].
Для оценки переносимости физических нагрузок и выявления артериальной гипоксемии, индуцированной физической нагрузкой, широко используется тест с 6–минутной ходьбой, который рекомендуется выполнять как при первом обследовании больного, так и при последующем наблюдении [3].
При развитии хронической дыхательной недостаточности при ЛАМ, как и при других заболеваниях легких, назначают длительную кислородотерапию, а при наличии показаний проводят трансплантацию легких.
Больные ЛАМ обязательно нуждаются в противогриппозной и противопневмококковой вакцинации и лечении табачной зависимости. Поскольку предполагается участие эстрогенов в патогенезе ЛАМ, больным категорически не рекомендуется прием эстрогенов с любой целью – как контрацепции, так и гормонозаместительной терапии. Риск пневмотораксов повышается во время беременности, поэтому беременность также нежелательна. Беременные женщины с ЛАМ должны наблюдаться совместно гинекологом и пульмонологом [3].
Лекарственная терапия ЛАМ
Несмотря на патогенетическую связь ЛАМ с эстрогенами, клиническая эффективность антиэстрогенной терапии при ЛАМ (тамоксифен, прогестерон, овариэктомия) не доказана [2].
Участие mTOR в патогенезе ЛАМ стало поводом для использования в лекарственной терапии ЛАМ ингибиторов этого фермента, в частности сиролимуса. Его эффективность была показана в клиническом исследовании Bissler et al., в котором изучали влияние терапии сиролимусом на ангиомиолипомы у больных ЛАМ-ТС и спорадическим ЛАМ. За 12 мес. лечения средний объем ангиомиолипом уменьшился почти вдвое (до 53,2±26,6% от исходного, p Литература
Только для зарегистрированных пользователей